引言
抗击新冠疫情的过程中,我们遇到过许多重症型患者,起病初期发展比较隐匿,有的以消化道症状为首发,后出现呼吸道症状,在短短时间内进展速度加快,许多患者入院一周后肺部病变明显,症状较重,呼吸频率十分快,普通鼻导管吸氧流量、氧浓度和通气压力等均难以满足治疗需要。我们通过此医案的分享,着重想探讨的是,经鼻高流量吸氧与无创通气治疗新冠肺炎急性低氧呼吸衰竭,到底孰优孰劣?
本来患者SPO2维持在93%左右,可活动后又下降至80-85%……针对患者D2聚体明显增高的情况,我们格外注意护理按摩其下肢,避免血栓形成
这是一位70岁的女性患者。入院前,患者主诉症状为呕吐、腹泻、发热10余天,同时伴气喘3天。通过问诊我们了解到,该患者于1月26日与发热病人有过接触,之后便出现2次呕吐,呕吐物为非咖啡色胃内容物,并腹泻2次(黄色稀糊状便),同时还伴有低热,纳差乏力,体温始终在37.3-37.6摄氏度徘徊。1月29日,患者在武汉某医院做肺部CT,显示为双肺感染。30日来到我院门诊就诊。
我们首先给予莫西沙星、利巴韦林、甲强龙静脉滴注治疗1周,丙球治疗3天,但患者病情并无好转,同时近3天又出现气喘、呼吸困难,且活动后加重。2月5日,患者出现高热,高烧达39.6摄氏度,收治入院治疗。
患者既往史有血糖增高,但并未作过处理,无高血压、肺病等疾病。患者入院查体的情况:T37.6℃,R32次/分,BP130/80,SPO2 76%(吸空气下),神志清,急性病容,呼吸急促,有三凹征。BMI 25。辅助检查结果为:血常规:中性粒细胞9.6×10^9/L,中性粒细胞90.4%,淋巴细胞4.3%,绝对值0.4×10^9/L,嗜酸粒细胞0.1%;白蛋白26.2g/L,BNP626pg/L,CRP37mg/L,D2聚体>8.0ug/ml,纤维蛋白原1.88g/L,肌钙蛋白29.5ng/L,LDH355U/L,血糖8.5mmol/L 。2月5日CT提示为双肺弥漫毛玻璃影,双侧少许胸腔积液(下图)。
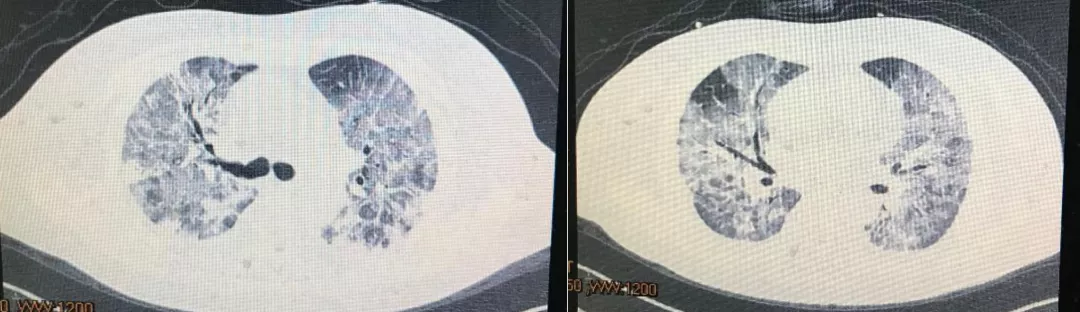
患者的入院诊断为:病毒性肺炎,I型呼吸衰竭。入院后,患者的精神紧张,情绪低落,呼吸急促,我们立即予以鼻导管高流量吸氧,血氧饱和度在81%-92%之间波动,后改为经鼻高流量吸氧(high flows through nasal cannulae, HFNC)。
我们对该患者的高流量经鼻吸氧参数设置为:温度31℃,流量40L/min,吸入氧浓度60%,后逐渐提高流量至70升/min,SPO2维持在93%左右。可患者活动后SPO2又下降至80-85%,新冠病毒核酸结果阳性,同时患者的消化道症状明显。
问题:面对患者SPO2下降我们应该如何调整用药?患者还有D2聚体明显增高的情况,应如何处理?
面对这种情况,我们对患者予以了抑酸护胃、调节肠道菌群、提高免疫力等对症治疗,给予头孢哌酮钠舒巴坦钠抗炎、利巴韦林抗病毒,甲强龙160mg冲击治疗2天减量为80mg,并逐步减量。加强白蛋白、较大剂量氨溴索静滴,包括牛奶、营养粉等半流质饮食等支持治疗。与此同时,还对患者进行了心理疏导,消除其焦虑情绪,反复叮嘱患者卧床休息,减少氧耗,鼓励她少量多次进食。
针对患者D2聚体明显增高的情况,我们格外注意护理按摩患者的下肢,以避免血栓形成。
2月16日起,我们开始对该患者予以中药治疗,并保持其大便通畅。经以上治疗后,患者的气喘症状逐步好转,SPO2逐步上升至98%(HFNC治疗下),逐步下调HFNC氧浓度。2月17日复查:C-反应蛋白 6.260mg/L,白细胞 8.8*10^9/L,红细胞数 3.0*10^12/L,血红蛋白浓度 95g/L,中性粒细胞% 86.40%,淋巴细胞绝对值 0.9*10^9/L,降钙素原(PCT)0.145ng/ml;D-二聚体含量 6.55ug/mL。患者的症状及各项实验室检查较前有了明显好转。
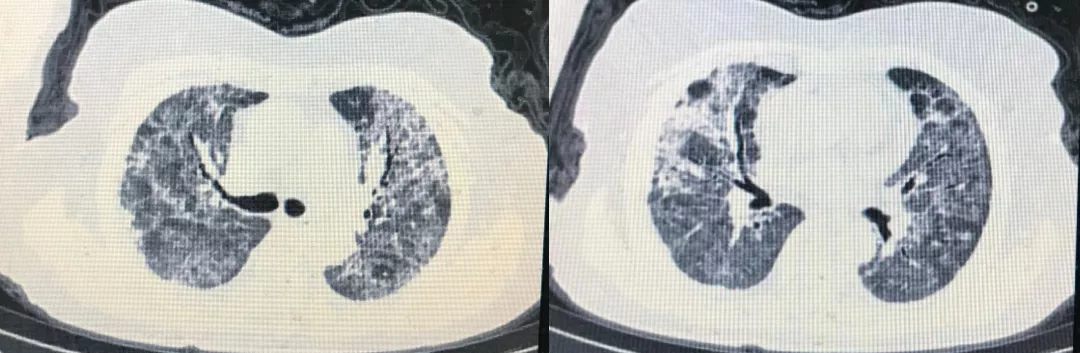
2月20日,患者的HFNC改为储氧面罩(氧流量5-7升/min),SPO2 98%,呼吸频率22次/min。患者精神、食欲明显好转,停用静脉输液。2月20日及22日复查新冠病毒核酸2次阴性。2月21日复查CT明显好转。(见下图)
我们比较了全球各新冠肺炎指南关于NIV和HFNC的推荐,发现各指南之间差异较大……对于某些患有严重急性呼吸道综合症(SARS)、禽流感患者,NIV是一种早期治疗的选择
首先分析一下该患者的病例特征:(1)70岁高龄女性,无心肺基础疾病史;(2)气喘,高热病程10天入院;(3)呼吸频率30次/分,SpO276%(静息、呼吸空气状态下),外周血淋巴细胞明显减少和/或进行性下降,CT肺部病灶范围广,SARS COV-2核酸阳性,符合重症型。
讨论
我们早期对该患者使用高流量HFNC氧疗,其通气流量从30-40 L /min左右开始。嘱患者尽量不要张口呼吸,同时让患者戴外科口罩减少气溶胶的播散,待其耐受后,我们逐步增加通气流量至50-70升/分,以保持肺部有一定水平的PEEP,改善氧合,并配合中药及对症支持治疗,让其大便顺畅。
考虑到该患者年龄较大,卧床>3 d,呼吸衰竭,D2聚体明显增高,虽然她无肥胖、冠心病、VTE和下肢静脉曲张等病史,但VTE的风险仍然较高,此时应指导其在床上进行主动活动,护理协助被动活动等,预防VTE。
该患者肺部病变明显、症状较重、呼吸频率较快,普通鼻导管吸氧流量、氧浓度和通气压力等难以满足临床需要,因此,我们可以早期使用高流量HFNC,并且密切观察,随时气管插管机械通气。HFNC操作较为简便,非专科医生经简单培训后也可完成,同时患者容易配合,该患者诉HFNC的高流量气流能直接输送入气道,呼吸费力的情况缓解,不存在无创呼吸机需要专业培训、患者出现人机不协调等情况,改善了患者的氧合。
无创通气(NIV)和HFNC均为新冠病毒肺炎低氧血症的治疗方式,但是两者的选择目前仍有较大争议,各个新冠肺炎的指南也不尽相同,因此我们比较了全球各新冠肺炎指南关于NIV和HFNC的推荐,发现各指南之间差异较大,这些意见主要是基于各个国家的先前救治新冠肺炎的临床经验[1-6],即用于COVID-19的NIV/HFNC失败率高,有延迟插管的风险,特别是使用NIV。因此,一些国家的指南[1-6]不推荐NIV用于新冠病毒肺炎低氧血症的治疗。也有一些指南[2-9]不推荐HFNC。而世界危重病学会[10], 美国NIH[11], 澳大利亚[12]及德国指南[13]认为HFNC优于NIV,相反英国NHS指南[9,14]认为NIV优于HFNC。
既往研究发现,对于某些患有严重急性呼吸道综合症(SARS)、禽流感患者,NIV是一种早期治疗的选择[15-16]。尽管在非ARDS和轻度ARDS中NIV的插管率较低[17],但NIV并未显示出对急性呼吸窘迫综合征(ARDS)的绝对益处,甚至是预后不良,例如在SARS与MERS患者中[18-20]。
对于新冠肺炎之前有报道[21]发现,52例患者中有29例(56%)在ICU入院时进行了无创通气,其中22例(76%)需要进一步的经气管插管和有创机械通气。需要无创通气的患者的ICU死亡率为23(79%),因此不建议将NIV用于病毒感染并发肺炎的患者[21]。
尽管NIV暂时改善了ARDS患者的氧合,但这种方法并不一定会改变疾病的进程[22]。而研究证明,在轻度至中度ARDS患者的COVID-19患者中,HFNC可以避免插管[23,24]。
HFNC作为一种新的呼吸支持技术近些年在临床得到广泛应用,该治疗设备主要包括空氧混合装置、湿化治疗仪、高流量鼻塞及连接呼吸管路,能够给患者提供相对恒定的吸氧浓度(21%~100%)、温度(31~37 ℃)和湿度的高流量(8~80 L/min)氧气,并通过鼻塞进行氧疗,具有很好的舒适性。在临床应用中疗效最明显的是急性低氧性呼吸衰竭的患者,与常规氧疗和无创通气对比,能够降低病死率及插管[25, 26]。
最新的荟萃分析[27]也显示与普通鼻导管吸氧比较,HFNC可能降低新冠肺炎急性低氧血症的气管插管,但对于低氧合指数的COVID-19患者HFNC的失败率增高[28]。对于HFNC气溶胶播散的风险目前认为较低[29]。
考虑到以上因素,在获得进一步证据之前,HFNC可能比NIV更适合用于COVID-19导致的低氧血症。但对于某些特定情况的COVID-19患者,如有COPD、高碳酸血症的COVID-19患者仍应选择NIV。而且对于HFNC/NIV均必须密切观察病情变化,避免延迟有创通气造成预后不良。
参考文献
[1] Thomas P, Baldwin C, Bissett B, et al. Physiotherapy Management for COVID-19 in the Acute Hospital Setting:Recommendations to guide clinical practice. Version 1.0, published 23 March 2020. Journal of Physiotherapy. 2020.
[2] Kluge S, Janssens U, Welte T, Weber-Carstens S, Marx G, Karagiannidis C. German recommendations for critically ill patients with COVID19. Medizinische Klinik, Intensivmedizin und Notfallmedizin. 2020.
[3] Lombardy Section Italian Society I, Tropical D. Vademecum for the treatment of people with COVID-19. Edition 2.0, 13 March 2020. Le infezioni in medicina. 2020;28(2):143-152
[4] Sorbello M, El-Boghdadly K, Di Giacinto I, et al. The Italian coronavirus disease 2019 outbreak: recommendations from clinical practice. Anaesthesia. 2020.
[5] Australasian Society for Infectious Diseases Limited (ASID). Interim guidelines for the clinical management of COVID-19 in adults. https://wwwasidnetau/resources/coronavirus-2019 Accessed April 25, 2020.
[6] Pakistan Chest Society. COVID-19 Management Guidelines. wwwpakistanchestsocietypk Accessed April 25, 2020.
[7] Nicastri E, Petrosillo N, Bartoli TA, et al. National Institute for the Infectious Diseases "L. Spallanzani", IRCCS. Recommendations for COVID-19 clinical management. Infectious disease reports. 2020;12(1):8543.
[8] NHS. Clinical guide for the management of critical care for adults with COVID-19 during the coronavirus pandemic. https://wwwenglandnhsuk/coronavirus/wp-content/uploads/sites/52/2020/03/C0216_Specialty-guide_AdultCritiCare-and-coronavirus_V2pdf Accessed April 25, 2020.
[9] NHS. Guidance for the role and use of non-invasive respiratory support in adult patients with COVID-19 (confirmed or suspected). https://wwwenglandnhsuk/coronavirus/wp-content/uploads/sites/52/2020/03/specialty-guide-NIV-respiratory-support-and-coronavirus-v3pdf Accessed April 25, 2020.
[10] Alhazzani W, Moller MH, Arabi YM, et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with Coronavirus Disease 2019 (COVID-19). Intensive Care Med. 2020.
[11] National Institutes of Health. Coronavirus Disease 2019 (COVID-19) Treatment Guidelines. https://covid19treatmentguidelinesnihgov/introduction/ Accessed April 24, 2020.
[12] National COVID-19 Clinical Evidence Taskforce. Australian National COVID-19 Clinical Evidence Taskforce. https://app.magicapp.org/app#/guideline/4179. Accessed April 25, 2020.
[13] Thomas P, Baldwin C, Bissett B, et al. Physiotherapy Management for COVID-19 in the Acute Hospital Setting:Recommendations to guide clinical practice. Version 1.0, published 23 March 2020. Journal of Physiotherapy. 2020.
[14] NHS. Clinical management of persons admitted to hospital with suspected COVID-19 infection. https://wwwenglandnhsuk/coronavirus/wp-content/uploads/sites/52/2020/03/clinical-management-of-persons-admitted-to-hospita-v1-19-march-2020pdf Accessed April 25, 2020.
[15] Infection Prevention and Control of Epidemic- and Pandemic-Prone Acute Respiratory Infections in Health Care. 2014. Geneva. World Health Organization.
[16] Uyeki TM, Bernstein HH, Bradley JS, et al. Clinical Practice Guidelines by the Infectious Diseases Society of America: 2018 Update on Diagnosis, Treatment, Chemoprophylaxis, and Institutional Outbreak Management of Seasonal Influenzaa. Clin Infect Dis. 2019. 68(6): e1-e47.
[17] Thille AW, Contou D, Fragnoli C, Córdoba-Izquierdo A, Boissier F, Brun-Buisson C. Non-invasive ventilation for acute hypoxemic respiratory failure: intubation rate and risk factors. Crit Care. 2013. 17(6): R269.
[18] Alraddadi BM, Qushmaq I, Al-Hameed FM, et al. Noninvasive ventilation in critically ill patients with the Middle East respiratory syndrome. Influenza and Other Respiratory Viruses 2019; 13: 382–90.
[19] Lin L, Xu YJ, He DP, et al. A retrospective study on clinical features of and treatment methods for 77 severe cases of SARS. Am J Chin Med. 2003. 31(6): 821-39.
[20] Cheung TM, Yam LY, So LK, et al. Effectiveness of noninvasive positive pressure ventilation in the treatment of acute respiratory failure in severe acute respiratory syndrome. Chest. 2004. 126(3): 845-50.
[21] Yang X, Yu Y, Xu J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med. 2020. 8(5): 475-481.
[22] Namendys-Silva SA, Hernández-Garay M, Rivero-Sigarroa E. Non-invasive ventilation for critically ill patients with pandemic H1N1 2009 influenza A virus infection. Crit Care. 2010. 14(2): 407.
[23] Li J, Fink JB, Ehrmann S. High-flow nasal cannula for COVID-19 patients: low risk of bio-aerosol dispersion. Eur Respir J. 2020. 55(5).
[24] Rali AS, Nunna KR, Howard C, Herlihy JP, Guntupalli KK. High-flow Nasal Cannula Oxygenation Revisited in COVID-19. Card Fail Rev. 2020. 6: e08.
[25] Lee MK, Choi J, Park B, Kim B, Lee SJ, Kim SH, Yong SJ, Choi EH, Lee WY: High flow nasal cannulae oxygen therapy in acute-moderate hypercapnic respiratory failure. Clin Respir J 2018, 12(6):2046-2056.
[26] Okuda M, Tanaka N, Naito K, Kumada T, Fukuda K, Kato Y, Kido Y, Okuda Y, Nohara R: Evaluation by various methods of the physiological mechanism of a high-flow nasal cannula (HFNC) in healthy volunteers. BMJ Open Respir Res 2017, 4(1):e000200.
[27] Agarwal A, Basmaji J, Muttalib F, Granton D, Chaudhuri D, Chetan D, Hu M, Fernando SM, Honarmand K, Bakaa L et al: High-flow nasal cannula for acute hypoxemic respiratory failure in patients with COVID-19: systematic reviews of effectiveness and its risks of aerosolization, dispersion, and infection transmission. Canadian Journal of Anesthesia/Journal canadien d'anesthésie 2020.
[28] Wang K, Zhao W, Li J, Shu W, Duan J: The experience of high-flow nasal cannula in hospitalized patients with 2019 novel coronavirus-infected pneumonia in two hospitals of Chongqing, China. Annals of intensive care 2020, 10(1):37.
[29] Li J, Fink JB, Ehrmann S: High-flow nasal cannula for COVID-19 patients: low risk of bio-aerosol dispersion. European Respiratory Journal 2020, 55(5):2000892.
专家介绍

谢佳星
广州医科大学附属第一医院呼吸与危重症医学科副主任医师,内科学博士。中国医师协会呼吸医师分会青年委员,欧洲呼吸学会会员。主要研究方向:重症哮喘、嗜酸粒细胞浸润相关肺疾病、过敏性疾病、慢性咳嗽等慢性气道炎症性疾病。作为专家组成员参与「嗜酸性肉芽肿性多血管炎诊治规范多学科专家共识」、「肺部嗜酸性粒细胞浸润相关疾病诊治规范多学科专家共识」的制定,获得国家自然科学基金青年基金项目一项,参与国家自然科学基金课题项目十一项,以第一作者发表SCI收录论文7篇,参与多项发明专利的研发。主编《肺部嗜酸性粒细胞浸润相关疾病鉴别诊断》(2020年出版),参编《喘息样发作疾病鉴别诊断》,《慢性咳嗽》等书籍。2017年获欧洲呼吸学会奖学金前往英国国家心肺研究所学习。


