一、病史简介
男,55岁,安徽六安人,2024-07-20入复旦大学附属中山医院感染病科。
主诉:发热3月余。
现病史:
2024-04-04 出现低热,无其他伴随症状,当地诊所静滴抗感染治疗后仍发热,未再诊治。
2024-05-20 起高热,Tmax 39.7 ℃,当地三甲医院查WBC 16.68×10^9/L, N 76.9%;CRP 64.99mg/L,ESR 84mm/h;T-SPOT:2/12,G试验、GM试验阴性;05-24胸部CT:右肺下叶团片状影,考虑肺脓肿。予美罗培南+万古霉素抗感染,热峰无下降。05-30行超声引导下经皮肺穿刺活检;病理:炎性病变,肺组织mNGS阴性。调整为美罗培南+利奈唑胺抗细菌,伏立康唑抗真菌、甲泼尼龙抗炎。仍有发热,06-14 复查WBC 24.26×10^9/L, N 92.8%;CRP 59.77mg/L;胸部CT较前相仿,调整为头孢哌酮/舒巴坦+左氧氟沙星抗感染。06-15患者自行要求出院。
2024-06-17 因发热再次住院,予美罗培南+利奈唑胺抗感染,06-21 PET/CT:右肺下叶背段团片状代谢增高灶(SUVmax 13.6),炎性病变可能,炎性假瘤可能性大,恶性肿瘤不除外。07-02 再次行肺穿刺活检,病理:肺泡间隔增宽,纤维组织增生,肺泡间隔和局灶细支气管黏膜组织内见中性粒细胞浸润伴淋巴小结形成,少数肺泡腔见机化物,未见病原体,特殊染色(-),倾向非特异感染。07-03胸部CT:右肺病灶较前相仿。07-10行支气管镜检查,见右下叶内前基底段管腔粘膜肥厚狭窄,无法进镜;灌洗液mNGS检出:粪肠球菌核酸序列234条、嗜麦芽窄食单胞菌12条、热带念珠菌138条、耶氏肺孢子菌5条。
2024-07-12 当地医院MDT考虑右肺病灶为炎性假瘤形成可能,建议胸外科手术。07-14转入胸外科,复查WBC 39.81×10^9/L, N 96%;G试验、GM试验阴性;继续美罗培南+利奈唑胺。仍持续高热,Tmax 39.5 ℃,考虑手术风险高,建议内科继续抗感染,待感染控制后择期手术。
2024-07-20 为明确发热病因及肺部病灶性质收入我科。发病以来精神差,睡眠、胃纳可,3月来体重下降10kg。
既往及个人史:否认吸烟、饮酒史。
二、入院检查(2024-07-20)
【体格检查】
T 36℃,P 96次/分,R 20次/分,BP 120/70mmHg。
查体:神志清,精神萎,皮肤巩膜无黄染,浅表未及肿大淋巴结。心脏听诊未及 杂音,肺部听诊未及干湿啰音。腹部查体阴性。
【实验室检查】
血常规:WBC 34.88×10^9/L,N 95.6%,L 0.7×10^9/L,Hb 104g/L,Plt 324×10^9/L。
动脉血气(不吸氧):pH 7.39,PaO2 77mmHg,PaCO2 39mmHg。
炎症标志物:hsCRP 182.7mg/L,ESR 60mm/h,PCT 2.22ng/mL,铁蛋白 1241.0ng/mL。
肝肾功能:ALT/AST 9/7U/L,Alb 30g/L,Cr 49μmol/L。
T-SPOT 抗原A/抗原B 0/0(阴性/阳性对照:0/92);新冠病毒核酸、6项呼吸道病原体核酸、G试验、GM试验、隐球菌荚膜抗原、EBV-DNA均阴性。
肿瘤标志物:细胞角蛋白19片段 10.7ng/mL,糖类抗原72-4 30.8U/mL,余阴性。
自身抗体、免疫固定电泳阴性。
【辅助检查】
2024-07-20 心电图:正常心电图。
2024-07-22 胸部增强CT:右下肺病变伴阻塞性肺炎、肺不张;右肺门淋巴结增大;右肺上叶微小结节。
三、临床分析
病史特点:中年男性,发热3月余,血白细胞、炎症标志物明显升高,胸部CT示右肺下叶团片状影,支气管镜见右下叶内前基底段管腔粘膜肥厚狭窄,灌洗液mNGS检出少量病原体,2次肺穿刺组织病理未见肿瘤依据,抗感染治疗无效。鉴别诊断需考虑以下疾病:
1、肺脓肿:患者反复发热伴血白细胞、炎症指标明显升高,结合胸部CT及支气管镜所见考虑阻塞性肺炎伴肺脓肿形成,常见病原体为革兰阴性杆菌、混合厌氧菌,但外院未查见明确致病菌,且多种抗感染药物治疗无效,不除外阻塞致使引流不畅或局部脓肿形成导致抗感染效果不佳,也不除外目前方案未覆盖病原体引起的感染,仍需积极获取痰、支气管灌洗液、肺组织等标本,行细菌真菌培养和核酸检测如mNGS,以明确诊断。
2、肺癌:中年男性,反复发热,胸部CT提示右下肺病变伴阻塞性肺炎、肺不张,右肺门淋巴结增大,支气管镜发现管腔狭窄,经抗感染治疗体温无好转、肺部病灶无吸收,需警惕中央型肺癌,病理阴性不除外未穿刺到病变组织,可再行超声支气管镜排查支气管腔内及腔外病灶,积极完善组织病理学检查以明确诊断。
3、淋巴瘤:肺淋巴瘤可表现为肺内团块影或类肺炎样病灶,患者持续高热3月余,外周血白细胞异常升高,PET-CT提示肺部病灶及多发骨骼糖代谢增高,不除外血液系统肿瘤,可再尝试肺穿刺活检、骨髓活检加以鉴别。
四、进一步检查、诊治过程和治疗反应
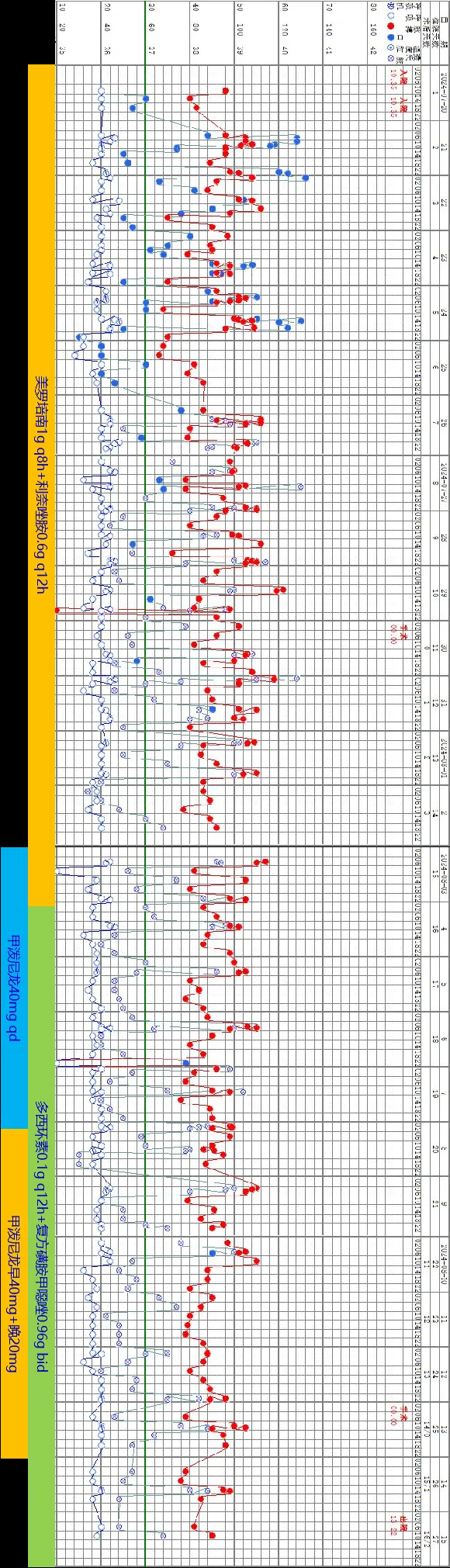
2024-07-20 考虑肺脓肿可能,入院予美罗培南1g q8h ivgtt抗感染。
2024-07-22 查WBC 38.92×10^9/L,N 96.0%;炎症标志物:ESR 79mm/h,hsCRP 231.8mg/L,PCT 5.92ng/mL;加用利奈唑胺0.6g q12h联合抗感染。
2024-07-22 行CT引导下肺穿刺,病理(07-23回报)未见肉芽肿及肿瘤依据,肺组织细菌真菌培养阴性,抗酸涂片、XPERT.TB阴性;肺组织mNGS(07-25回报)检出:CMV659条、肺炎克雷伯菌3条、细环病毒55条。
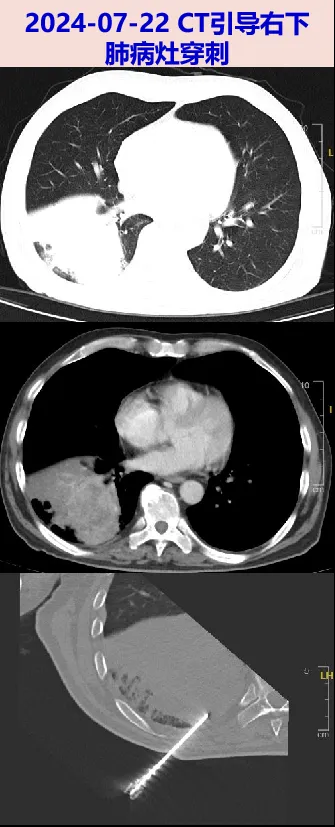
2024-07-24 仍高热,测新型冠状病毒核酸阳性(O基因 35.72,N基因 35.47),予先诺欣抗病毒。行骨髓活检,骨髓病理及免疫组化、特殊染色(07-29回报)未见明确感染和血液系统疾病依据,骨髓液mNGS(07-27回报)检出:CMV18条、细环病毒15条。
2024-07-25 行B超引导下肺穿刺+脓液引流, 超声见右侧胸腔片状混合回声区,内见片状无回声区,范围约50×31mm,穿刺并置管引流出脓性液体,送检常规:WBC 43013/mm3,多个核细胞 76.0%;ADA 69.0U/L;肿瘤标志物:CEA 187.0ng/mL,CA19-9 57.8IU/ml,CA125 2396.0IU/mL;肺脓液细菌真菌抗酸涂片阴性,细菌真菌培养阴性,XPERT.TB阴性;肺脓液mNGS(07-27回报)检出:CMV11条、细环病毒16条。
2024-07-30 复查胸部CT:右下肺病灶伴阻塞性炎症及不张,范围较2024-07-22片略增大。介入超声评估右肺病灶内见30×12mm无回声区,抽出10ml红色脓性液体,第2次送检脓液培养、mNGS均阴性。引流管未再引流出液体,予拔除。
2024-07-30 行支气管镜,镜下见右下叶支气管粘膜肿胀,触之易出血,开口稍狭窄,直视下于右下叶基底干开口狭窄处粘膜活检,病理未见肉芽肿性或肿瘤性病变;中央超声于右上叶、右中叶开口处反复探查,见腔外组织内大量血管穿行,故未行活检;右下叶基底段灌洗液及肺组织匀浆送检细菌、真菌培养阴性,抗酸涂片、XPERT.TB阴性;灌洗液mNGS(08-01回报)检出:CMV198条;肺组织mNGS阴性。
2024-08-03 考虑患者持续高热,一般情况欠佳,淋巴瘤不除外,加用甲泼尼龙40mg qd治疗。
2024-08-05 改为多西环素0.1g q12h+SMZ 0.96g bid抗感染。
2024-08-07 多学科会诊,结合既往检查结果,反复阅片考虑患者右肺下叶开口处管腔狭窄明显,建议重复支气管镜检查明确诊断,排除恶性肿瘤基础上的阻塞性炎症。
2024-08-08 仍高热,甲泼尼龙加量至早40mg、晚20mg。
2024-08-13 再次行支气管镜,镜下见右下叶基底干支气管粘膜肿胀,开口狭窄,前外后干基本闭塞,背段管口显著狭窄,予生理盐水反复冲洗后,见管腔内黏膜肿胀,管腔闭塞,局部见疑似新生物样隆起,于该处活检,初步病理:低分化癌。
2024-08-15 胸外科专家门诊,建议手术治疗。故予出院,胸外科进一步诊治。
2024-08-17 肺组织病理组化:符合低分化鳞状细胞癌。
体温及用药情况
五、最后诊断与诊断依据
最后诊断
1、右下肺低分化鳞癌
2、右下肺阻塞性肺炎伴脓肿形成
诊断依据
中年男性,发热3月余,血白细胞、炎症标志物明显升高,胸部CT示右下肺病变伴阻塞性肺炎、肺不张,病灶内见低密度区,穿刺出脓性液体,支气管镜见腔内黏膜肿胀、管腔闭塞,局部见疑似新生物样隆起,活检病理示低分化鳞状细胞癌,故诊断明确。
六、经验与体会
本例患者持续高热,胸部CT提示右下肺团块影,考虑阻塞性肺炎伴脓肿,外院2次肺穿刺病理示炎性病变,mNGS阴性,经验性抗感染治疗后体温无好转,肺部病灶无吸收,外院PET-CT提示右肺病灶糖代谢明显增高,支气管镜见管腔肿胀狭窄,虽未见管腔新生物,且病理无肿瘤依据,结合临床表现仍需高度警惕恶性肿瘤阻塞或压迫管腔所致的阻塞性肺炎,故应积极寻找蛛丝马迹,完善病理检查以明确,必要时多次重复活检。
患者多次经皮肺穿刺活检(外院2次、本院1次)病理均未见肿瘤依据,后经多学科讨论反复对比阅片,参考外院PET-CT影像,考虑病理阴性可能与活检部位有关,患者表现为气管狭窄伴阻塞性肺炎、肺不张,经皮穿刺肺外带病灶难以获得阳性结果,建议支气管镜仔细探查管腔或经支气管壁穿刺糖代谢增高病灶。故与患者及家属沟通后决定再次尝试气管镜,同时术前充分与手术医生沟通,明确检查意图,后术中经生理盐水反复冲洗于腔内发现新生物,最终活检证实为低分化鳞癌。本例充分体现多学科合作及与手术医生术前沟通的重要性,同时在选择病理活检部位时应结合病情、影像学表现,选择阳性率高的原发部位,而不选择坏死或炎症区域。
患者为中央型肺癌合并阻塞性肺炎、肺脓肿形成,虽经积极抗感染、肺穿刺抽脓治疗,但体温仍无法控制,因此在明确肿瘤诊断后应与胸外科/呼吸科沟通,尽早启动肿瘤治疗,以减轻肿瘤负荷、缓解气管腔阻塞,从根本上缓解病情、改善症状,故本例患者的治疗核心是治疗肿瘤。
参考文献:
[1] Ettinger DS, Wood DE, Aisner DL, et al. NCCN Guidelines Insights: Non-Small Cell Lung Cancer, Version 2.2021. J Natl Compr Canc Netw 2021; 19:254.
作者:武渊 金文婷 马玉燕;审阅:胡必杰 潘珏
本文转载自订阅号「SIFIC感染视界」
原链接戳:探案丨坚定方向,多次活检终确诊
* 文章仅供医疗卫生相关从业者阅读参考
本文完
责编:Jerry


