
一、临床资料
一般情况
患者,女性,48岁,因“咳嗽、咳痰、发热10 d,加重伴呼吸困难7 d”收入我院RICU。
病史情况
初始体温最高38℃,痰为铁锈色痰。就诊于当地诊所,给予氨曲南治疗2 d,无缓解。7 d前症状加重,伴呼吸困难,遂就诊于当地市医院,予头孢菌素类抗生素,症状仍无缓解,最高体温升高至40℃。后转入当地市医院ICU,予青霉素类抗生素,仍无缓解,且呼吸困难进行性加重,为求进一步诊治收入我院RICU。
病程中无胸痛及咯血,无腹痛、腹泻、腹胀,无尿频、尿急、尿痛,二便如常,饮食较差,睡眠尚可。既往高血压病史5年,收缩压最高160 mmHg,患者服用硝苯地平缓释片10 mg,目前血压控制尚可;慢性胰腺炎、慢性胆囊炎。
入院查体
T 37.2℃,BP 101/60 mmHg,P 113次/分,R 33次/分,血氧饱和度84%。口唇发绀。双肺未闻及干/湿啰音。
入院时辅助检查
血常规:WBC 31.38×10^9/L,NEU% 91%。
动脉血气分析:pH 7.40,PaCO2 56 mmHg,PaO2 44 mmHg,SaO2 80%,Lac 2.5 mmo/L,HCO3- 34.7 mmol/L,BE 8.4 mmol/L。
hs-CRP 83.1 mg/L,PCT 0.24 ng/ml(正常值<0.5 ng/ml),1,3-β-D-葡聚糖抗原检测试验(G试验)38.36 pg/ml(正常值<60 pg/ml)。
肝功能:门冬氨酸氨基转移酶102.6 U/L,丙氨酸氨基转移酶237 U/L,γ-谷氨酰转肽酶585.9 U/L, 碱性磷酸酶154 U/L, 胆碱酯酶4107 U/L, 总蛋白57.6 g/L, 白蛋白30.4 g/L。
D-二聚体4908 μg/L,纤维蛋白原降解产物37.6 μg/ml。B型钠尿肽前体377 pg/ml。
胸部CT:双肺各叶炎症, 双侧胸腔积液(图1)。
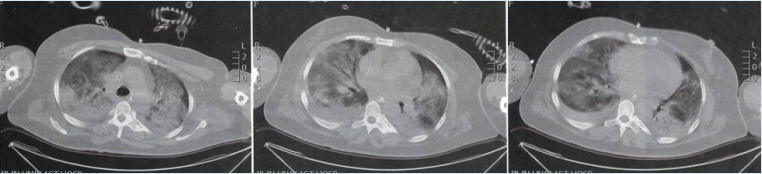
图1 入院第1天胸部CT
入院诊断
重症社区获得性肺炎(SCAP),Ⅱ型呼吸衰竭,肝损伤。
二、诊疗经过
入院后即予气管插管、有创呼吸机辅助通气,经气管插管支气管镜检查见双肺血性分泌物,气道表面附有白苔,行支气管肺泡灌洗并送检相关病原学检查。
结合患者症状、胸部CT及气管镜下表现,考虑患者病毒性肺炎合并细菌感染可能性大,亦不除外真菌感染,经验性给予美罗培南联合莫西沙星抗细菌治疗,更昔洛韦联合奥司他韦抗病毒治疗,伏立康唑预防真菌感染,同时予还原型谷胱甘肽保肝治疗。此外,患者胸部CT示双肺渗出改变明显,气管镜下见血性分泌物,遂给予甲泼尼龙80 mg bid静脉滴注辅助治疗。
患者最高体温逐渐下降,氧合有所改善,入院第4天查血,WBC 24.58×10^9/L,NEU% 95%,考虑抗感染治疗有效,继续原方案抗感染治疗。相关病原学结果陆续回报:肺泡灌洗液细菌涂片G+球菌,培养出鲍曼不动杆菌MDR,余无阳性结果。患者血性分泌物有所减少,在甲泼尼龙80 mg bid静脉滴注3 d后,于入院第4天减量为40 mg bid静脉滴注。入院第4天复查肝功能:门冬氨酸氨基转移酶73.1 U/L,丙氨酸氨基转移酶200.7 U/L,γ-谷氨酰转肽酶596.5 U/L,碱性磷酸酶187.5 U/L,胆碱酯酶4077 U/L,总蛋白50.4 g/L,白蛋白25.8 g/L。患者肝功能有所改善,继续给予保肝治疗;总蛋白及白蛋白下降,考虑感染消耗所致,给予补充人血白蛋白支持治疗。患者病情逐渐好转,入院第6天体温降至正常,氧合明显改善,复查胸部CT示病变有所吸收(图2),遂于入院第7天拔除气管插管,更换为鼻导管吸氧。
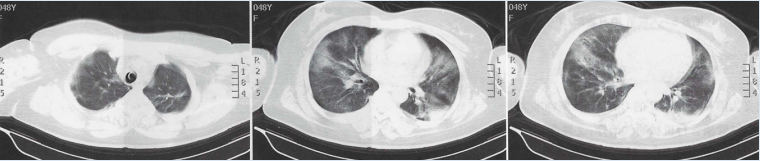
图2 入院第6天胸部CT
在甲泼尼龙80 mg bid静脉滴注3 d及40 mg bid静脉滴注3 d后,将甲泼尼龙减量为40 mg qd静脉滴注。入院第10天复查胸部CT较前明显好转(图3)。
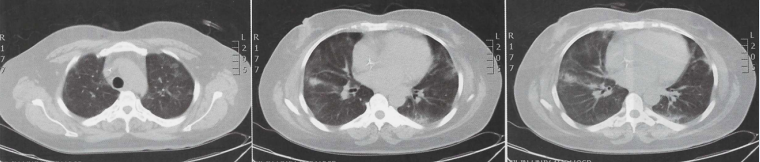
图3 入院第10天胸部CT
患者转入普通病房,继续予鼻导管吸氧、抗感染、对症治疗,甲泼尼龙40 mg qd静脉滴注,共用6 d。患者体温正常,偶尔咳嗽,复查血常规示WBC 11.53×10^9/L,NEU% 84%。试停吸氧,患者外周血氧饱和度超过90%,无明显呼吸困难,入院第15天病情好转出院。嘱其继续口服抗生素,2周后复诊。
三、讨论
重症社区获得性肺炎(SCAP)通常被定义为需要入住ICU的CAP,主要诊断标准为:①需要气管插管行机械通气治疗;②脓毒症休克经积极液体复苏后仍需血管活性药物治疗。次要诊断标准:①呼吸频率>30次/分;②氧合指数<250 mmHg;③多肺叶浸润;④意识障碍和/或定向障碍;⑤血尿素氮>7.14 mmol/L;⑥收缩压<90 mmHg,需要积极液体复苏。符合上述1项主要诊断标准或>3项次要标准者可诊断为重症肺炎。SCAP预后差,其院内病死率高达18%~54.6%。本例患者为中年女性,起病急,进展快,呼吸频率快,Ⅱ型呼吸衰竭,肺CT示多肺叶浸润,入院后即予气管插管行机械通气治疗,符合重症肺炎诊断标准。
SCAP的一个关键发病机制为宿主过度的免疫应答反应。有研究发现,SCAP患者血清中细胞因子,如IL-6、IL-8、IL-10升高,且IL-6和IL-10升高与病死率增加相关。糖皮质激素是最有效且最常见的抗感染药物,可能通过抑制细胞因子的表达和活化达到抗感染作用,进而辅助治疗SCAP。此外,SCAP患者中约有48%合并危重症相关性皮质醇缺乏,糖皮质激素可补充相对不足的皮质醇,可能使患者受益。糖皮质激素除了抗感染活性外,也可能降低机体抵抗力,导致感染播散,出现高血糖等不良反应。因此,其在SCAP中的辅助应用存在一定争议。
2016年我国成人CAP指南指出,糖皮质激素能降低合并感染性休克CAP患者的病死率,但对于不合并感染性休克的其他SCAP患者的益处尚不明确。近年一些随机对照试验探讨了短期全身应用糖皮质激素对CAP患者的治疗价值,一些研究发现辅助应用糖皮质激素的CAP患者病死率下降,可能部分归因于其对系统炎症反应的调节;而另外一些研究却发现糖皮质激素组与安慰剂组的30 d病死率、临床稳定时间及住院时间并无差异。2015年发表在JAMA杂志的一项多中心、随机、双盲、安慰剂对照研究发现,对于SCAP伴高炎症反应患者,急性期使用甲泼尼龙可以降低治疗失败率,但两组病死率无显著差异,高血糖水平亦无显著差异。同年Lancet杂志发表了Claudine Angela Blum及其同事的研究,该研究发现:对于任何程度的CAP患者,为期7 d的口服泼尼松(50 mg/d)治疗可以加速病情恢复,缩短住院时间; 与对照组相比,糖皮质激素可使患者提前1.4 d达到病情稳定,缩短住院日1 d;除轻-中度血糖升高外,患者耐受性较好。
Siemieniuk及同事进行了一项荟萃分析,共纳入包含2005例CAP患者的13项RCT研究,结果发现:全身糖皮质激素辅助治疗CAP可降低机械通气及ARDS风险,并可缩短临床稳定时间及住院时间。此外,糖皮质激素可能降低CAP的病死率,但这种获益主要来源于SCAP患者。一项荟萃分析共纳入9项RCT研究及6项队列研究(共5762例CAP者),结果发现糖皮质激素并不能降低CAP及SCAP患者的病死率,但可能降低CAP患者发生ARDS的风险,缩短住院时间,减少抗生素的应用,且未增加不良反应。综上,糖皮质激素辅助治疗SCAP的疗效尚无定论,在临床实践中仍存在争议和分歧。
本病例进展快,胸部CT显示双肺渗出、实变影,且气管镜下见血水样分泌物,因此我们在充分抗感染基础上,联合短期全身应用糖皮质激素进行辅助治疗,具体方案为甲泼尼龙80 mg bid静脉滴注3 d,后减量为40 mg bid静脉滴注3 d,再减量为40 mg qd静脉滴注6 d,患者恢复快,影像学吸收较好,未发现继发感染、血糖升高等不良反应,不同病原体及机体的免疫反应可能导致了SCAP病理生理过程的差异性,未来需要更多的大规模随机对照试验来进一步评价糖皮质激素辅助治疗SCAP的有效性和安全性,探讨SCAP的生物标志物等,寻找糖皮质激素辅助治疗的获益人群,并制定安全有效的剂量及疗程。
参考文献
[1] Wunderink RG, Waterer GW. Community-acquired pneumonia[J]. N Engl J Med, 2014, 370(6):543-551.
[2] Mandell LA, Wunderink RG, Anzueto A, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults[J]. Clin Infect Dis, 2007, 44 Suppl 2:S27-S72.
[3] Sakamoto Y, Yamauchi Y, Yasunaga H, et al. Guidelines-concordant empiric antimicrobial therapy and mortality in patients with severe community-acquired pneumonia requiring mechanical ventilation[J]. Respir Investig, 2017, 55(1):39-44.
[4] Martinez R, Menendez R, Reyes S, et al. Factors associated with inflammatory cytokine patterns in community acquired pneumonia[J]. Eur Respir J, 2011, 37(2):393-399.
[5] Salluh JI, Shinotsuka CR, Soares M, et al. Cortisol levels and adrenal response in severe community-acquired pneumonia: a systematic review of the literature[J]. J Crit Care, 2010, 25(3):541 e1-8.
[6] Torres A, Sibila O, Ferrer M, et al. Effect of corticosteroids on treatment failure among hospitalized patients with severe community-acquired pneumonia and high inflammatory response: a randomized clinical trial[J]. JAMA, 2015, 313(7):677-686.
[7] Blum CA, Nigro N, Briel M, et al. Adjunct prednisone therapy for patients with community-acquired pneumonia: a multicentre, double-blind, randomised, placebo-controlled trial[J]. Lancet, 2015, 385(9977):1511-1518.
[8] Siemieniuk RA, Meade MO, Alonso-Coello P, et al. Corticosteroid therapy for patients hospitalized with community-acquired pneumonia: a systematic review and meta-analysis[J]. Ann Intern Med, 2015, 163(7):519-528.
[9] Wan YD, Sun TW, Liu ZQ, et al. Efficacy and safety of corticosteroids for community-acquired pneumonia: asystematic review and meta-analysis[J]. Chest, 2016, 149(1):209-219.
作者:夏欢,李丹;单位:吉林大学第一医院呼吸与危重症医学科
本文转载自订阅号「重症肺言」(ID:RCCRC_0067)
原链接戳:糖皮质激素辅助治疗重症社区获得性肺炎
* 文章仅供医疗卫生相关从业者阅读参考
本文完
责编:Jerry


