
我与大家共同探讨纵隔肿大的病因与精准甄别,纵隔疾病的病因诊断是临床难点问题。首先看一个典型病例,这位患者因皮疹半年就诊,CT发现纵隔淋巴结肿大,双肺多发结节,临床诊断该怎么考虑?
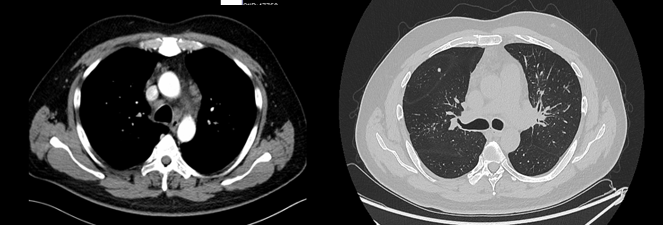
为此,我将从纵隔肿大的常见病因、肺结节病的影像学甄别、肺结节病的病理学甄别、肺结节病诊断的前沿技术4个方面与大家一起分享。
一、纵隔肿大的常见病因
纵隔肿大中的常见病因是肺结节病,从影像学如何鉴别?其特点是什么?病理学特征是什么?诊断的前沿技术有哪些?
纵隔分为前纵隔、中纵隔和后纵隔,不同部位主要组织器官不同。前纵隔内有胸腺下部、前纵隔淋巴结及疏松结缔组织。中纵隔内有心包、心脏、出入心脏的大血管根部、膈神经、心包膈血管及淋巴结等。后纵隔内有食管、迷走神经、胸主动脉及分支、奇静脉、半奇静脉、胸导管、胸交感干和淋巴结等。
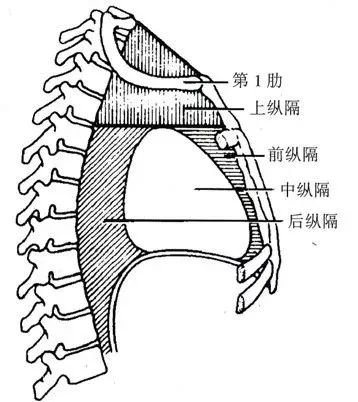
那么,纵隔病变在CT上表现出哪些类型呢?其分类如何?
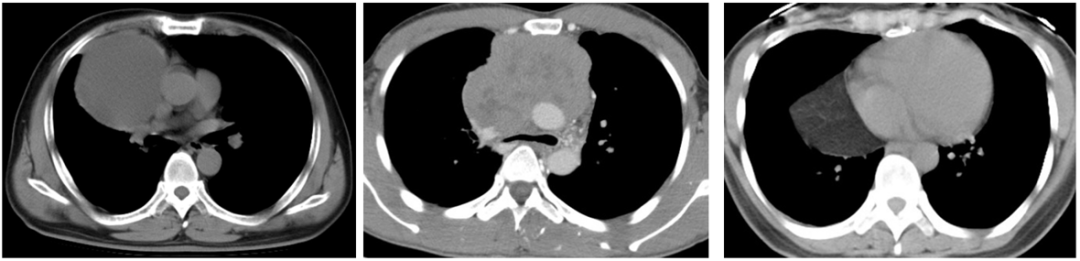
纵隔病变可分为四类,即囊性、实性、脂肪性及血管性病变,因为密度、形态有所区别,我们能够从影像上区分。如下图所示,从左至右分别可以看到:1、囊性病变:圆形或类圆形液体样密度影;2、实性病变:呈软组织密度;3、脂肪性病变:低密度,似皮下脂肪。
纵隔肿大的常见病因也不同,可以分为这5大类:感染性(纵隔脓肿);出血性(外伤或手术等引起的纵隔血肿);肿瘤性(纵隔肿瘤、囊肿、肿大淋巴结);血管性(心脏大血管异常扩张等);发育异常(异位脏器、膈疝)。
这5大类中,最常见的纵隔肿大病因有哪些?在前纵隔,主要考虑是胸腺肿瘤、淋巴瘤、生殖细胞肿瘤;中纵隔除了血管瘤,还要考虑淋巴结肿大——淋巴结核、结节病、肿瘤淋巴结转移;在后纵隔就要考虑神经源性肿瘤。
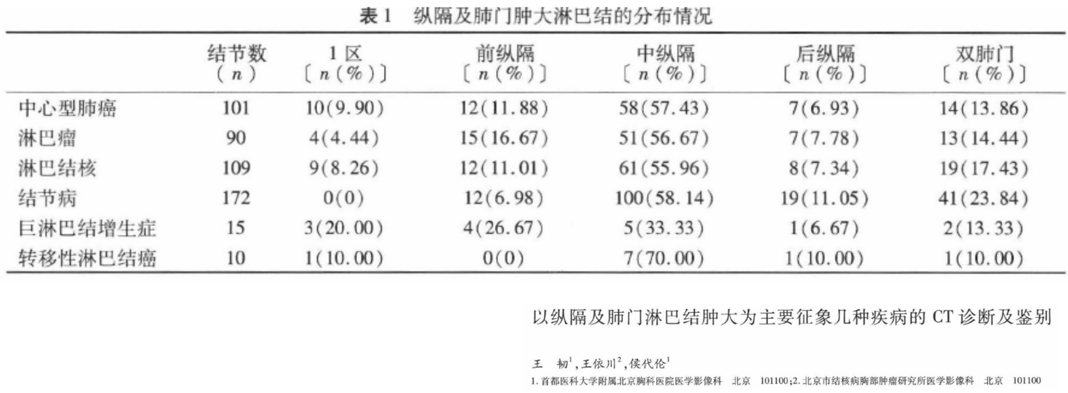
这项研究来自首都医科大学附属北京朝阳医院,聚焦以纵隔及肺门淋巴结肿大为主要征象的几种疾病的CT诊断及鉴别,发现排名第一病因是结节病、第二是淋巴结核、第三是中心型肺癌、第四是淋巴瘤,其他如巨淋巴结增生症、转移性淋巴结癌的情况相对较少。
对于纵隔淋巴结肿大患者的诊断流程,目前有哪些经验?
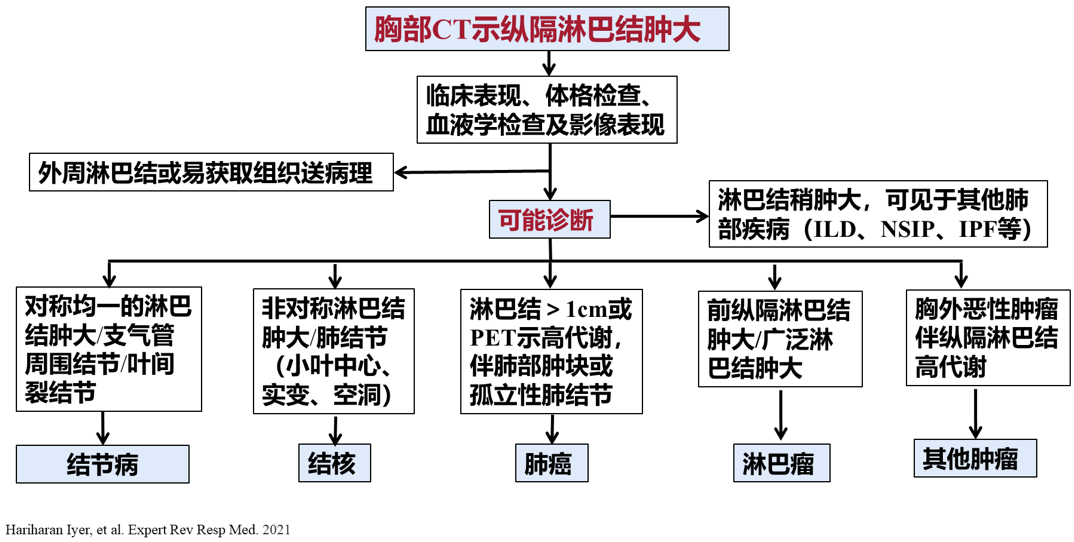
这个流程图告诉我们,需要根据临床表现、体格检查、血液学检查以及影像学表现来进行初步分类。如果出现对称均一的淋巴结肿大,表现为支气管周围结节/叶间裂结节,要考虑结节病;但如果是非对称淋巴结肿大,并且肺结节表现为小叶中心性、有实变、空洞时,需要考虑结核;如果淋巴结>1cm或PET示高代谢,伴肺部肿块或孤立性肺结节,考虑可能是肺癌;如果前纵隔淋巴结肿大或广泛淋巴结肿大,并且有融合,要考虑淋巴瘤;如果有胸外恶性肿瘤伴纵隔淋巴结高代谢,要考虑其他肿瘤。
因此,对于纵隔淋巴结肿大,我们重点需要根据其影像学表现来进行初步分类。
病例:
1、43岁女性,因“咳嗽1月”就诊。从影像学上,我们可以看到右肺门淋巴结肿大,同时右肺出现斑片、结节影,病理诊断肉芽肿性炎伴坏死,TB-DNA阳性;诊断为胸内淋巴结结核,右肺继发性结核。
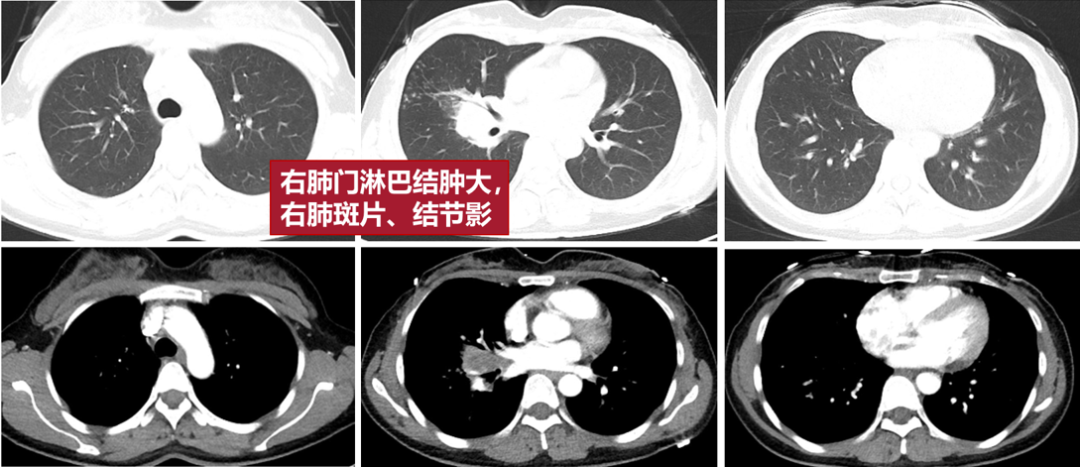
2、48岁女性,因“咳嗽1月、气促10天”就诊,影像可见肺门纵隔淋巴结肿大、融合,最后诊断为B细胞淋巴瘤。
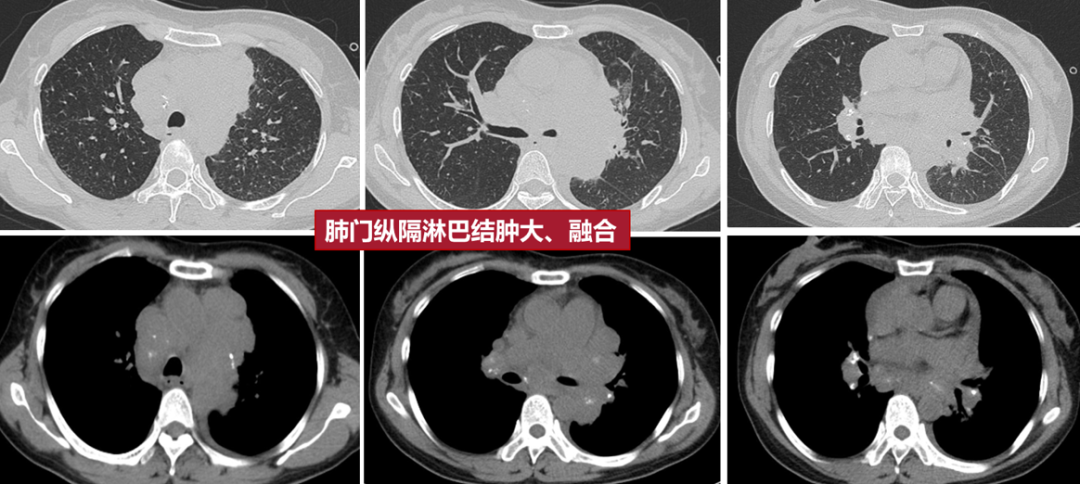
3、38岁男性,因“咳嗽6月”就诊,表现为双侧肺门淋巴结肿大,关键在于双肺存在广泛结节,同时还有一些条索影,病理(肺、淋巴结)提示肉芽肿性炎,诊断为肺结节病。
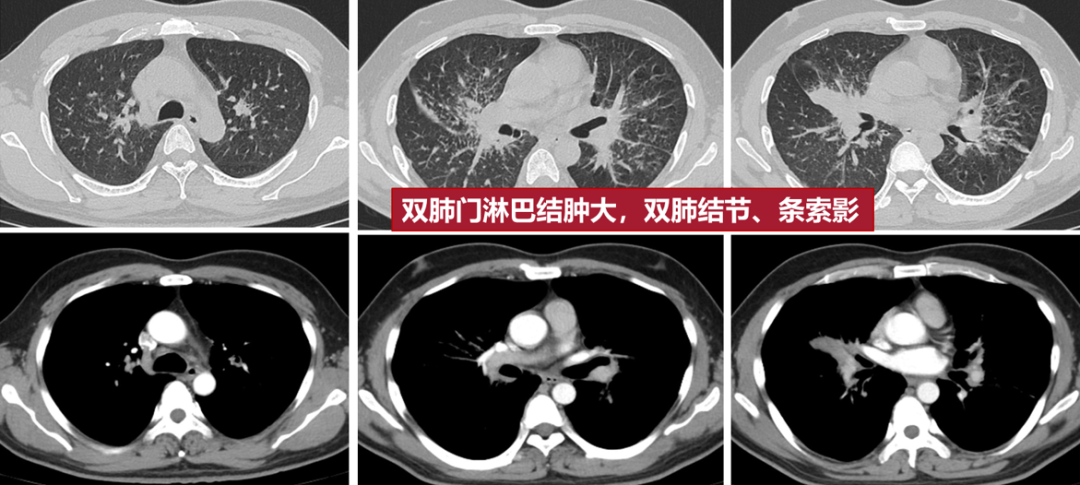
那么,不同病因CT有哪些影像特征?
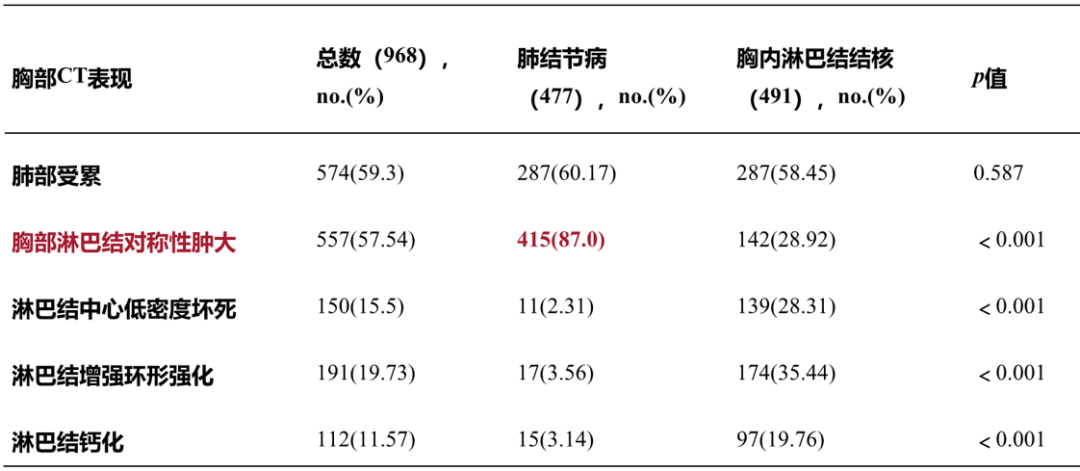
如前文所述,肺结节病常表现为肺门或纵隔淋巴结对称性肿大。我们的一项回顾性研究分析了近10年间,华西医院以及其他国内的多个医学中心肺结节病患者的胸部增强CT表现,对968例患者进行了分析,其中肺结节病477例,胸内淋巴结结核491例,从肺部受累的情况来看,这两者没有明显区别;对于胸部淋巴结是否对称性肿大,肺结节病患者中为87%,而胸内淋巴结结核为28.9%,另外淋巴结中心低密度坏死、淋巴结增强环形强化、淋巴结钙化主要表现在胸内淋巴结结核患者中,肺结节病患者较少见。
二、肺结节病的影像学甄别
结节病是常见、重要的纵隔淋巴结肿大病因,几乎90%及以上的结节病患者都有不同程度的肺、胸内淋巴结(纵隔淋巴结、肺门淋巴结)肿大,影像学异常是部分肺结节病患者就医的主要原因,患者可能没有任何临床表现,是通过体检或其他检查发现。
大家对肺结节病的诊断标准都比较清楚,根据国内外指南总结,包括三个方面:(1)符合结节病的相关临床和(或)影像学特征;(2)至少1个受累脏器的“组织病理活检”显示为“非坏死性肉芽肿性炎”;(3)除外其他原因所致的肉芽肿性疾病。

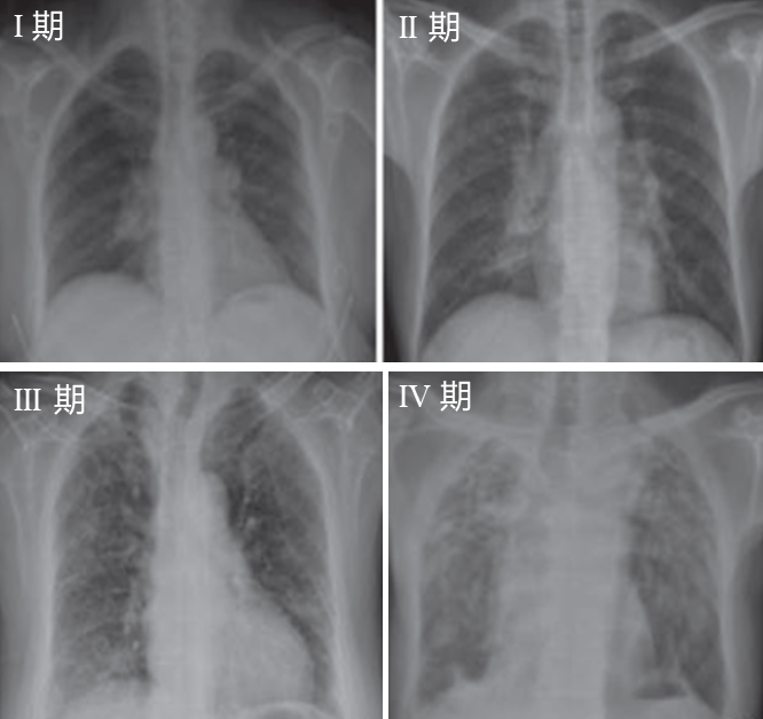
肺结节病可以根据胸片分为4期,0期:双肺正常;I期:双肺门淋巴结肿大;II期:双肺门淋巴结肿大伴肺内浸润影;III期:仅有肺内浸润影;IV期:肺纤维化。
这个患者为II期肺结节病,既表现出肺门淋巴结肿大,同时还表现出一些肺结节及浸润,病理诊断为非干酪样坏死性肉芽肿性炎。
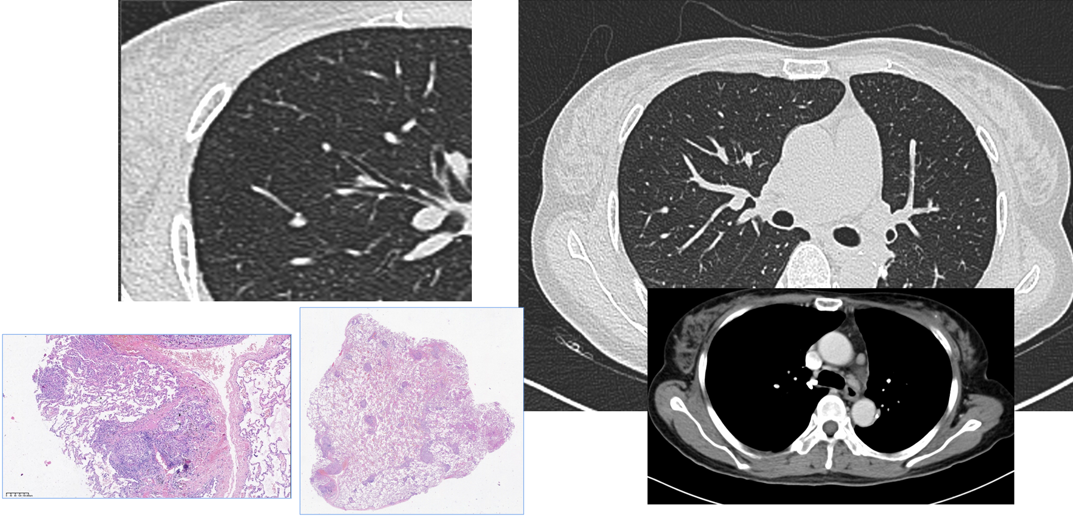
三、肺结节病的病理学甄别
影像学特点只能提示可能是肺结节病,更关键的是要通过病理学来明确诊断。
结节病的主要病理学特征是非干酪样肉芽肿,存在于肺泡间隔、支气管壁,以及沿肺动脉和静脉分布,这与其他间质性肺疾病所导致的肺部肉芽肿完全不同;同时,肉芽肿由上皮细胞、单核细胞、淋巴细胞、巨噬细胞和成纤维细胞聚集形成,基本没有或只有少量中心区域纤维素样坏死。
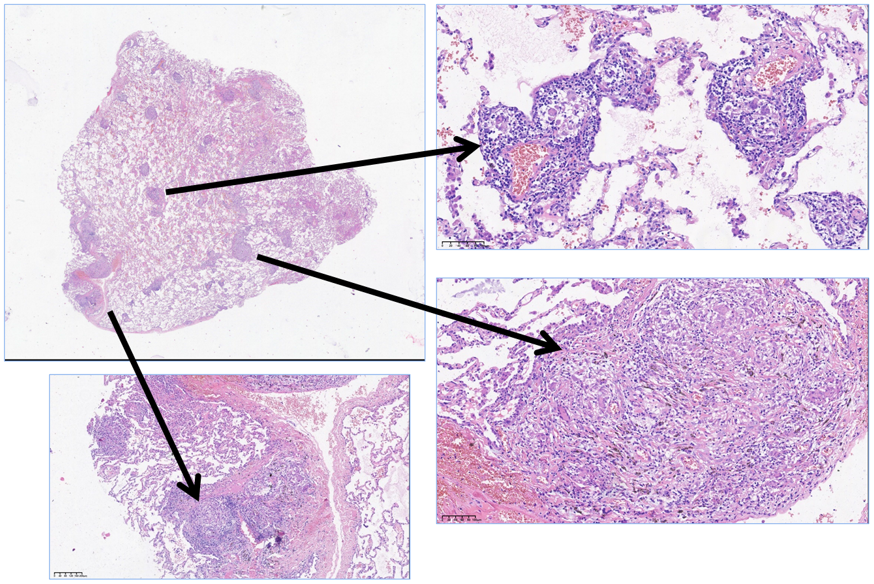
因此,一旦病理报告为肉芽肿性炎症,每位医生都需要考虑“胸部肉芽肿性疾病常见病因”,可能是感染性的,如细菌(结核分枝杆菌、NTM、布氏杆菌病)、真菌(曲霉菌、隐球菌)或其他(麻风分枝杆菌、伯氏立克次体);同时也有非感染性的,包括肿瘤(淋巴瘤、恶性肿瘤的结节样反应);自身免疫疾病(ANCA相关性血管炎、类风湿关节炎、IgG4相关疾病、炎性肠病);环境暴露(尘肺、铍肺、药物相关肉芽肿、异物肉芽肿)。
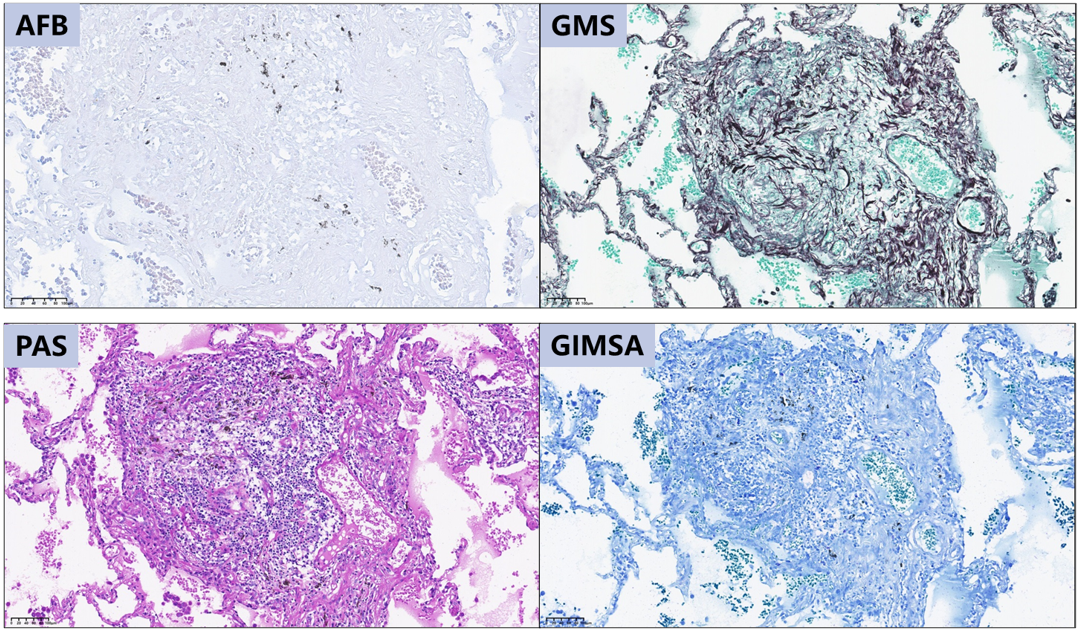
因此,我们需要进一步鉴别,例如抗酸染色鉴别分枝杆菌感染、Grocott六胺银染色鉴别真菌感染、糖原染色鉴别真菌感染、姬姆萨染色鉴别寄生虫感染等(依次为下图AFB、GMS、PAS、GIMSA),临床实践中切忌发现肉芽肿就“到此为止”。
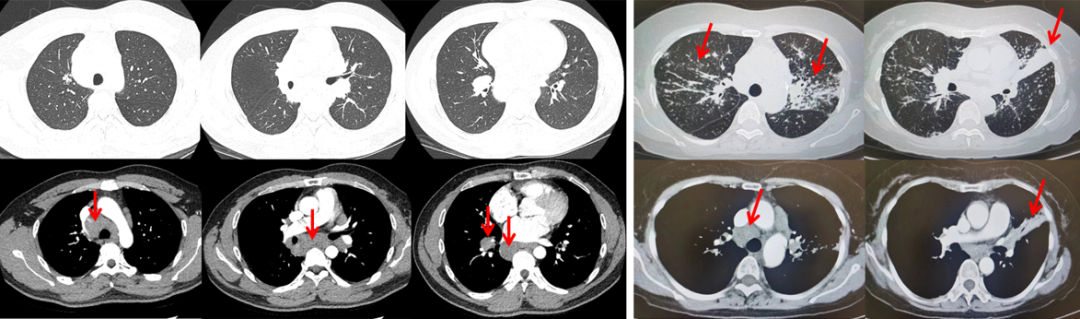
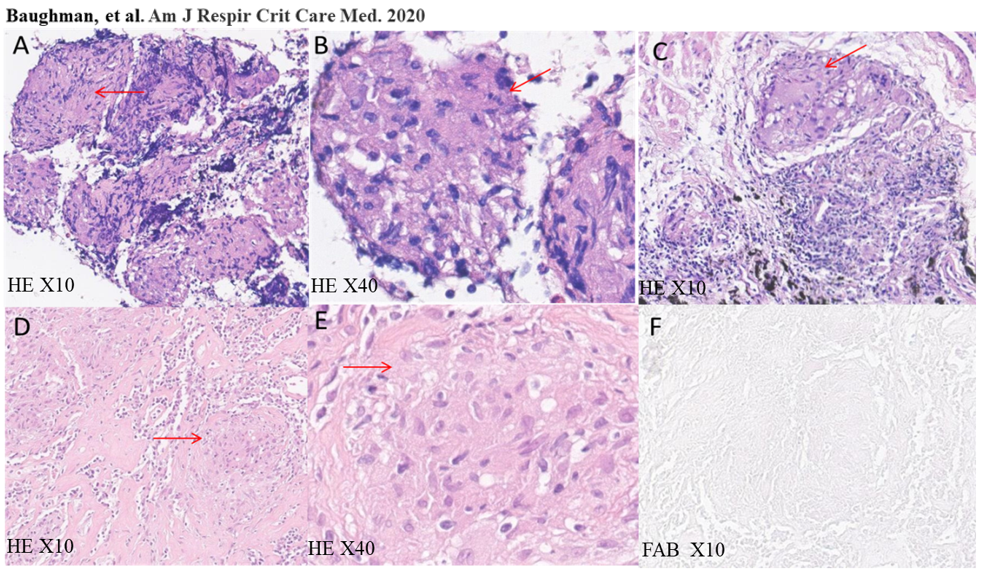
纵隔淋巴结肿大的常见病因包括肺结节病(下图A-C)、淋巴结结核(下图D-F)。两者病理活检均可出现肉芽肿性炎,最大的区别在于结核的肉芽肿呈干酪样坏死。
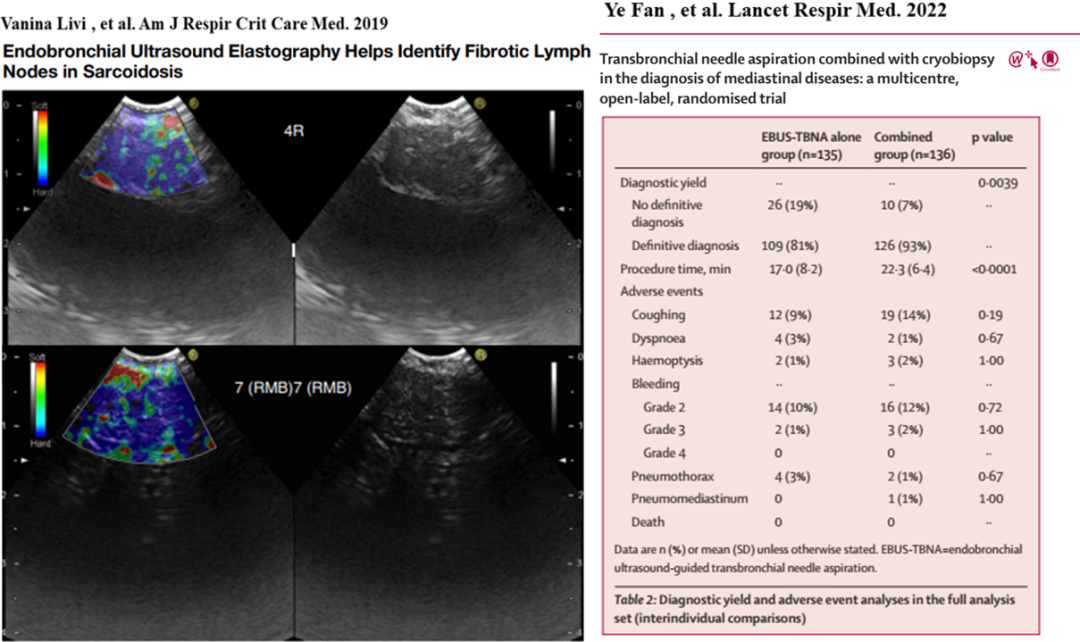
我们回顾性分析了近10年华西医院以及国内多个医学中心的477例肺结节病患者的临床特征, EBUS-TBNA是肺结节病最主要的活检方法,但获取有效组织较少,确诊率偏低。而纵隔镜及VATS创伤较大……如何进一步提高组织活检的阳性率?
经支气管超声弹性成像可协助识别肺结节病患者的异常淋巴结,指导活检定位。该技术通过超声主机实时弹性成像系统,在EBUS检查病变时可以将病变的硬度从红色(最软)至绿色、黄色(硬度),到蓝色(最硬)的彩色色阶实时呈现出来。通过对该图像的解读,可以对胸内病变硬度进行评估,从而间接判断病变的良恶性。见下图左。第二,经支气管镜纵隔冷冻活检是肺结节病活检的新技术,可将纵隔占位的诊断率从82%提升至94%。良性疾病中,EBUS-TBNA联合冷冻活检诊断率也明显提高(联合冷冻活检94%,EBUS-TBNA 67%),见下图右。
病例:
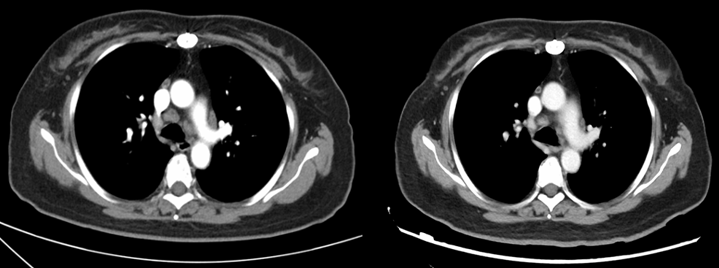
58岁女性,发现肺结节2+年,干咳4+月;病理(EBUS活检):4R组、7组淋巴结见肉芽肿性炎。TB-IGRA阳性。诊断:胸内淋巴结结核、继发型肺结核。不幸的是,HREZ方案抗结核6个月后,肺部病变无变化。
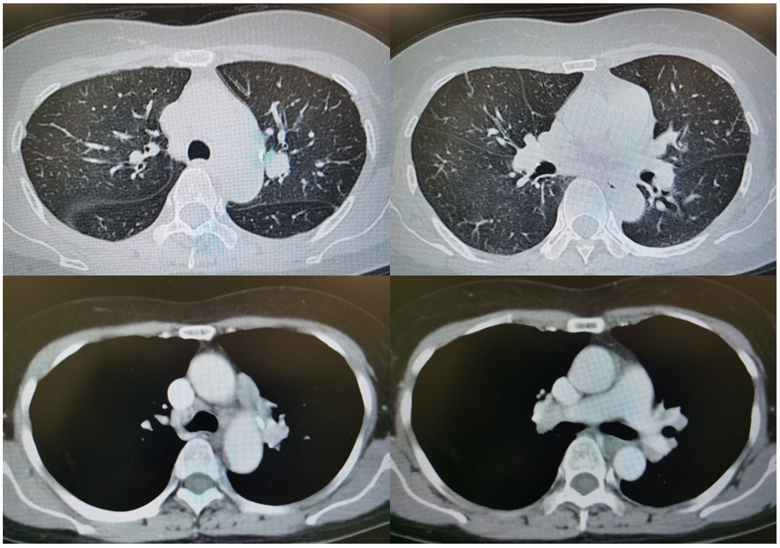
图:2020年1月CT:纵隔淋巴结肿大,肺部多发结节
这种情况下,我们考虑可能是肺结节病II期,给予泼尼松30mg口服,病变稍有吸收;1月后逐步减量,最终至5mg维持治疗1年。1年后复查胸部CT(2022年3月)反而见病灶明显进展。这时的诊断如何考虑:肺结节病?结核?
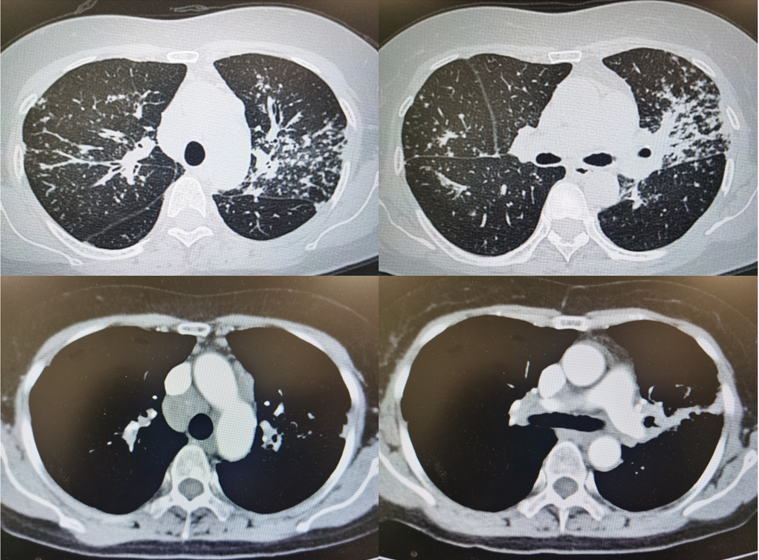
图:2022年3月CT:纵隔淋巴结肿大,肺部多发结节并融合
进一步进行胸腔镜检查,经VATS行肺及胸内淋巴结活检,发现肺脏表面多发大小不等结节。肺(左侧)及淋巴结病理均见致密性肉芽肿性炎,符合结节病表现。
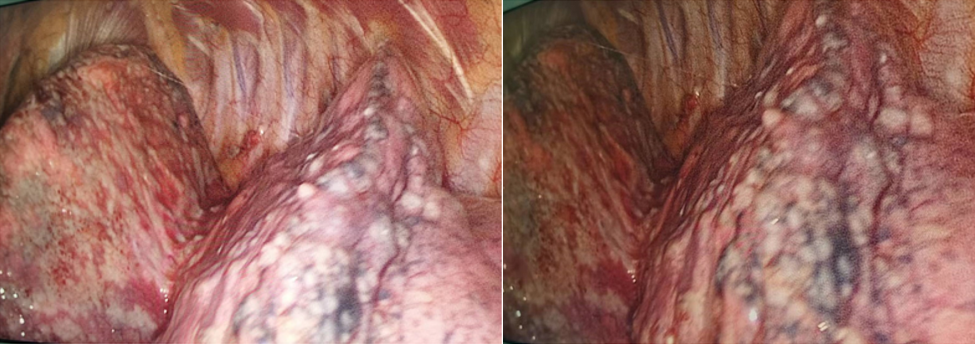
排除其他特殊致病菌感染后,最终诊断肺结节病II期,给予强的松50mg qd口服,1月后逐步减量,最后给予10mg qd口服维持治疗。1年后复查胸部HRCT,见病灶明显好转。可见肺结节病与结核鉴别诊断困难。

另外肺结节病具有自限性,即使不治疗也会好转。下图左为2023年2月11日影像,右为2023年8月23日影像,可见纵隔淋巴结明显缩小。
四、肺结节病诊断的前沿技术
前面我们提到,尽管影像学对于鉴别肺结节具有指导价值,但特异性并不强,能否找到新型影像学方法或无创技术诊断结节病?
“肺结节病无创诊断模型研究”中,我们同华中科技大学附属同济医院、中南大学湘雅二医院、昆明医科大学第一附属医院合作,纳入了1445例纵隔占位患者,排除538例未能获取胸部增强HRCT原始数据者、10例大量胸腔积液者、4例增强扫描图像显示欠佳、1例先天胸廓畸形。最终共892例,包括肺结节病226例、胸内淋巴结结核343例、肺癌伴胸部淋巴结转移323例,以8:2的比例,分为训练集(714例)和测试集(178例),发现通过“影像组学+机器学习”技术构建的肺结节病无创诊断模型,测试集AUC值能够达到0.865,表明该技术能够很好鉴别肺结节病。
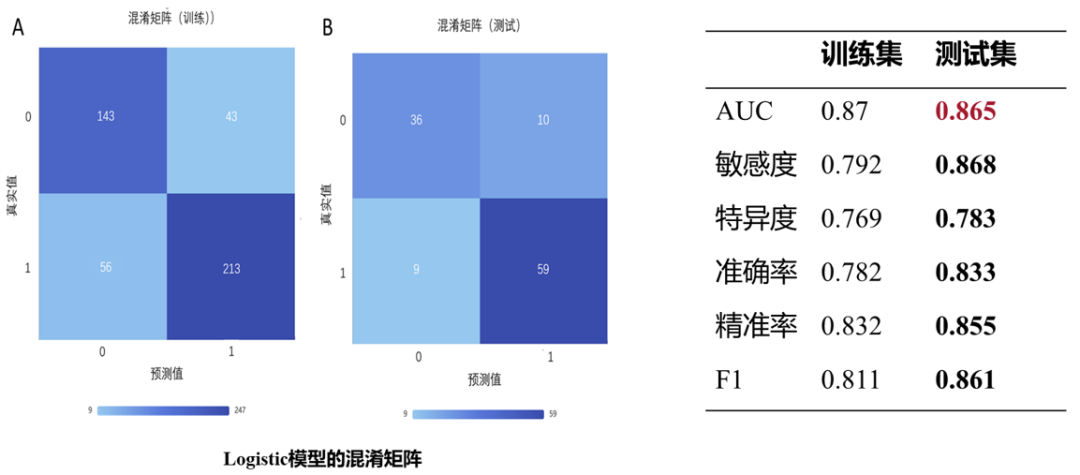
图:肺结节病影像组学诊断模型的敏感度为0.87,特异度为0.78。
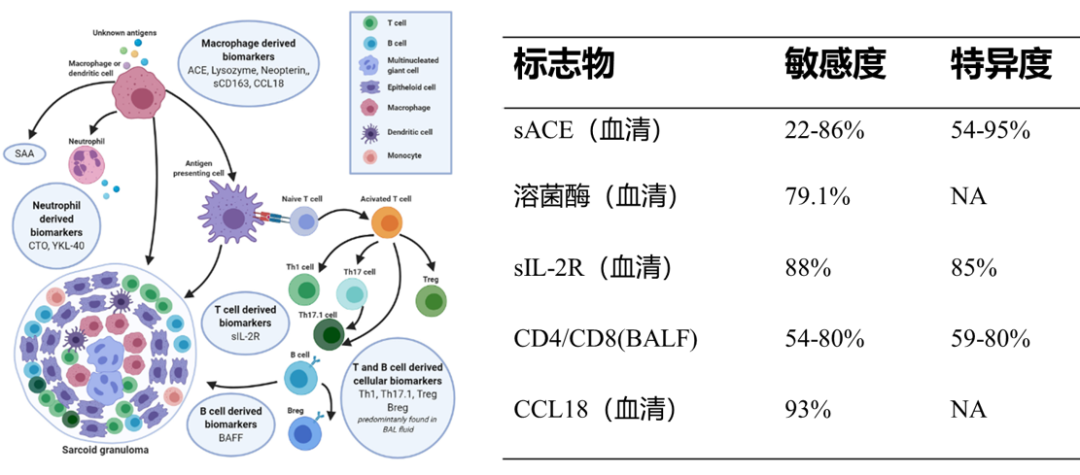
另外,能否从分子层面判断是否为肺结节病?现有生物标志物对结节病诊断效能不理想,且缺乏与肺结核相鉴别的标记物,敏感性和特异性都不高,这提醒我们需要进一步研究。
我们首先对结节病的组织进行研究,通过单细胞组学、转录组学检测,发现肺结节病、胸内淋巴结结核肉芽肿中细胞亚群具有一致性,但T细胞亚群存在差异。肺结节病GNLY+CD8 T细胞低于胸内淋巴结结核,幼稚CD4 T细胞比例高于结核。能不能通过肺泡灌洗液中CD8、CD4T细胞亚群的比值来鉴别呢?这为我们进一步开发出具有特异性的诊断方法提供了理论依据。
我们再进一步研究肺结节病的关键信号通路,结果发现,Th17 相关通路在结节病中显著上调,两组间有较多差异基因。
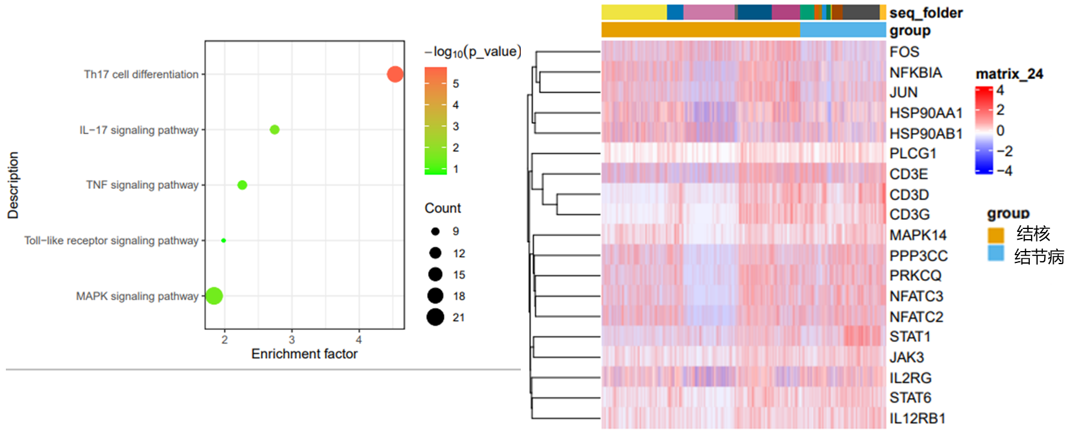
有了这样的基础,我们进一步检查血清生物标记物在肺结节病和结核中是否有区别。由此,我们发现了两个关键细胞因子,CLEC4G和CXADR可能是鉴别肺结节病与结核的标记物;同时,我们也通过蛋白组学的方法来筛查肺结节病和结核中的蛋白质分子标志物是否有区别。结果发现,VSIG2、IGGAP2等蛋白可能是肺结节病与结核鉴别诊断的标志物。
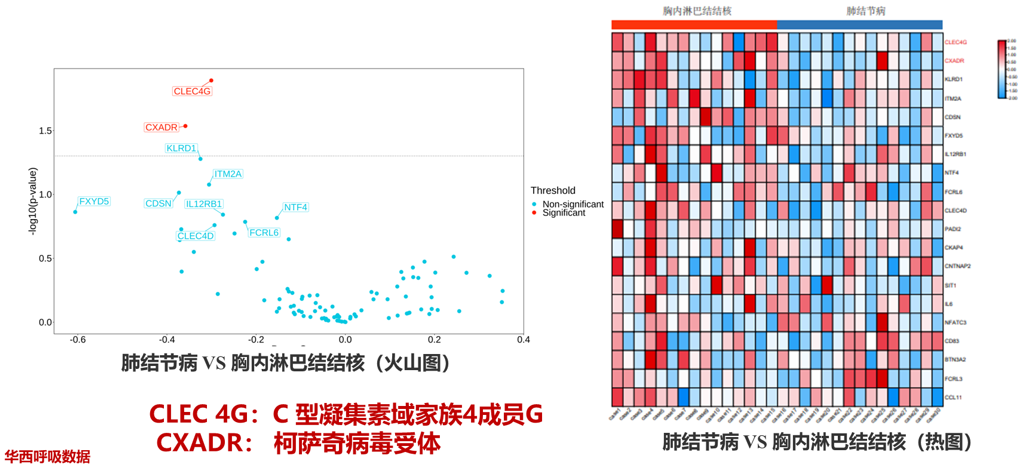
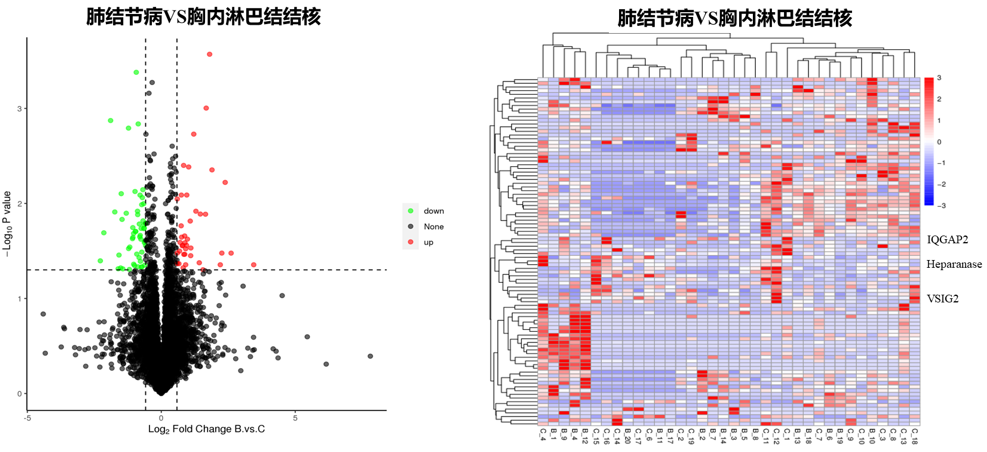
总体来说,肺结节病与胸内淋巴结结核的鉴别标志物可以从细胞因子、蛋白质、免疫细胞等方面进一步探索。
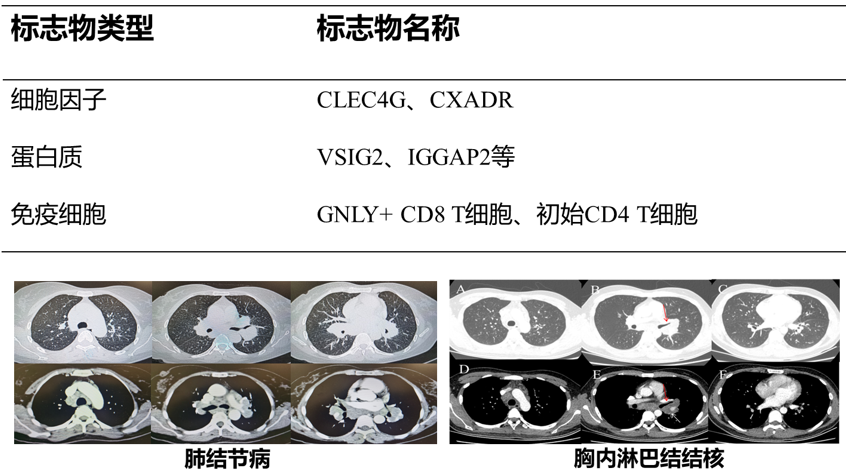
图:肺结节病、胸内淋巴结结核
小结:纵隔肿大的病因甄别与研究前沿
纵隔肿大的病因较多,包括感染性、出血性、肿瘤性、血管性及先天性;纵隔淋巴结肿大最常见的原因有4个:肺癌、结核、淋巴瘤、结节病;结节病影像学常表现为肺门对称性肿大,病理表现为非干酪样坏死肉芽肿性炎症;新型影像学技术与分子标志物可有助纵隔淋巴结肿大的病因甄别。
专家介绍

李为民
四川大学华西医院/华西临床医学院院长,教育部长江特岗学者;呼吸和共病全国重点实验室(华西)主任;国家精准医学产业创新中心主任、教育部疾病分子网络前沿科学中心主任;四川大学华西医院呼吸健康研究所所长,教授,博士生导师;担任中华医学会副会长、中国医师协会副会长;中华医学会呼吸病学分会副主任委员;四川省医学会呼吸专委会主任委员等;担任“十四五”规划临床医学专业第二轮器官-系统整合教材《呼吸系统与疾病》第一主编;Precision Clinical Medicine主编;Signal Transduction and Targeted Therapy副主编;《华西医学》主编;《中华结核与呼吸杂志》副主编;主持各级科研课题包括国家自然科学基金重点项目/面上项目、国家科技部重大专项等。在Cell、Nature Biomedical Engineering等高水平期刊发表研究论文。研究成果以第一完成人获国家科技进步二等奖,个人获四川省科技进步一等奖、全国创新争先奖、“天府青城计划”天府杰出科学家、吴阶平-保罗·杨森医学药学奖。
本文由《呼吸界》编辑 Jerry 整理,感谢李为民教授的审阅修改!
* 文章仅供医疗卫生相关从业者阅读参考
本文完
责编:Jerry


