
内容来自同济大学附属东方医院举办的第二届「呼吸系统疑难、少见病临床诊治浦江论坛」。
对于肺部感染的诊治来说,细菌、病人、抗菌药物、医生……到底谁是赢家?一切皆有可能!所谓「谍影重重」,就是胸部CT上的各种影像,一提到胸部CT,大家最容易想到的就是下图中在临床上最常见的影像学图像:

这种影像绝大部分是肺炎,在基层医院肺炎最常见的治疗方法是抗菌药物、皮质激素、维生素。
如果到基层医院,不少医生会直接使用青霉素、激素,这样一来,有些病人就会表扬这个医生要比三级医院的医生「好得多」——去三级医院做好多检查还没法退烧,基层医院的医生能一下就退烧了,如果过两天再发烧了,还能靠用药来退烧,如果是普通肺炎,过几天就好了。这样又省钱还不受苦!
那么,这样的治疗方式好吗……?
先来看看这张胸部CT
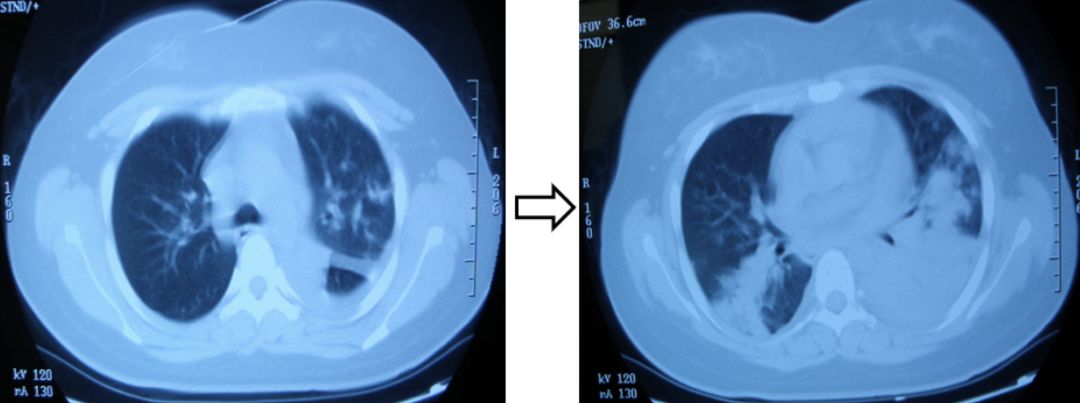
这是一个20岁的女性,高热、咳嗽伴呼吸困难1周,血气分析:Ⅰ型呼吸衰竭,血常规:正常。可以看到影像学是在进展的。
那么是不是肺部感染(CAP)?很难诊断,于是做了肺穿刺。两次肺穿刺活检为慢性炎症改变,应用皮质激素治疗,症状缓解,复查病灶基本吸收。最后诊断为肺血管炎病变。
我们还遇到过一个类似病例,16岁孩子三次肺穿刺活检均为急慢性炎症改变,看不到病原菌,只有一根血管有一点炎症。使用了激素,三天吸收三分之一,慢慢的完全好了,最后诊断就是血管炎。
因此,发热伴肺部阴影在临床上最为常见,但病因难以区分,误诊误治严重影响患者预后
1、发热伴肺部阴影临床常见:由感染性和非感染性疾病中多种病因引起,首先应鉴别患者病因,才能采取正确的对策;
2、临床误区是不区分患者病因:不适当使用抗感染药物进行诊断性治疗,导致耐药选择性压力增加及非感染性疾病的诊断和治疗延误;
3、适当早期经验性抗感染治疗:可明显改善肺炎患者预后,也可验证肺炎的诊断。
如果是感染性疾病,治疗的机会多一点。但是世界上很多大量的回顾性研究证实,包括NGS,即使穷尽办法进行病原体检测,感染性疾病如CAP,也有近一半检测不到病原体,给疾病治疗带来难度。
一项研究显示:在610例同时进行细菌与非典型病原体检测的患者中,仅324例(53.1%)检测到病原体,有近一半(46.9%)未检测到病原体。
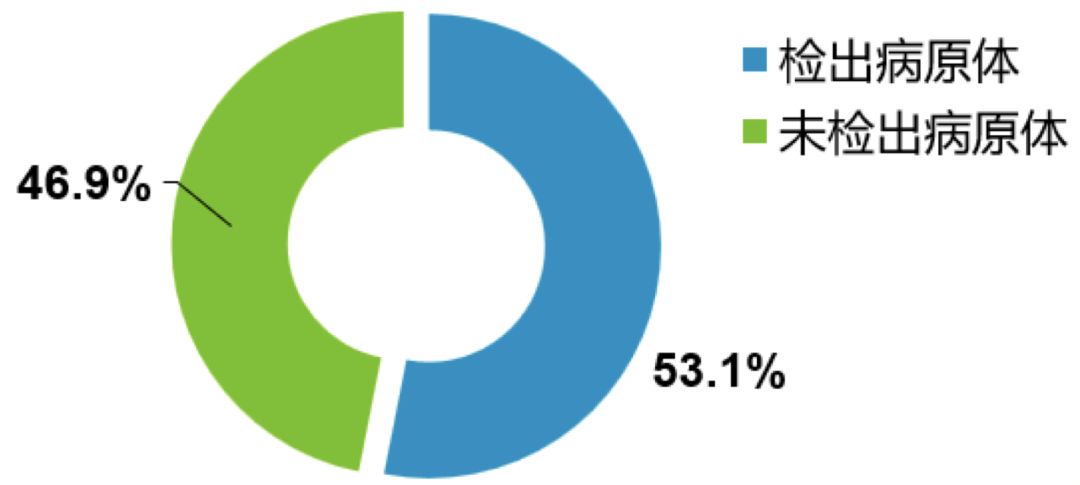
纳入2003年12月至2004年11月中国7个城市12个中心的665例CAP患者,进行病原体检测
检测不到病原体使治疗更为困难,临床上还是否按感染性疾病来治疗呢?

近几年,《中国成人社区获得性肺炎诊断和治疗指南》和《中国成人HAP/VAP诊断和治疗指南》更新,其中「CAP临床诊断」有以下标准:
1、社区发病:强调社区发病。
2、肺炎相关临床表现:
① 新近出现的咳嗽、咳痰或原有呼吸道疾病症状加重,伴或不伴脓痰/胸痛/呼吸困难/咯血;
② 发热;
③ 肺实变体征和(或)闻及湿啰音;
④外周血白细胞(WBC)>10×10^9/L或<4×10^9/L,伴或不伴细胞核左移。
3、胸部影像学检查:胸部影像学检查显示新出现的斑片状浸润影、叶/段实变影、磨玻璃影或间质性改变,伴或不伴胸腔积液。
符合1、3及2中任何1项,并除外肺结核、肺部肿瘤、非感染性肺间质性疾病、肺水肿、肺不张、肺栓塞、肺嗜酸性粒细胞浸润症及肺血管炎等后,可建立临床诊断。
可见「影像学」在临床上非常重要,我们可以从影像学上来鉴别诊断。
先从理论上讲「发热伴肺部阴影临床如何鉴别诊断」
首先回答,出现肺部阴影就一定就是感染性疾病吗?真的不一定。不要还没诊断清楚,就先当做感染性疾病让病人抗炎治疗一段时间再复查!第一步,我们要学会区分感染性疾病和非感染性疾病,但是这并没有那么容易。
如果都有发热和肺部阴影,如何鉴别感染性疾病和非感染性疾病?
感染性疾病,首先要分析患者发热、肺部阴影是否由于感染导致(如肺炎、肺脓肿、肺结核及支气管扩张并感染等),即使没有发热和呼吸道症状也不能完全排除肺炎诊断,鉴别肺部阴影是否为新出现或增大也会有困难,尤其在有慢性肺疾病、缺少近期影像学对照情况下。
非感染性疾病有很多种,如肺水肿、肺癌、急性呼吸窘迫综合征、肺不张、肺栓塞、肺嗜酸粒细胞增多症、结缔组织疾病或血液病的肺部浸润等,同样可有发热和肺部阴影,致使鉴别诊断困难。因此,临床上经常会出现将非感染性疾病的发热伴肺部阴影误诊为肺炎。
迄今尚无敏感度和特异度均理想的肺炎临床诊断标准。对于发热伴肺部阴影的患者,必须进行个体化鉴别诊断,避免误诊及治疗不当。
必须判断是原发性肺炎累及其他部位,还是肺外感染引起的肺炎
肺炎可累及其他器官或系统,如细菌由局部病灶入血,就是菌血症,还有胸腔积液、脓毒症、脑膜炎等。肺炎患者(尤其是重症患者)应通过详细体检、影像学、血培养、胸腔积液和脑脊髓液等检查确定有否并发其他部位感染。
换句话说,也可以反过来,感染是从其他部位播散到肺部。继发于肺外感染(感染性心内膜炎、皮肤软组织化脓性感染、导管相关性感染等)导致菌血症或脓毒症,可引起血行播散性肺炎、肺脓肿;肝脓肿、膈下脓肿等肺部邻近器官或部位的感染也可波及肺部;隐匿部位的感染(骨关节、鼻窦、中耳、肠道憩室和肛周感染)可能导致肺炎。
举个小例子
之前治疗的一个病人,在美国旅游时就发烧,回国后到医院看病查出肺部感染,但始终找不到原因,甚至病情严重到菌血症。我们探寻了各处都没有结果。最后反复询问病人,他说这一个月期间,牙齿反反复复隐约作痛,去口腔科看病,大夫说牙周溃烂。结果明确,这是细菌不断播散入血,导致肺部感染……感染的来源可能有很多,希望有一些指标可以帮助我们,因此这几年不断在寻找有哪些生物标志物可提供帮助。
通过感染相关指标和标志物可帮助诊断
1、外周血白细胞
传统的外周血白细胞在感染时通常会升高(白细胞≥10×10^9/L多为细菌感染),中性粒细胞也会升高。白细胞是最基本的指标,但一定注意,严重感染时白细胞也可明显降低,比如非典型病原体感染,特别是病毒感染。
在关注血常规的时候,别忘了也要注重观察一下淋巴细胞,但大部分医生观察淋巴细胞时都注重它的百分比,其实百分比并不是很重要,特别是中性粒细胞多的时候,淋巴细胞的百分比一定是低的,但它的绝对计数一定不会太少,所以看到淋巴细胞的绝对计数少的时候,通常提示病毒感染的几率高。
常规显微镜下检测嗜中性粒细胞杆状核和(或)幼稚细胞的比例,对鉴别感染或非感染疾病,特别是观察抗感染治疗效果仍有重要意义(白血病等血液恶性肿瘤除外)。
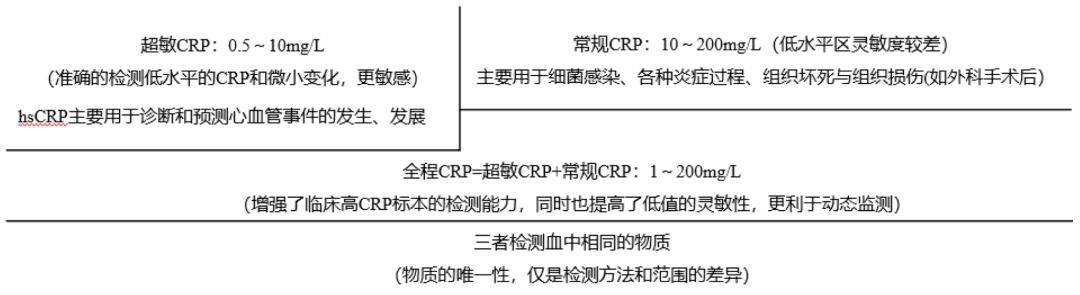
2、C反应蛋白(CRP)
我们现在做CRP检测比较多,其实欧美国家做CRP比做PCT还多。前年我去欧洲开会,他们做的最多的感染相关指标一个是CRP、另一个是血沉,这两个已经是我们不太关注的指标了,但是对绝大部疾病来说还是非常棒的指标,所以不要忽视一些常用的、有用的检查。
大部分感染时,CRP水平比非感染性肺部疾病者明显升高,一般认为CRP升高超过正常值上限的3倍可作为肺炎的诊断标准之一,但是一定要注意:CRP在某些非感染性病变的情况下(如风湿性疾病、心血管疾病、肿瘤性疾病及腹腔手术后等)也可升高。
因此CRP是一个非常敏感,但是特异性不高的指标。
3、降钙素原(PCT)
PCT是判断细菌感染的重要标志物。这几年越来越关注并推崇PCT,毫无疑问,如果询问RICU的医生,他会特别推崇PCT,因为ICU的病人一旦感染就是重症感染,重到出现器官功能损害,称为Sepsis(脓毒症),这些年来,Sepsis 的指南,从Sepsis-1修订为Sepsis-2、Sepsis-3。指南中划定了PCT的诊断界限,PCT<0.1µg/L,认为没有细菌感染的可能;PCT在0.25~0.5µg/L之间,存在细菌感染的可能;PCT>0.5µg/L时,可能性增大,而且与Sepsis的程度密切相关。
PCT水平还可以指导抗感染药物使用,可缩短疗程、降低抗感染药物的暴露率。如果PCT降低,往往病情好转;如果PCT升高,通常治疗会非常困难。并且PCT水平在革兰阴性菌感染患者比革兰阳性菌感染患者更高,可供参考。
这两年,PCT在感染性疾病的诊断上确实对我们有所帮助,和CRP相比,CRP具有较高的敏感性,PCT的敏感性有时不如CRP,但是PCT的特异性要比CRP好。
但是请大家想一想,你们诊治的大量肺炎,见到PCT升高的次数多吗?
真的不多。ICU收治的都是重症肺炎,所以PCT在ICU的应用价值较高,但是在普通病房的应用不是很好,因为轻、中度肺炎(局部感染)的PCT并不高,它的敏感性不是很高,所以一定要真正认识到PCT的应用价值,一定和病情相关,如果细菌由局部病灶入血,PCT升高的机会就多。要动态监测PCT水平变化,这可以作为评估抗感染治疗效果及确定抗感染治疗疗程的参考指标之一。
来对比一下CRP技术和PCT技术
比如,PCT诊断细菌感染的敏感率及特异性均较高,且高PCT水平有助于区分细菌感染与病毒感染,但是患者多种因素影响PCT检测结果的准确性,特别是患者感染部位、致病菌种类、感染严重程度等。成人Still病(AOSD)的PCT可以非常高,所以在很多情况下,不是感染性疾病,PCT也可以很高。
CRP敏感性很好但特异性较差:当机体出现炎症或存在感染、动脉硬化、手术创伤等影响因素时,CRP水平均迅速升高。此外,CPR有时无法明确区分G-菌和G+菌感染。
可见,PCT和CRP都有各自的缺陷,分子诊断技术同样存在一定不足。
4、非细菌感染-特异性检查
对于怀疑为非细菌感染的患者,可酌情选择病毒学、真菌学、血清抗原和抗体等检查。其实很多感染在诊断或者培养很困难时希望依靠血清学检测,比如非典型病原体、病毒,但这么严重的感染,恢复期血清的特异性抗体滴度较急性期增加4倍及4倍以上方有诊断意义,况且感染更需要早期诊断。这就需要考虑如何开发抗原,目前最好的两个抗原是肺炎链球菌、军团菌尿抗原,遗憾的是它们还未能进入中国市场,这两个抗原既不受抗生素的影响,检测时间又快,收费也不是很贵,目前在我国的应用很困难。
真菌G和GM、隐球菌荚膜多糖抗原对临床有所帮助,并且在临床上应用的很好。当然还有其他的一些非细菌感染检查,比如分子生物学检测,特别是mNGS。
为何我们总培养不出「肺炎链球菌」?

肺部感染常见病原体
能诊断CAP、HAP、肺脓肿、吸入性肺炎、病毒肺炎,一定代表它们的病原学不同。
比如CAP,如果不是一个基础病很多、反复用药的病人,总体来说CAP最常见的病原体是肺炎链球菌、流感嗜血杆菌、肺炎衣原体、肺炎支原体等,这些病原体占社区感染的一半以上。所以如果是简单的社区感染,可以不做病原学检查,除非这个病人难治、基础病多、初始治疗不好。
支原体、衣原体的培养非常困难,临床通常不做。肺炎链球菌的培养也比较难,但不是非常难,我们总是培养不出肺炎链球菌,和使用抗生素有密切的关系。我们曾经在年轻的战士、学生中做过鼻咽拭子培养肺炎链球菌的调查,很容易培养出来,而且全部敏感,但在调查中发现,哪怕受检者只吃过一次抗菌药物,肺炎链球菌就培养不出来!它很敏感。由于我国应用抗生素太多,所以怎么做都培养不出来。
有调查研究显示,中国人口近14亿,我国抗生素使用量约占全世界用量的一半。在美国应用抗生素很难,举个例子,我有个家人在美国,他有一次肚子疼得很厉害,去看病,社区医生说他解决不了这个问题,要约专科医生,约好的时间在2个月以后,并且在美国看急诊,费用是翻倍的。于是他给我打电话询问解决方法,我觉得就是急性肠胃炎,他从国内带了左氧氟沙星,吃了一两天就好了。他如果在美国医院看病绝对拿不到抗菌药物。我们也和美国人探讨过,如此严格管理抗菌药物会不会延误治疗?他们承认,管的太严,有时候确实会延误治疗。反过来,我们应用了太多的抗菌药物,的确不延误病情,但更多的是把不该吃的吃了……
在我国,HAP最常见的病原体是G-菌,以前是鲍曼不动杆菌、铜绿假单胞菌常见,这两年肺炎克雷伯菌不断增多,已经上升为第一位。
肺脓肿最常见的病原体是厌氧菌,而病毒肺炎这两年越来越多,大家越来越关注,所以不同的肺部感染可以通过病原体进行初步判断。
哪些方法可以帮助评估「可能病原体」?
1、流行病学资料
> 在经验性治疗前应评估可能的病原体,才能使初始治疗适当、合理、有效
本地区、本医院的流行病学资料对评估病原体更有价值;肺外感染引起的肺炎,需要参考相关流行病学资料。
注意:病毒性肺炎有特定病毒感染流行的季节(冬春季),肺结核在我国很常见,常被误诊为细菌性肺炎。
2、临床信息
> 在经验性治疗前,应根据临床信息评估可能的病原体,使初始治疗更恰当
如果是肺部感染,根据该患者此次肺部感染的危险因素、肺部的临床表现、肺部感染的影像学改变可帮助推测可能的病原体。
不同危险因素可能感染特定病原体:
在指南里提到以下情况,比如酗酒、毒品等这些危险因素相应的易感病原体有哪些、不同的危险因素可以推测相应的病原体。

肺部感染危险因素与相应易感病原体
3、不同临床特点
> 有助于评估可能病原体,进而选择合理经验性抗感染治疗
反过来,也可以根据病原体来推测有哪些临床表现、实验室检查结果等。这些都可以相辅相成帮助我们推测感染的可能性。
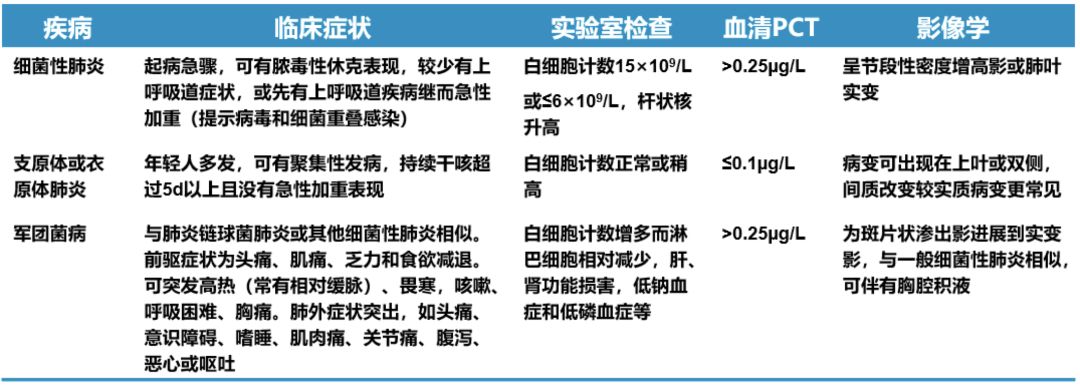
不同病原体肺炎临床特点
不同类型病原体影像学表现存在差异:
细菌、支原体或衣原体、病毒感染的影像学表现肯定不一样,同样可以帮助判断:
细菌:影像学可表现为肺泡浸润或实变呈叶段分布;
支原体、衣原体:影像学可表现为上肺野和双肺病灶、小叶中心性结节、树芽征、磨玻璃影以及支气管壁增厚,病情进展可呈实变;
病毒:影像学表现为双侧、多叶间质性渗出,磨玻璃影,可伴有实变。
4、影像学特征
仅凭影像学特征难以明确区分特定的病原体,但可缩小鉴别范围;个别病原体可出现相对特殊的影像学改变。
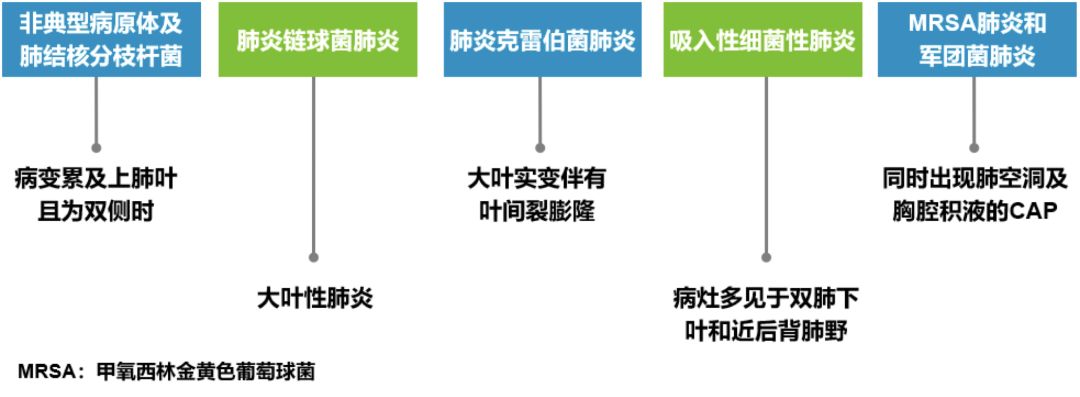
不同病原体肺炎影像学改变
感染性疾病始终是影响患者生存的巨大的挑战,因此临床需要更精准的诊断技术以早期准确诊断感染患者。
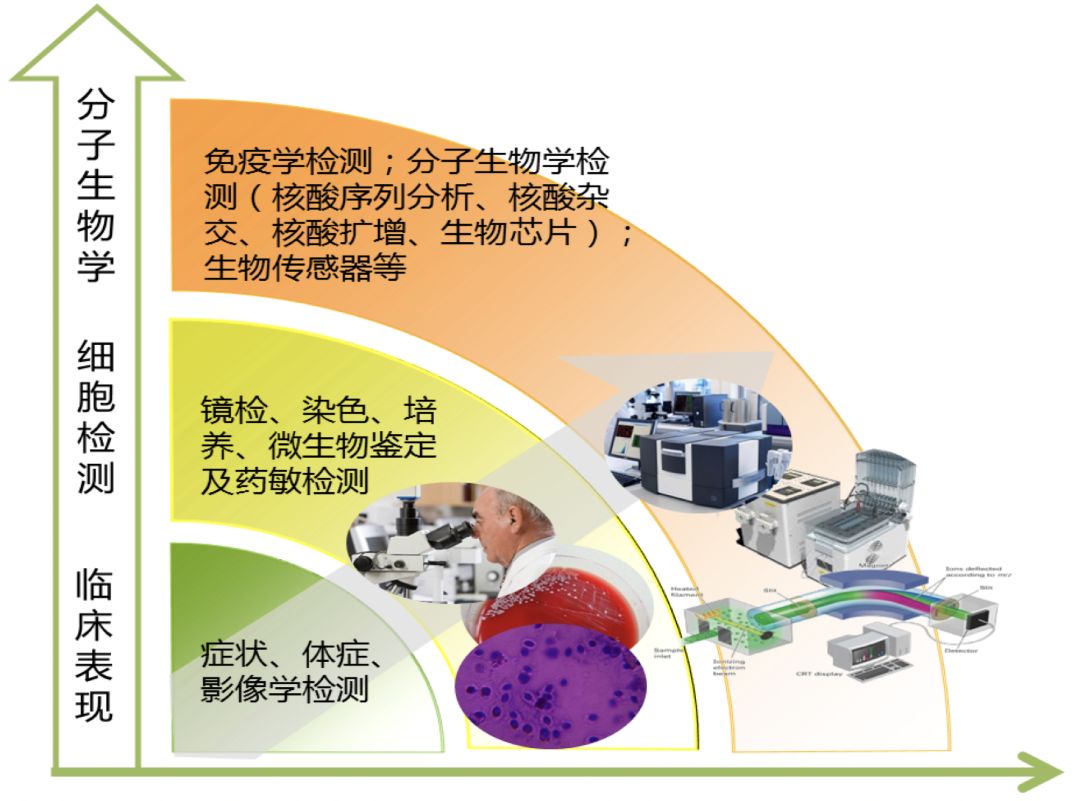
临床微生物学检测作为传统鉴定方法,有哪些局限性?
1、诊断上仍主要依赖于培养结果
①慢:至少48~72小时,滞后于治疗;
②阳性率不高:临床强烈怀疑感染但培养阴性常见;
③假阳性:微生物定植、污染;
④培养条件:无法培养的细菌;
⑤寻找可疑的感染部位:有时候很困难;
⑥标本质量:标本采集及送检。
2、微生物室的水平
微生物室的误差70%是实验前因素造成的;标本质量严重影响微生物学检测结果的准确性:① 标本采集是否正确:标本采集的时间、是否受正常菌群的污染等,② 运输操作及容器要求:是否选择合适的运输培养基、送检标本时间等。

感染性疾病在微生物学检测的建设始终不太重视。例如北京协和医院的微生物室有50人,我们这级医院只有5个人……
3、目前临床常用的病原学检测方法均存在一定的局限性
如病原学培养的结果获得较慢,阳性率不高,且存在一定的假阳性率;多种因素影响标本质量,从而影响培养结果的准确性。还有以PCR为基础的分子诊断技术解决了部分病原体鉴定的问题,但难以解决定植还是感染的难题。为达到精准治疗的目的,临床期待更为准确的诊断技术。
4、近年来全球感染性疾病谱出现了新的变化
疑难感染病例不断增多,传统诊断方法跟不上微生物进化和变异的节奏,传染病的传播速度明显加快,需要更为快速的诊断技术。
因此,对于感染病原体临床标本的快速、准确检测诊断已成为临床上越来越迫切的需求。
那么,有没有新的诊断技术可以给我们提供帮助?飞速发展的NGS技术还面临哪些挑战?如何高效利用影像学帮助鉴别诊断、整合多重线索?敬请期待《呼吸界》下期推文!
参考文献
[1] 发热伴肺部阴影鉴别诊断共识专家组.中华结核和呼吸杂志,2016,39(3):169-176.
[2] 刘又宁,等.中华结核和呼吸杂志.2006.29(1)3-8 .
[3] 中华医学会呼吸病学分会.中华结核和呼吸杂志.2016;39(4):253-279.
[4] 发热伴肺部阴影鉴别诊断共识专家组.中华结核和呼吸杂志,2016,39(3):169-176.
[5] Imanda M. E. Alons et al. Brain and Behavior 2016; 6: e00545.
[6] 杜斌. 中华危重症杂志. 2015;Nov,1(1):39-41.
[7] 中华医学会呼吸病学分会.中华结核和呼吸杂志.2016;39(4):253-279.
[8] JAMA, 1995, 273(2): 117-123.
[9] Miller JM et al. Clin Infect Dis. 2018 Aug 31;67(6):813-816.
[10] 张敏等. 中华检验医学杂志. 2017;40(7):492-494.
[11]Nat Rev Genet.2012
[12] http://www.cdc.gov/amd/
[13] 刘文恩等. 诊断学理论与实践. 2018;17(2):127-131.
[14] 孙丹雄.教你从肺CT上分辨是哪种细菌感染③丨其他细菌.医学界影像诊断与介入频道
[15] 王宏伟,等.中国医学影像技术.2005.(2):292-294.
[16] 张晓晔,等.中国医学影像技术.2007.(7).1026-1029.
[17] 高蔚,等.国际呼吸杂志.2014.(6):413-418.
[18] 丁仁或,等.中华内科杂志.2008.(8):674-676.
专家介绍

施毅
教授、主任医师、博士生导师、博士后导师、美国胸科医师学会资深会员、中国医师协会呼吸医师分会常委兼呼吸系感染工作委员会副主任委员、中华医学会呼吸病学分会感染学组副组长、江苏省医学会呼吸病学会第七、八届主任委员、中国医药教育学会感染疾病专业委员会常委、海峡两岸医药卫生交流协会呼吸病学专业委员会常委、中国老年医学会呼吸病学分会常委兼感染学术委员会主任委员。
来源:第二届「呼吸系统疑难、少见病临床诊治浦江论坛」


