我与大家探讨「医院获得性脓毒症(Sepsis induced by nosocomial infections)」的话题,这并不算新概念,但仍希望引起大家的重视,这些年,业内尤其是感染、重症领域同行非常关注脓毒症,它是导致患者死亡的一种重要疾病,过去我们对于脓毒症的关注主要集中在「概念」中,我今天想和大家强调的是如果在医院场景里发生了脓毒症,重视院感、关注这些患者就可能降低病死率。接下来主要从概述、流行病学、特定类型医院获得性感染、治疗及预防几个方面进行简单汇报。
一、概述
大家对脓毒症这种异质性疾病有了越来越深刻的认识,脓毒症实际上是个「大杂烩」,其中包含许多感染状态,通常情况下,在感染状态达到一定程度后,我们将其归为脓毒症,其定义为由宿主对感染的反应失调引起的危及生命的器官功能障碍。
临床中器官功能障碍可以通过序贯器官衰竭评估(SOFA)评分≥2 分来表示(与院内死亡率超过10%相关),关于集束化治疗也有了很多进展,从脓毒症分类来看,它存在各种分型,但暂无太多文献将脓毒症像肺炎那样进行社区起病、医院起病划分。
我们之所以关注,主要是因为它比社区来源的脓毒症预后更差,这是也同行公认的事实,这些年国际上关注到了医院获得性的脓毒症,国外研究发现,医院源性脓毒症患者比社区源性脓毒症患者住院时间更长,预后更差,死亡风险比社区源性脓毒症高2-3倍。
但如果我们去调查医院获得性脓毒症到底有多少,就很少有相关数据,其实如果回想在呼吸科或RICU去世的患者,也许其中有很高的比例,只不过我们很难获得特别精确的信息来确定「患者是医院获得性感染导致的脓毒症、是脓毒性休克去世」。但对于临床医生来说,识别出并早期预警,可能对这部分患者的预后有一定改善。
在梳理医院获得性感染所致脓毒症之前,我们先简单复习下医院获得性感染,新冠之后大家特别重视,院感部门受到了空前的认可,但实际上医院获得性感染并没有因为疫情管控而降低,甚至出现了耐药菌进一步增加的趋势(比如碳青霉烯耐药的鲍曼不动杆菌、碳青霉烯耐药的肠杆菌科细菌这些年呈上升趋势,美国CDC也在新冠后专门发布了关于耐药菌变迁的报告),从一些全球数据来看,报道的医院获得性感染(NIs or HAIs)患病率差异很大,2011年WHO全球报告HAIs患病率在5.7%至19.1%之间,欧洲、美国流行病学资料患病率分别为6.5%、3.2%,我国2012年为3.22%。由于数据收集存在局限性,医院获得性感染的情况并不容乐观。
二、流行病学
关于医院获得性脓毒症的流行病学的文献并不多,最突出的一篇文献2020年发表在《Intensive Care Med》,是第一篇在「医院及ICU层面」上研究医院获得性脓毒症的流行病学及经济负担的系统性综述和Meta分析,共纳入51篇研究(医院和ICU每1000名患者的HA脓毒症发病率;医院和ICU所有脓毒症病例中的HA脓毒症占比;医院和ICU HA脓毒症患者死亡率),进行数据分析后给了我们非常好的提示:医院获得性脓毒症在所有脓毒症、所有感染里占了多大的份额?

这项荟萃研究发现HA脓毒症的总发生率为每1000例患者15.4例,单个研究的估计范围为每1000例患者7.4 - 29.5例,这个数据并不特别高,但根据西方国家的数据,在所有脓毒症中,医院获得性脓毒症约为30~40%,我们也注意到来自发展中国家的数据,例如巴西曾报告医院获得性脓毒症占所有脓毒症的60%以上,也就是说,多数脓毒症是由于医院获得性感染导致的。不同医院收治患者的严重程度不同、基础疾病状态不同,数据差异可能会很大。
研究也分析了医院范围内HA脓毒症合并器官功能障碍的总发生率,为每1000名患者9.3例,在ICU中,这个数据会更高,ICU获得性脓毒症的总发生率为每1000名ICU患者44.8例,单个研究的估计范围为每1000名ICU患者8~90.4例,合并器官功能障碍的比例也相应增加,ICU获得性脓毒症合并器官功能障碍的总发生率为每1000名ICU患者35.8例。
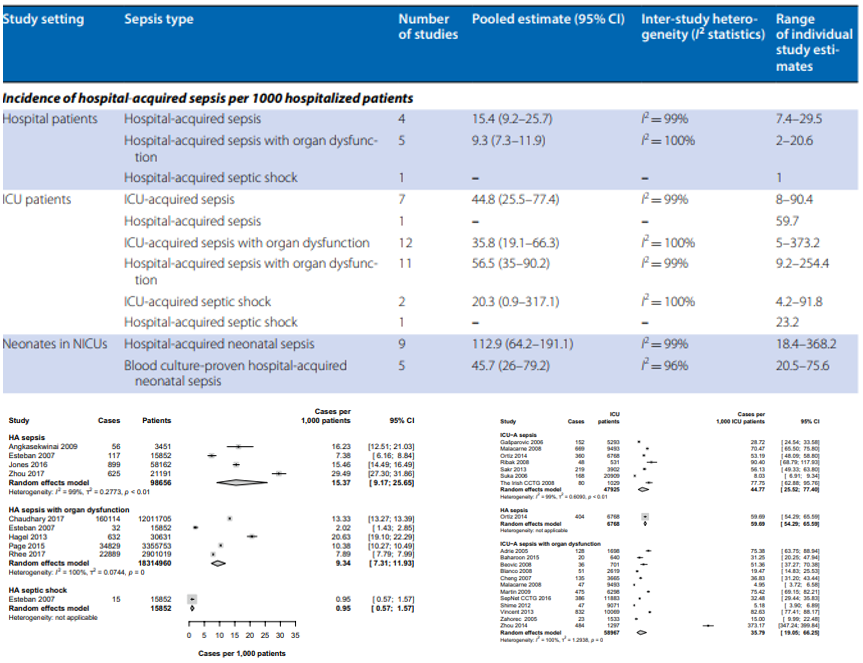
总体来说,这篇文献分析了全医院和ICU中所有脓毒症病例中的HA脓毒症占比,在医院层面,HA脓毒症的合并比例为23.6%;在ICU中,ICU获得性脓毒症占所有脓毒症患者的合并比例为31.4%,个体研究估计范围为18.6 - 49.1%。

其实在实际临床工作中很难区分「患者到底是不是医院获得性感染最终导致的脓毒症」,但如果我们认真梳理患者,例如因重症新冠感染收入ICU而最终去世的患者,很大一部分可能都是由医院获得性感染所导致的死亡,当然患者死亡并不仅仅是「医院感染」所致,也可能和全身状态等等各个因素相关。
三、特定类型医院获得性感染
各种类型医院获得性感染所占的比例不同,呼吸科医生更关注呼吸道感染,这也是医院获得性感染里面最常见的,如果一位在医院其他科室住院的患者发烧了,所有科室几乎首先想到呼吸科,要考虑最常见的肺炎、血流感染和泌尿系感染等,所以我们的思路可以从感染部位(如呼吸道、胃肠道、泌尿道、皮肤软组织、血流等)和病原体(如细菌、病毒、真菌;敏感、多耐药等)进行区分,同时还要考虑患者是否为免疫抑制人群、高龄等。
对于特定类型医院获得性感染,最常见的几大问题是医院获得性肺炎、导管相关血流感染和多重耐药菌感染。
1、医院获得性肺炎
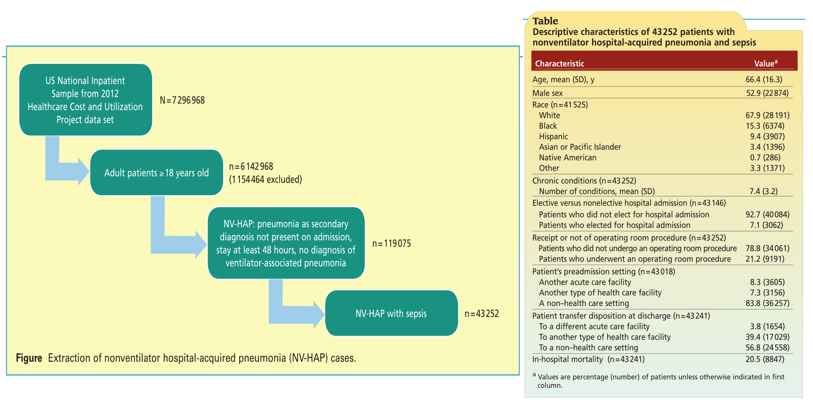
医院性获得性肺炎可分为非呼吸机性医院获得性肺炎(NV-HAP)与呼吸机相关性肺炎(VAP),美国2020年发表的研究采用SOFA评分,发现11975例非呼吸机院内获得性肺炎患者中脓毒症发生率为36.3%。
对于VAP来说,如果进行SOFA评分,所有人都达到了脓毒症程度,感染+应用呼吸支持已≥2分,因此我们更关注的是发生「脓毒症休克」这部分患者,这部分患者预后更差,而且比例非常高,51%的VAP患者发生脓毒症性休克,进一步研究分析显示,高龄、淋巴细胞减少、高血糖、临床肺部感染评分升高是VAP患者发生脓毒症性休克的独立预测因素。
文章中也专门谈到,感染性休克是VAP患者死亡的独立危险因素。在此次新冠疫情中,大家都非常深刻体会到临床有很多难控制的、客观存在的危险因素,但作者提到唯一可改变的危险因素是「较高的血糖水平」。
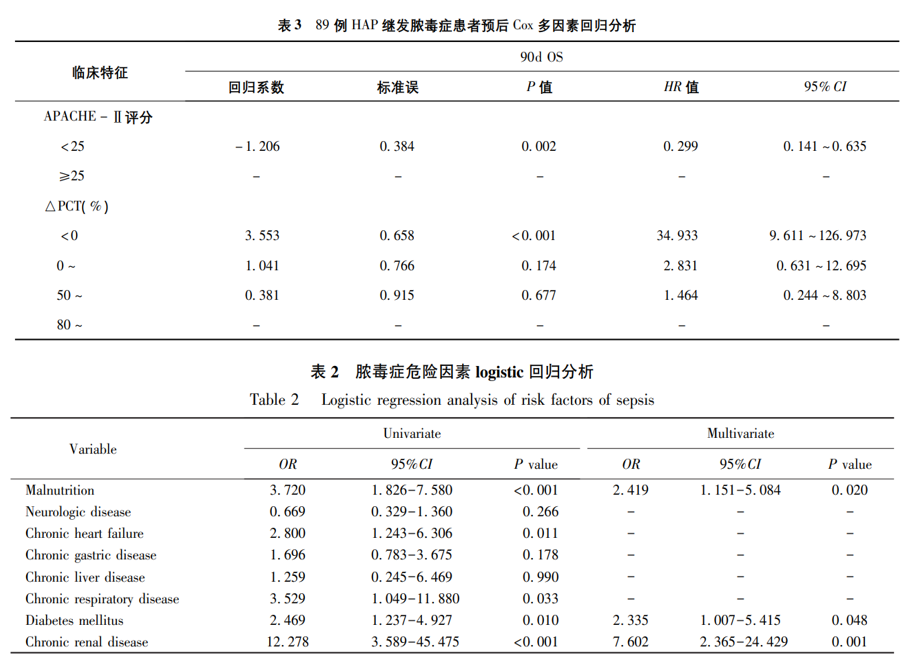
对于预后分析,一项研究收集2013年1月至2015年3月河北医科大学第四医院ICU收治的HAP继发脓毒症并且临床资料完备的患者89例,发现死亡率为39.3%,影响 90d 生存率的独立危险因素分别为 APACHEⅡ分值及△PCT。对于高龄老年人医院获得性肺炎合并脓毒症,也有研究进行了高危因素及预后分析,营养不良、慢性心力衰竭、慢性肺病、糖尿病、肾脏病与HAP合并脓毒症的发病相关,脓毒症组住院期间病死率、28d病死率显著高于非脓毒症组。
我们的团队也做了一些初步分析,希望提前预警哪些患者可能因为存在更多危险因素而演变为医院获得性脓毒症,我们构建了一个队列,进行了建模和训练,得出的初步结果是年龄、合并呼衰、心肌梗死以及胆红素升高是影响非呼吸机相关医院内获得性肺炎患者是否进展为脓毒症的独立危险因素。
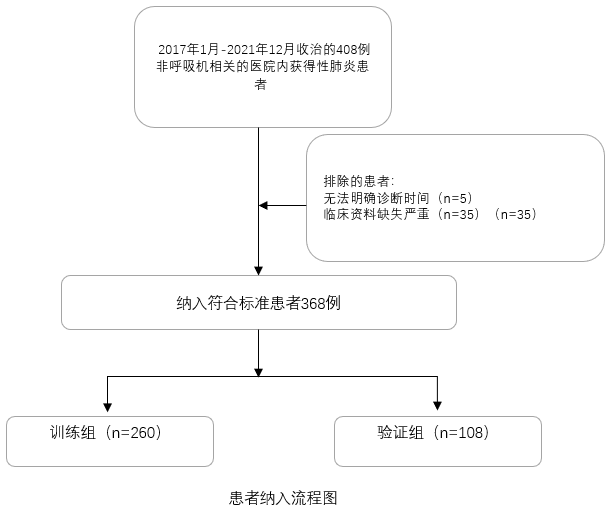
2、医院获得性血流感染
医院获得性「血流感染」几乎是医院获得性感染中的第二大原因,它确实给患者预后带来了不良影响,大约25%和75%的危重患者HA-BSI是输入性的(即在ICU入院时记录)和在ICU获得的,ICU获得性BSI发生在入院患者的5-7%(相当于平均每1000患者日发生6-10次发作),主要危险因素包括入院时疾病严重程度指数高、住院时间长、免疫抑制、肝脏疾病、手术入院、需要有创器械或手术等;主要由导管相关感染(21%)、院内获得性肺炎(21%)和腹腔内感染(12%)引起,但有24%不能确定明确的来源。

目前各个ICU对导管相关感染的预防和控制非常关注,有些ICU在接收外院转诊来的患者对所有导管进行重新留置。
3、多重耐药菌感染
从病原体的角度来说,ICU更多见耐药菌感染,在新冠疫情三年后有更加恶化的趋势,美国CDC的报告中提到主要原因是耐药菌监测体系受新冠影响,许多工作停滞,而且大家更多关注新冠的防控,对耐药菌的防控有一定不足。
HAP/VAP患者中耐多药革兰氏阴性杆菌与危重病人的高死亡率有关,之前使用过广谱抗菌药物、之前有耐药病原体定植以及休克是与耐多药革兰氏阴性杆菌引起的肺炎相关的主要危险因素,了解与耐多药革兰氏阴性杆菌感染相关的当地流行病学和危险因素对于确保及时和充分的抗菌药物治疗非常重要,同时需要遵守现行的指导方针可以确保正确的临床管理。

在BSI中的多重耐药菌感染方面,研究显示凝固酶阴性葡萄球菌占所有医院BSI的近一半(44.6%);克雷伯菌和鲍曼不动杆菌是最常见的革兰氏阴性菌;金黄色葡萄球菌分离株和凝固酶阴性耐甲氧西林的比例均为100%;肠球菌未见万古霉素耐药;鲍曼不动杆菌和克雷伯菌为多重耐药病原菌。
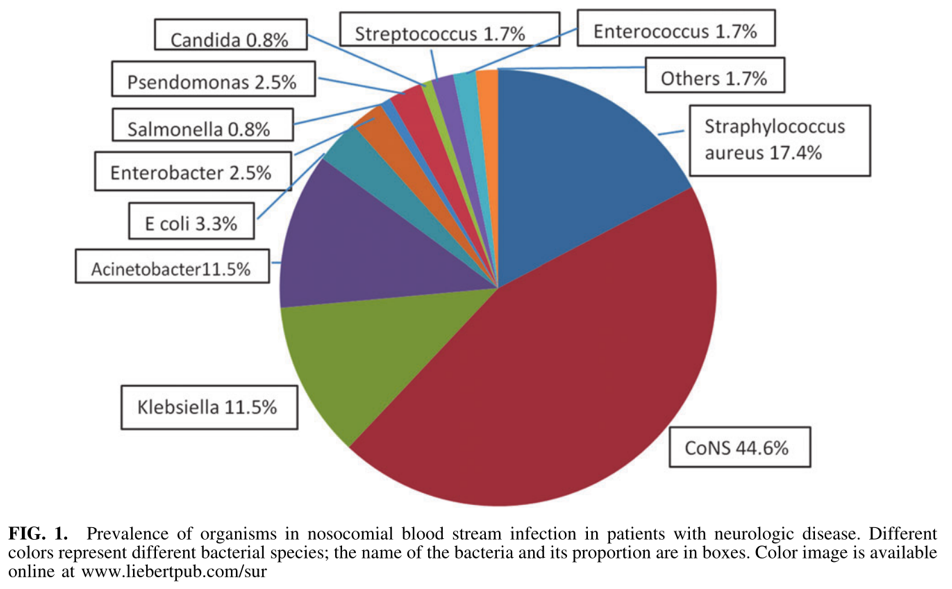
在这次新冠疫情之后,我们发现鲍曼不动杆菌血流感染比以前有所增多,而且病死率非常高、预后差,很高比例的患者出现脓毒性休克导致死亡,特别值得大家关注。
四、治疗与预防
在感染过程中,脓毒症的进展大大降低了患者自发恢复的可能性,如果不进行治疗,患者不可避免地会出现多器官衰竭和感染性休克,从这一点开始,即使有适当的治疗,成功的概率也会迅速下降,直到一个「不归路」点,即不同器官的衰竭加剧了其他器官的衰竭,即使最好的治疗也无济于事。
目前严重感染及「严重感染向脓毒症的演变」日益普遍,是导致重症和死亡的主要原因之一,那么如何去遏制快速进展的过程?把握好时间节点需要很多因素,适当的治疗是改善预后的关键,对实现这一目标具有重要影响的三个要点:早期识别符合脓毒症标准的患者、早期识别感染且高风险进展为脓毒症的患者、恰当选择和优化初始的抗感染药物方案。
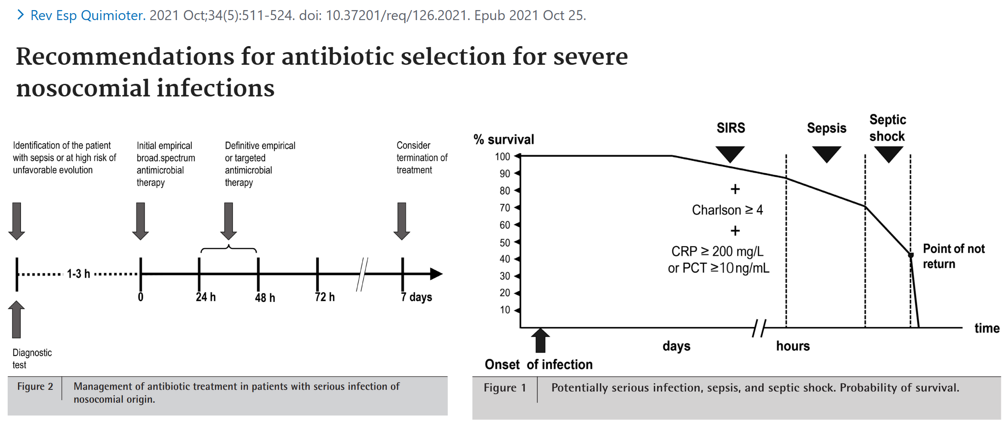
各种研究提示我们如何在初始阶段选择合适的治疗、快速识别病原体并进行有效的目标治疗:
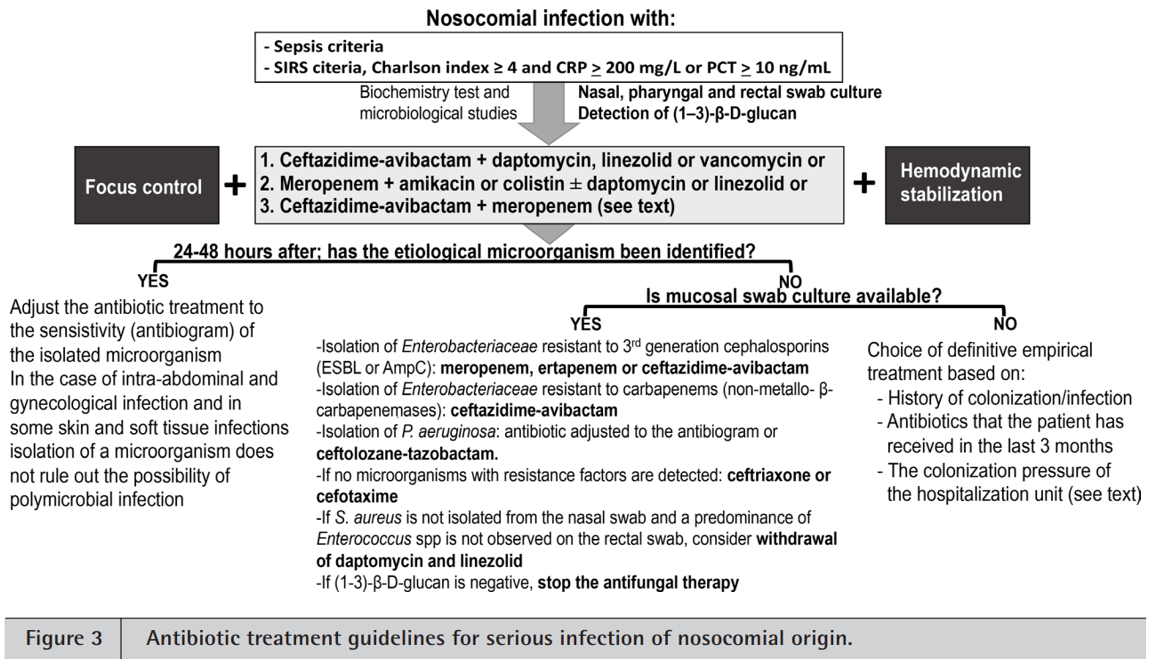
需要和大家强调,医院获得性感染的可能虽然不能降低到零,但是可预防,2018年的系统回顾和meta分析纳入144篇研究,发现如果大家重视,通过采取多方面干预措施,可能显著降低35%-55%的院内感染率,如果降低感染率,未来的脓毒症、脓毒性休克以及带来的死亡都会下降。许多研究都证实我们的干预措施是有效的,而且感染率的降低与研究国家的经济状况无关,并非只有发达国家才能做到,只要大家关注,任何国家都能做到,下降的比例也不随时间推移而降低。
其中最简单易行的预防措施是「手卫生」,这一点大家在新冠期间做得非常好,但现在是不是又有回落呢?各个医院都可能会有这种情况,因为大家觉得新冠过去了、不需要手卫生了,实际上更重要的是减少未来医院获得性感染的发生,而不仅仅是预防新冠,如何将我们这三年培养出的良好的院感习惯真正融入到所有医护团队中?这是值得我们去努力的事情。
另外还包括「院感监测」,我们希望未来能够有更好的监测系统,而不是完全依靠临床医生,有综述共纳入25篇文章,发现监测期间NI发生率有不同程度的下降,下降不受国家、部门、监测系统和NI类型的限制,连续监测对NI有积极影响。现在,我们使用的信息系统虽说非常发达,但实际使用时,每家医院还是会遇到各种各样的问题,未来我们如果能把这个系统做得更好,能够让我们更早期识别、预警才能真正改善患者预后。
总结
医院获得性的脓毒症其实并不是新概念,只是希望引起大家的重视,因为医院源性脓毒症患者比社区源性脓毒症患者预后更差、住院时间更长,死亡风险比社区源性脓毒症高两到三倍;在ICU,医院获得性脓毒症是一种常见的预后不良情况,死亡率高(超过40%),住院时间明显延长,所以,我们迫切需要改进全球和地方感染预防和控制策略,以减轻医疗机构相关感染的负担,以及早期诊断和充分治疗的方法,以防止脓毒症的进展。
参考文献
[1] JAMA. 2016;315(8):801-810.
[2] Crit Care Med. 2019 Sep;47(9):1169-1176.
[3] Crit Care. 2022 May 13;26(1):136.
[4] Intensive Care Med. 2020 Aug;46(8):1536-1551.
[5] Am J Crit Care. 2020 Jan 1;29(1):9-14.
[6] Southern Medical Journal Volume 101, Number 12, December 2008
[7]中华老年多器官疾病杂志,2022,21(07):521-525.
[8]现代预防医学,2016,43(19):3640-3645.
[9] Intensive Care Med 46, 266–284 (2020).
[10] Curr Opin Infect Dis. 2019 Dec;32(6):656-662.
[11] Surg Infect (Larchmt). 2019 Jan;20(1):25-30.
[12] Rev Esp Quimioter. 2021 Oct;34(5):511-524.
[13] Infect Control Hosp Epidemiol. 2018 Nov;39(11):1277-1295.
[14] Journal of Infection Prevention 2018 19:3, 104-106
[15] J Hosp Infect. 2022 Jan;119:33-48.
[16] Int J Surg. 2017 Jun;42:164-169.
[17] BMC Infect Dis 21, 1256 (2021).
[18] BMC Infect Dis. 2022 Nov 16;22(1):857.
专家介绍

沈宁
主任医师,教授,博士生导师,北京大学第三医院副院长、感染疾病中心主任、呼吸与危重症医学科副主任。任中华医学会呼吸病学分会感染学组副组长、中国医师协会呼吸医师分会外事工作委员会副主任委员、北京医学会呼吸内镜和介入学分会常务委员、中国女医师协会呼吸专业委员会常务委员等。
本文由《呼吸界》编辑 Jerry 整理,感谢沈宁教授的审阅修改!
* 文章仅供医疗卫生相关从业者阅读参考
本文完
责编:Jerry


