编前语
在前期的临床实践和观察性研究中发现,几乎所有的重症和危重症新冠病毒疾病(COVID-19)患者都会存在显著的炎症反应和凝血功能紊乱,部分患者在疾病进展过程中病情突然恶化,D-二聚体显著升高,甚至出现猝死。对此,很多国内外学者提出可能是由于存在血栓高危因素继发深静脉血栓形成(DVT),脱落后发生致死性肺栓塞,因此建议在COVID-19的防控和救治过程中,评估发生静脉血栓栓塞症(VTE)的风险,对高危者实施有效的预防,对突然出现氧合恶化、呼吸窘迫、血压下降等临床表现者需警惕肺血栓栓塞症的发生,及时给予相应治疗,有可能会防止致死性事件的发生。
然而,真实的临床情况可能会更复杂。COVID-19住院患者常出现大血管和微血管血栓形成和炎症反应,新近的临床实践中发现应用标准剂量的药物预防血栓后,仍有很高的血栓形成风险,即使是使用治疗剂量的肝素抗凝,部分病人仍然会死亡,因此在COVID-19的救治中,抗凝药物的具体方案、有效性及安全性均不明确。2021年8月26日,一系列关于肝素抗凝治疗的大型临床研究结果发表于国际顶级期刊NEJM,为此项空缺提供了最新的循证医学证据。杂志同期配发相关述评和系统综述。接下来我们将分期对这些系列研究进行解读和剖析,针对危重症及中度COVID-19住院患者的肝素抗凝治疗是否有效这个争议的话题,期待与各位同道进行深入而广泛的讨论。
危重COVID-19患者肝素抗凝治疗是否有效?在危重COVID-19患者中,与常规药物预防血栓相比,初始策略采用治疗剂量肝素抗凝并未达到理想的效果。
专家点评
1、COVID-19住院患者常出现大血管和微血管血栓形成和炎症反应,通常与不良临床结局相关,为了改善患者结局而应用治疗剂量肝素的安全性和效果尚不明确。
2、作为一项多平台、开放标签、适应性、随机、对照试验,本研究具有重要的研究价值。重症定义为需接受ICU级别的呼吸或心血管器官支持。研究发现在重症COVID-19住院患者中,应用治疗剂量抗凝后,并未提高患者存活至出院的概率,也未增加无需心血管和呼吸脏器支持的天数;治疗剂量抗凝并未显示出优于常规药物预防血栓的效果;两个治疗组的大出血发生率均较低。
3、治疗剂量肝素可能不会影响疾病晚期患者炎症、血栓形成和器官损伤的级联反应,给予已需要呼吸及心血管脏器支持的重症患者治疗剂量肝素抗凝是为时已晚,无法逆转疾病进展,反而当存在明显肺部炎症时,治疗剂量的抗凝可能加剧肺泡出血,导致更坏的结局。
4、此项研究也有一定局限性,研究为开放性标签设计,可能在确定血栓事件时引入偏差;针对非重症COVID-19患者的研究,未说明除高出血风险或抗凝血的临床指征外最常见的排除试验的原因,故降低了该研究结果的普遍性。
5、该项研究填补了给予COVID-19住院患者治疗剂量肝素预防血栓的有效性和安全性的空缺,对临床治疗有提示意义,但仍需更多类似临床研究进一步评估针对COVID-19的不同抗凝策略。
研究背景
炎症反应和血栓形成在2019冠状病毒疾病(COVID-19)的发生发展过程中具有重要作用会。临床实践中发现危重COVID-19患者尽管接受了标准剂量的药物血栓预防,仍有很高的血栓形成风险。
反映全身炎症反应和凝血功能激活的循环生物标志物(如D-二聚体和C-反应蛋白)的水平,与COVID-19患者出现呼吸衰竭、血栓形成和死亡的风险独立相关。因此,炎症反应和血栓形成可能是导致不良后果的重要因素。
普通肝素和低分子量肝素是具有抗炎特性和可能的抗病毒特性的胃肠外抗凝药物。鉴于COVID-19患者的血栓高风险,强化剂量的抗凝策略已被纳入一些COVID-19治疗方案中,特别是针对危重病人。然而,给予治疗剂量的抗凝药物对改善COVID-19结局的有效性和安全性尚不明确。
研究者进行了一项国际性、适应性、多平台、随机、对照性试验,以确定在患有COVID-19的重症患者中,初始抗凝策略采用治疗剂量普通肝素或低分子量肝素,是否能提高院内生存率并减少需重症监护室(ICU)级别的心血管或呼吸脏器支持的时间。
研究方法
1、试验设计
在COVID-19疫情的早期,三项国际适应性平台试验的主要研究人员协调了他们的试验设计和统计分析方案,在一项综合、多平台、随机临床试验中研究治疗剂量抗凝对COVID-19住院患者的效果,以加速证据的产生,并最大限度地提高结果的外部有效性。
研究平台包括:
1)社区获得性肺炎的随机、嵌入式、多因素适应性平台试验(REMAP-CAP);
2)COVID-19的住院成人的抗血栓策略的安全性和有效性的多中心、适应性、随机对照平台试验(ACTIV-4a);
3)COVID-19并发症的抗血栓治疗(ATTACC)试验。
这些平台统一了试验设计、资格标准、干预措施、结果评价和统计分析方案。每个平台都由独立的数据和安全监督委员会按照协同跨平台整合计划进行监督。
2、研究对象
重度COVID-19定义为需接受ICU级别的呼吸或心血管器官支持(通过高流量鼻导管吸氧、无创或有创机械通气、体外生命支持。血管活性药物的使用)。在ACTIV-4a中,对ICU的要求被认为在疫情期间难以实现,而无论医院条件如何,ICU级别的护理都意味着接受ICU级别的器官支持。
如果患者在随机分组之前就因COVID-19进入重症监护室48小时或更长时间(在REMAP-CAP中),或被送入医院72小时或更长时间(在ACTIV-4a和ATTACC中),则不符合入选标准。
如果患者濒临死亡,且无法进行全器官支持;或患者有出血的高风险,正在接受双重抗血小板治疗,有其他独立的治疗剂量抗凝的临床指征;或患者有肝素敏感史,包括肝素诱导的血小板减少症,也不符合入选标准。
3、随机分组
患者被随机分配至接受治疗剂量的抗凝(使用普通肝素或低分子肝素),或接受常规抗凝药物预防血栓。ACTIV-4a患者按1:1的比例进行随机分组。其他两个平台指定了响应适应性随机化;在多平台试验中每个月的适应性中期分析到入组结束期间,这些平台的随机化概率可以被更新。
1)治疗剂量抗凝根据当地治疗方案进行,用于治疗急性静脉血栓栓塞症长达14天或直至恢复(定义为出院或停止补充氧气至少24小时)。
2)常规药物预防是由临床医生根据当地的实践经验决定剂量和时间,其中包括标准的低剂量血栓预防措施或增强的中剂量血栓预防措施。
一些入组REMAP-CAP的患者也在抗血小板药物领域和该试验的其他领域进行了随机分组。ACTIV-4a和ATTACC中没有其他的试验领域。
4、结果评价
主要结局为无需脏器支持的天数,使用等级量表进行评估,表明在存活至出院的病人中,截止第21日无需心血管或呼吸支持的天数;到第90天在医院死亡的病人被赋予-1的值。
在存活到出院的患者中,记录了截止第21天无需呼吸脏器支持(高流量鼻导管、无创或有创通气,或体外生命支持)和心血管脏器支持(血管升压药或正性肌力药物)的天数。
无需脏器支持的天数越多,说明结局越好。在第21天之前出院的病人被认为存活且到21内均无需器官支持。
预先设定的次要结局包括出院前的存活率,主要血栓事件或死亡(心肌梗死、肺栓塞、缺血性中风、全身动脉栓塞或院内死亡),以及任何血栓事件(主要血栓事件或深静脉血栓形成)或死亡。
主要血栓事件或死亡以及任何血栓事件或死亡的结局是通过28天(ACTIV-4a和ATTACC)或通过出院(REMAP-CAP)来评估的。
安全性结局包括治疗期间的大出血,如国际血栓与止血协会对非手术患者的定义,以及实验室证实的肝素诱导的血小板减少症。
5、统计分析
多平台试验通过使用单一的总体贝叶斯模型分析了来自所有平台的综合个体患者数据。在每个预先指定的患者队列中,计划每月对所有平台的组合数据进行中期分析。
在每个队列中继续随机化,直到对队列得出统计学上的优势(定义为大于99%的比例优势比大于1的后验概率)或无效(大于95%的比例优势比小于1.2的后验概率)的结论。统计结论的停止标准独立适用于每个队列,但D-二聚体水平未知的队列除外。
对于关键的次要终点,类似的模型仅限于重度疾病队列,而没有借鉴中度疾病队列的信息。亚组分析评估了接受常规药物血栓预防治疗组的治疗效果是否根据年龄、性别、基线时接受机械通气和血栓预防剂量的强度的不同而变化。
在事后探索性分析中,评估了在REMAP-CAP中指定接受治疗剂量抗凝或常规药物血栓预防与指定接受白细胞介素-6受体拮抗剂或标准治疗(对照)之间可能存在的联系。

图1:筛选、登记、随机化和纳入分析。各医院在疫情期间采用了不同的筛查和记录方法来确定入组患者(如方案所示);如报告所述,在ACTIV-4a中评估了3799人,在ATTACC中评估了7202人,在REMAPCAP中评估了2372人。其他「排除标准」包括未诊断为2019冠状病毒疾病(COVID-19),及住院时间预计不超过72小时。在基线时为轻症COVID-19的患者可能被纳入协变量调整和动态规划的算法。
研究结果
1、患者特征
共有1207名严重怀疑或确认的COVID-19患者在10个国家的393个站点随机入组(591名被分配接受治疗剂量抗凝,616名被分配接受常规药物预防血栓)(图1)。
两个干预组患者的基线特征相似(表1)。大多数患者是通过REMAP-CAP入组的(929/1103,84%)。在被指定接受常规药物预防血栓且数据可用的患者中,随机化后的初始剂量相当于标准低剂量血栓预防的41%,强化中剂量血栓预防的51%。
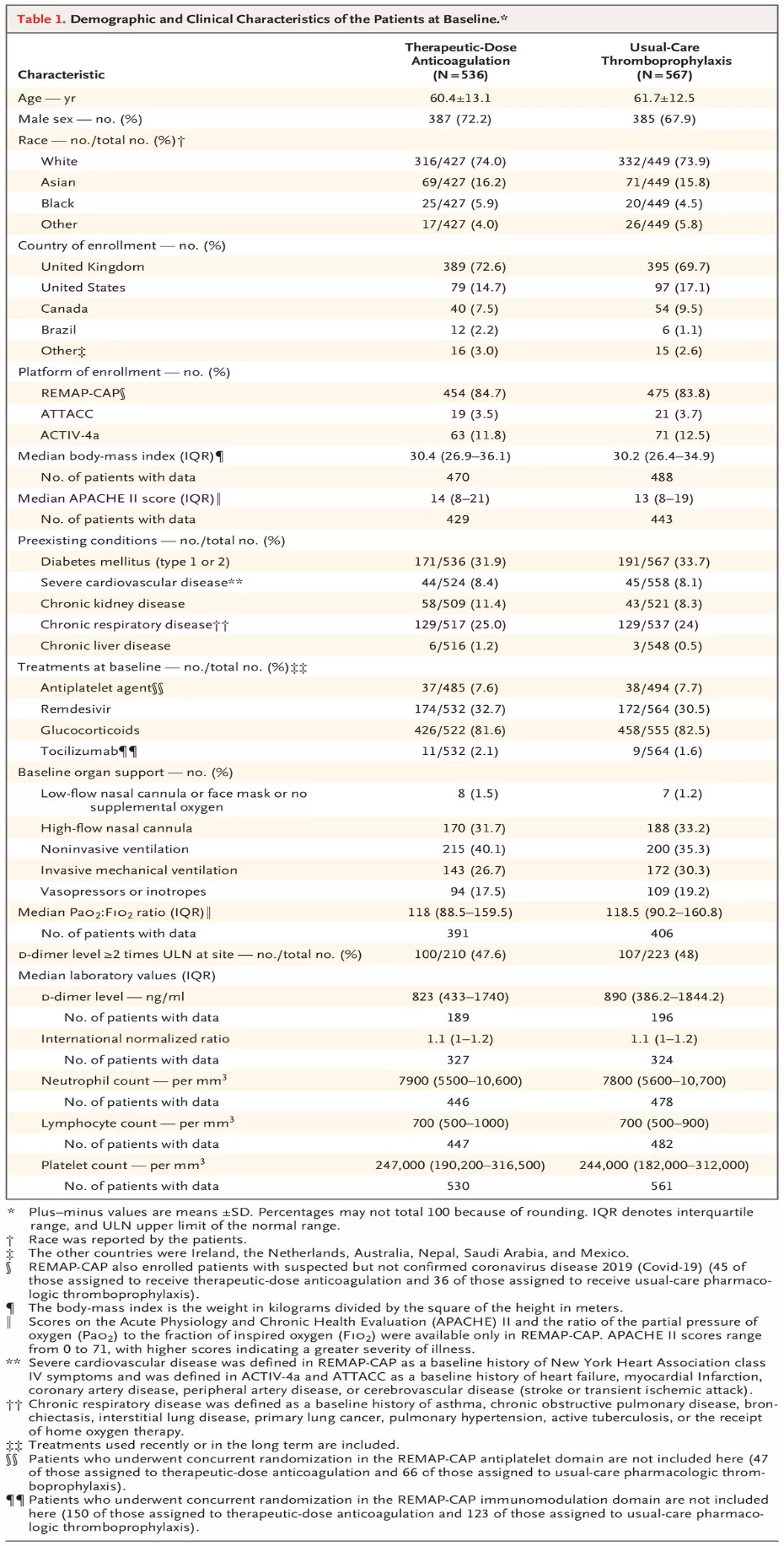
表1
2、主要结果
在指定接受治疗剂量抗凝治疗的患者中,无脏器支持天数的中值为1(四分位数范围为-1至16);在接受常规药物血栓预防治疗的患者中,中值为4(四分位间距-1至16)。治疗剂量抗凝对无器官支持天数影响的中位数调整比例优势比为0.83(95%可信区间,0.67至1.03),得出无效的后验概率为99.9%,劣势的后验概率为95.0%(表2和图2)。
534名患者中有335名(62.7%)接受了治疗剂量的抗凝治疗,564名患者中有364名(64.5%)接受了常规药物预防血栓治疗,并存活至出院。生存率与出院率的中位校正比例优势比为0.84(95%可信区间,0.64至1.11;劣势后验概率,89.2%)。存活至出院的患者百分比(治疗剂量抗凝减去常规护理血栓预防)的调整后绝对差异中位数为-4.1个百分点(95%可信区间,-10.7至2.4)。
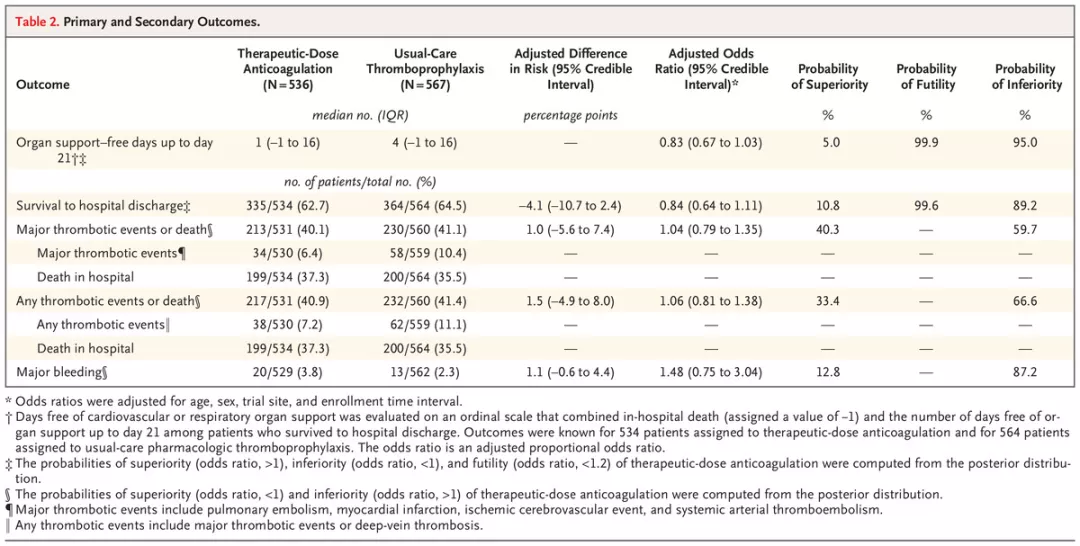
表2
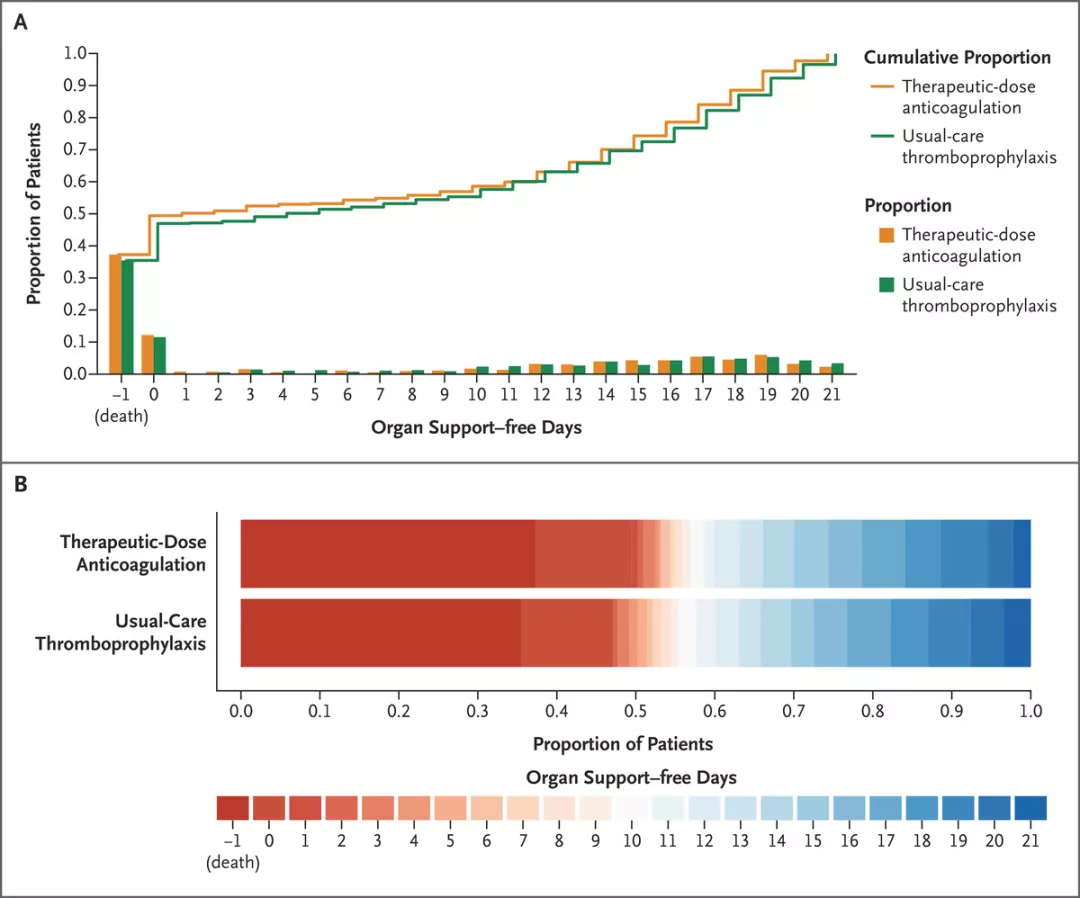
图2:截至第21天的无器官支持天数
A组显示了每个干预组中无器官支持天数的患者比例,死亡在X轴上排在第一位(-1)。曲线上升较慢,说明活着和无器官支持的天数分布较好。每条曲线在-1处的高度表示与每种干预措施相关的院内死亡率。从0到21天的任何一点,每条曲线的高度表示无需器官支持天数或需器官支持天数少于该点的患者比例(例如,在10天时,曲线表示无器官支持天数≤10的患者比例)。两条曲线在任何一点的高度之差代表了无器官支持天数小于或等于x轴上该数字的累积概率之差。B组显示了每个干预组的无器官支持天数的数值,作为水平堆积的比例。红色代表较差的结果,蓝色代表较好的结果。在主要分析中,调整后的中位优势比为0.83(95%可信区间,0.67至1.03;无效性的后验概率,99.9%)。
在REMAP-CAP的患者中,12名被指定接受治疗剂量抗凝的患者和19名被指定接受常规护理药物血栓预防的患者有21个无器官支持日;这些患者在随机化时接受的心血管或呼吸器官支持在随机化后12小时内被停止。
3、次要结果
尽管在接受治疗剂量抗凝治疗的组别中,发生主要血栓事件的患者少于接受常规药物血栓预防的组别(6.4% vs.10.4%),但次要疗效结果如主要血栓事件或死亡的发生率在两组中相似(分别为40.1%和41.1%;中位数调整后的优势比,1.04;95%可信区间,0.79至1.35)(表2)。
结合深静脉血栓形成的分析显示了类似的结果。在接受治疗剂量抗凝的患者中,有3.8%的患者在治疗期间发生严重出血事件,而接受常规药物预防血栓的患者中,有2.3%的患者在治疗期间发生严重出血事件。
讨论与分析
1、研究的主要发现
此项研究发现,确诊为重症COVID-19患者接受治疗剂量抗凝并未增加出院前的存活概率或无需心血管或呼吸脏器支持的天数,而且有95%的概率不如常规的药物血栓预防措施。治疗剂量的抗凝药物导致出院时的生存概率比常规药物的血栓预防疗法低89%。出血并发症在两个干预组中都不常见。
研究提示常规治疗剂量抗凝对COVID-19重症患者并没有体现出好的效果。早期基于观察性研究的结果发现,治疗剂量抗凝与改善预后之间存在关联。多个小、中等规模的随机试验仍然在继续评估针对COVID-19的不同抗凝策略。
2、影响COVID-19患者抗凝治疗效果和安全性的主要因素
抗凝对COVID-19患者临床结果的净影响可能取决于起病时间与病程的关系,并可能随开始治疗时的病情严重程度(以及凝血或炎症反应程度)而变化。尽管重症COVID-19患者的多个器官系统的凝血功能明显被激活,但在已进入重症COVID-19阶段后再开始治疗剂量的抗凝可能为时已晚,无法改变既定疾病过程的后果。
在这项试验中,治疗剂量抗凝的劣势概率为95%。造成可能伤害的机制尚不确定。尽管治疗剂量抗凝的大出血发生率在数字上高于常规药物的血栓预防,但这一概率仍然很低(3.8%)。COVID-19和严重急性呼吸窘迫综合征(ARDS)患者的尸检结果包括微血栓,但也包括肺泡出血。当存在明显的肺部炎症时,治疗剂量的抗凝有可能加剧肺泡出血,导致更坏的结果。
3、本研究的局限性和临床意义
此项研究的一个局限性是开放性标签设计,这可能会在确定血栓事件时引入偏差。第二个可能的局限性是,重症疾病队列中的大部分患者是在英国,在试验期间,关于推荐COVID-19患者进入ICU接受中等剂量抗凝药物的血栓预防治疗的国家实践指南有所改变。常规药物血栓预防组的许多患者接受了中剂量的血栓预防治疗。
虽然没有证据表明,不同地区倾向于低剂量或中剂量血栓预防的治疗效果有明显的差异,但治疗剂量的抗凝剂对重症COVID-19患者的疗效有可能会根据对比组的治疗类型而变化。最近的数据也表明,在治疗危重病人时,中剂量血栓预防并不优于标准或低剂量血栓预防策略。
在重症COVID-19患者中,与常规药物血栓预防相比,使用普通肝素或低分子量肝素的治疗剂量作为初始抗凝策略,与出院前的生存概率或无需心血管或呼吸器官支持的天数无关。就以上结果而言,对于重症患者而言,治疗剂量抗凝剂对血栓的预防效果并不优于常规药物预防。
参考文献
[1] Berlin DA, Gulick RM, Martinez FJ. Severe Covid-19. N Engl J Med. 2020 Dec 17;383(25):2451-2460. doi: 10.1056/NEJMcp2009575. Epub 2020 May 15. PMID: 32412710.
[2] Gandhi RT, Lynch JB, Del Rio C. Mild or Moderate Covid-19. N Engl J Med. 2020 Oct 29;383(18):1757-1766. doi: 10.1056/NEJMcp2009249. Epub 2020 Apr 24. PMID: 32329974.
[3] REMAP-CAP Investigators; ACTIV-4a Investigators; ATTACC Investigators, Goligher EC, Bradbury CA, McVerry BJ, et al. Therapeutic Anticoagulation with Heparin in Critically Ill Patients with Covid-19. N Engl J Med. 2021 Aug 26;385(9):777-789. doi: 10.1056/NEJMoa2103417. Epub 2021 Aug 4. PMID: 34351722; PMCID: PMC8362592.
[4] ATTACC Investigators; ACTIV-4a Investigators; REMAP-CAP Investigators, Lawler PR, Goligher EC, Berger JS, et al. Therapeutic Anticoagulation with Heparin in Noncritically Ill Patients with Covid-19. N Engl J Med. 2021 Aug 26;385(9):790-802. doi: 10.1056/NEJMoa2105911. Epub 2021 Aug 4. PMID: 34351721; PMCID: PMC8362594.
[5] Ten Cate H. Surviving Covid-19 with Heparin? N Engl J Med. 2021 Aug 26;385(9):845-846. doi: 10.1056/NEJMe2111151. Epub 2021 Aug 4. PMID: 34347948; PMCID: PMC8362589.
作者介绍

翟振国
医学博士,主任医师,教授,博士生导师,中日医院呼吸中心、肺栓塞与肺血管病学组学术带头人,中国医师协会呼吸医师分会肺栓塞与肺血管病工作委员会主任委员,中华医学会呼吸病学分会肺栓塞与肺血管病学组副组长,国际肺血管病研究院(PVRI)委员兼秘书,美国胸科医师学会(ACCP)资深委员,中国呼吸医学教育学院学术委员会常务委员、肺血管疾病分委会主任,海峡两岸医药卫生交流协会呼吸病学专业委员会常务委员,Clinical Respiratory Journal副主编,中华老年心脑血管病杂志编委,第十四届中国优秀呼吸医师,入选卫生部有突出贡献的中青年专家。擅长呼吸系统常见、疑难与危重症、肺血管病的诊断与治疗。尤其对肺栓塞、慢性血栓栓塞性肺动脉高压、其他肺动脉高压有系统研究。

徐菲亚
2021级首都医科大学呼吸病学系硕士研究生,专业方向:呼吸病学、肺栓塞与肺血管病。导师:王辰院士,指导老师:翟振国教授。
本文完
排版:Jerry


