
编前语
老年女性无明显诱因咳嗽、胸闷,CT提示双肺弥漫性渗出影,抗感染治疗效果欠佳,临床症状进行性加重,感染性?非感染性?患者寻求多科室会诊,最终一步步解开了所有谜团。在「同症异病」面前,我们可能陷入哪些误区?这例患者诊断的困境在哪?
病史
患者,女性,71岁。
主诉:纳差2周,活动后气促1周,加重1天。
现病史:2周前(2019-02-12)无明显诱因出现食欲下降,无恶心、呕吐、腹痛、腹泻,无头痛、头晕,无发热、咳嗽、咳痰、胸闷、胸痛等不适,患者未予重视。
1周后出现活动后气促,仍纳差,伴颜面部浮肿,无其他伴随症状,至社区医院就诊,查血常规:WBC 8.99*10^9/L;N 78.8%;Hb 97g/L;ALB 31g/L;AST 56IU/L;SCr 59ummol/L,尿常规:尿潜血1+ 尿蛋白1+,给予营养支持治疗症状无缓解,活动耐力较前进行性下降,逐渐出现双下肢水肿。
1天前患者活动后气促较前明显加重,伴咳嗽、咳少量白色粘痰,无端坐呼吸及夜间阵发性呼吸困难,无胸痛、咯血、盗汗、晕厥等不适,为求进一步诊断及治疗来我院急诊科就诊,遂以「持续性蛋白尿」为诊断收入我院肾内科。
既往史
疾病史:2019-01-31沐浴后出现短暂性吞咽困难、口齿不清,确诊为右额叶皮层及皮层下急性脑梗死,予以金纳多静滴10日,患者症状缓解,现口服阿司匹林及立普妥至今。否认高血压、糖尿病、冠心病、慢性支气管炎等慢性疾病史。
传染病史:否认肝炎、结核等传染病史。
手术外伤史:2005年因右手骨折行手术治疗。
输血、献血史:否认。
药物过敏史:否认。
个人史
生于原籍,无长期外地居住史,无疫区、疫水接触史。否认有毒、有害物接触史。否认烟酒等不良嗜好。
婚育及月经史
已婚已育,现已绝经,既往无月经量增多及痛经史,配偶体健。
家族史
否认家族遗传病史。
体格检查
T:36.9℃,P:80次/分,R:20次/分,BP:180/82mmHg
神志清,精神可,全身皮肤黏膜未见出血点及黄染,全身浅表淋巴结未触及肿大,睑结膜无苍白,颈软,颈静脉无充盈及怒张,甲状腺无肿大,双肺呼吸音粗糙,双下肺呼吸音减低,双肺可闻及哮鸣音及湿罗音。心律齐,二尖瓣可闻及收缩期吹风样杂音。腹稍膨隆,无压痛反跳痛,肝脾肋下未触及,Murphy’s征阴性,肝肾区叩击痛阴性。颜面部及双下肢指陷性水肿,双下肢周径对称,无杵状指。神经系统检查阴性。
辅助检查
2019.2.24~3.3入院后的常规检查
血常规+CRP:WBC 13.63*10^9/L,N 84.3%,L 10.9%,RBC 3.44*10^12/L,Hb 101g/L,PLT 193*10^9/L,CRP 16mg/L。
生化:ALT 94IU/L,AST 49IU/L,ALB 31g/L,BUN 6.8mmol/L,SCr 60umol/L,Na 131mmol/L,K 3.93mmol/L,CL 100mmol/L,LDH 431IU/L,CK-MB 3.7ng/ml,CnTI 0.11ng/ml,BNP 16055pg/ml。
血气分析:PH 7.36;PO2 19.58kpa;PCO2 5.82kpa;HCO3- 23.1mmol/L。
凝血功能:APTT 26.6s;PT 12.5s;INR 1.05;TT 18.6s;Fg 2.8g/L;DD 2.41mg/L。
尿常规:正常。
肿瘤标记物:阴性。
粪便常规:正常。
免疫球蛋白:均正常。
风湿/类风湿系列抗体:均阴性。
入院病原学方面的检查
痰涂片及培养:(-)
T-SPOT:阴性。
乳胶凝集试验:阴性。
G试验:<31.25pg/ml。
GM试验:阴性
呼吸道病毒15联检:均阴性。
2019.2.24~3.5入院后特殊检查
彩超:左心增大伴中度二尖瓣关闭不全、主动脉瓣退行性变伴中度关闭不全、肺动脉高压伴轻中度三尖瓣关闭不全、房间隔膨出瘤(未破裂)LVEF 60%;右肾囊肿、肝周积液、腹腔积液、双侧胸腔积液。
胸部CT:两肺多发斑片状渗出影,部分实变,两侧胸腔积液,双下肺膨胀不全,两肺门增大,纵隔内多发淋巴结。
入院诊断
1、蛋白尿查因:自身免疫疾病待排?
2、社区获得性肺炎;
3、心功能不全;
4、脑梗死;
5、肝损伤。
治疗经过
第一阶段(1周)
莫西沙星抗感染治疗,喘定平喘,硝酸异山梨酯扩冠,厄贝沙坦降压,小剂量利尿剂减轻心脏负荷,阿托莫兰保肝,阿司匹林+阿托伐他汀预防脑血管疾病。
患者血化验炎症指标明显下降,抗感染似乎有效,但胸闷等临床症状缓解不明显,活动后气促、咳嗽、咳少量白色粘痰。
第二阶段(3天)
请呼吸科及心内科会诊,综合会诊意见:不支持社区获得性肺炎诊断,CTA排除肺栓塞,加强利尿剂,注射重组人脑利钠钛,患者无心脏收缩功能障碍,停用地高辛,其他对症治疗同第一阶段。
患者咳嗽、胸闷症状明显缓解,3天后复查胸部CT提示肺部渗出影较前明显吸收。
第三阶段(2019-03-08至今)
患者咳嗽、胸闷缓解,复查心脏彩超提示主动脉瓣(无冠瓣)赘生物形成可能伴脱垂,主动脉瓣中度关闭不全,左心增大伴中度二尖瓣关闭不全肺动脉高压,请心胸外科会诊考虑感染性心内膜炎,G+球菌感染可能性大,给予万古霉素抗感染,同时转心胸外科拟行手术治疗,转入心胸外科第2天,复查头颅CT时发现颅内新发出血灶,虽患者无肢体活动障碍及意识障碍,经术前讨论后,考虑患者同时存在栓塞及出血风险,建议暂缓手术,保守治疗2周后复查头颅CT提示颅内出血稳定,03-23行主动脉瓣置换+二尖瓣成形术,目前患者万古霉素抗感染及口服华法林抗凝中,一般情况尚可。
影像学资料
治疗前(2019-03-05)
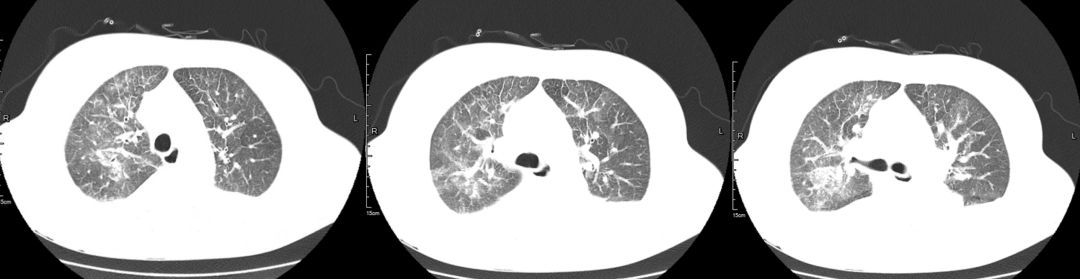
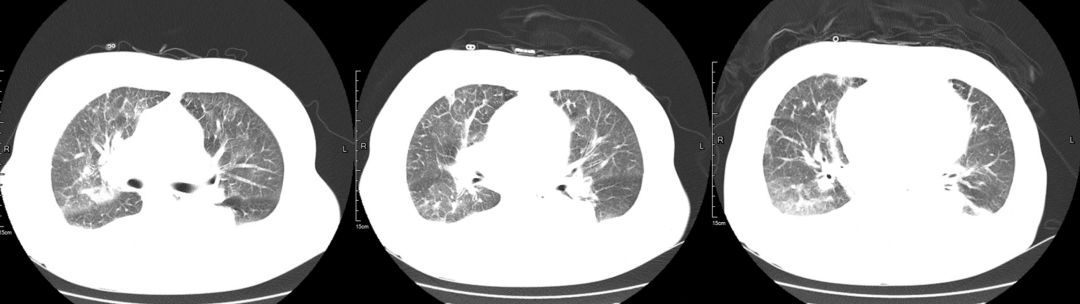
治疗后(2019-03-08)

病史特点总结
1、老年女性,71岁,纳差2周,活动后气促1周,加重1天。
2、查体:神清,双下肺呼吸音减低,双肺可闻及哮鸣音及湿罗音。二尖瓣可闻及收缩期吹风样杂音。腹稍膨隆,颜面部及双下肢指凹性水肿,双下肢周径对称。
3、辅助检查。胸部CT:双肺多发斑片状渗出性,部分实变,双侧胸腔积液。心超:左心增大伴中度二尖瓣关闭不全、主动脉瓣退行性变伴中度关闭不全、肺动脉高压伴轻中度三尖瓣关闭不全、房间隔膨出瘤(未破裂),EF 60% 正常。
4、血常规、CRP、PCT等炎性指标升高,但抗感染后炎性指标虽下降,患者临床症状无缓解。加强心衰治疗后咳嗽、胸闷症状明显减轻。
5、多学科会诊后,加强心衰方面治疗,患者临床症状明显缓解,且胸部影像学短期较前相比明显吸收。后期复查心超发现赘生物,需进一步外科干预,因患者合并脑出血,暂缓手术,予内科保守治疗。
病例分析:该患者诊断的困境在哪?
从呼吸科医师角度
该患者老年女性,社区发病,无发热、有轻微呼吸道症状,以胸闷表现为主;查体:肺部有啰音,白细胞、CRP等炎性指标升高;胸部影像学:斑片状磨玻璃影、部分实变、间质性改变,伴或不伴胸腔积液,似乎符合社区获得性肺炎(CAP)诊断标准……
但CAP诊断时一定需要鉴别诊断,如:结核、肿瘤及其他非感染性疾病。此患者的BNP 16055pg/ml,影像学表现的是心/胸比>0.5,肺内表现以间质性病变为主,伴有双侧胸水;如果考虑间质性改变是感染首先需要考虑病毒或非典型病原体的感染,但患者疾病过程无显著发热及显著呼吸道感染的临床症状,病毒和非典型病原体感染很少出现胸腔积液,该患者间质改变经过抗心衰治疗迅速改善,感染导致的间质性肺炎很少如此迅速恢复,因此结合临床综合情况、影像学表现及治疗效果首先需要考虑心功能不全导致的肺水肿。
临床上有不少非感染性疾病(例如肺间质性疾病、肺水肿、肺不张、肺栓塞、肺嗜酸粒细胞浸润症及肺血管炎等)在影像及临床症状上与CAP类似,但抗感染治疗无效时,有些医生只关注联合或升级抗生素,却不关注去鉴别非感染性疾病。
此例患者整个病程不支持呼吸道感染,但需要排除其他部位感染等因素导致的心功能不全。
从心内科医师角度
该病例中患者以呼吸困难为主要临床特征,伴随轻微咳嗽、咳痰,心超:EF 60%正常范围,且患者既往无高血压、冠心病等心脏基础疾病,胸部影像有新发的渗出影,炎性指标升高,入院时未将心衰作为呼吸困难的主要病因。欧洲心脏病学会(ESC指南)将心衰分成三种类型:射血分数降低的心衰(LVEF<40%),射血分数中间值的心衰(LVEF 40%~49%),射血分数保留的心衰(LVEF≥50%)。所有急性呼吸困难和疑诊急性心衰患者均推荐检测血浆利钠肽水平,以帮助鉴别心源性和非心源性的急性呼吸困难。
除了临床典型的心衰特点外,部分患者常规以不典型症状就诊而误诊为其他疾病
(1)突发呼吸困难者易误诊为支气管哮喘、AECOPD、气胸、肺栓塞;
(2)以咳嗽为主要表现者误诊为支气管炎或肺部疾病,使用祛痰、止咳、抗感染药物无效;
(3)以大咯血为主要表现易误诊为肺结核、支扩、肺癌、血管畸形,一般心衰很少咯血,咳粉红色泡沫痰为其特异性表现,但二尖瓣狭窄可以大咯血为主要表现,原因与扩张的支气管静脉破裂有关;
(4)肺部阴影加胸腔积液误诊为肺癌、结核;心衰引起的积液常见于双侧,如为一侧(常为右侧),机制尚不明确。胸腔积液常随心衰的纠正较快的消失,部分酷似肿块的心衰导致的肋间积液经利尿等治疗后可骤然消失。
(5)酷似肺炎的单侧肺水肿,多见于右上肺,多见于合并二尖瓣返流患者,机制与反流时直接进入右上肺静脉有关,从而产生非对称性间质性积液,这种局部斑片影常易误诊为肺炎。该病例中为射血分数中间值的心衰,临床治疗失败与早期对舒张期心衰认识不足有关。
从影像科医师角度
该病例中患者影像学提示双肺多发弥漫性渗出影,没有及时鉴别诊断,笼统诊断为肺部感染性疾病,该影像不是肺部病原菌感染特有的表现,它不是感染的代名词。
当临床遇见双肺弥漫性病变时应积极加以鉴别,按有无病原菌分为感染性和非感染性。
感染性疾病
1、病毒性肺炎
多见于流感好发季节,有流行病学接触史和群集性发病,高热、肌肉酸痛全身症状,同时有剧烈咳嗽、咳痰、呼吸困难、意识障碍、腹泻、呕吐等,流感检查阳性,CT表现为双肺多发弥漫性磨玻璃影与实变影,马赛克征,结节、树芽征,小叶间隔增厚,铺路石征等间质性改变。
2、PCP
进行性加重的干咳、呼吸困难,多见于免疫抑制患者,CT表现为双肺中心分布的磨玻璃影,外周少见,小叶间隔增厚,29%患者可见马赛克征,可有肺组织实变,HIV者可见肺气囊改变,病原学监测出耶氏肺孢子虫可以明确鉴别。
非感染性疾病
1、肺泡蛋白沉积症
双肺弥漫磨玻璃影,斑片样和地图样分布,主要位于肺门周围和下叶区,支气管肺泡灌洗出牛奶样液体,PAP(+)。
2、肺水肿
双肺除积聚在肺间质和肺泡外,还可渗出胸膜腔和叶间裂,多成近心形分布,状似蝶翼,可见增大心脏影和上肺血管扩张,同时结合临床症状和辅助检查可以鉴别。
3、弥漫性肺泡出血
可有多种原因引起,自身免疫性、特发性、血液系统、药物性等等,肺泡灌洗液中查到含铁血黄色巨噬细胞,结合患者有咯血症状有助于鉴别。
4、结节病
病程长,多系统受累,双肺多发网格影+磨玻璃影,但可见沿胸膜、叶间裂支气管血管束分布的小结节,纵隔淋巴结增大,淋巴结很少融合,病理可以明确鉴别。
5、粘液腺癌
肿瘤细胞浸润间质所致,咳嗽、咳大量粘液性泡沫性痰,病理可以明确鉴别。该病例中影像学表现密度相对均匀,与大叶性肺炎相比密度稍低,应用加强利尿3天后肺内磨玻璃影迅速吸收,变化快,肺部感染一般需2周甚至更长时间才能吸收,从影像特点及治疗后的反应上来讲均不支持肺炎。
病例诊治体会
临床的诊断及治疗中不能被影像检查的表面现象左右,其似山而不是山,当治疗效果欠佳时,应及时拓展思路,鉴别是否为非感染疾病所致,避免频繁更换抗感染药物。同时不要忽视患者的临床症状、体征及辅助检查,同病异症,同症异病,认真细致的鉴别诊断及适当的治疗措施可以减少患者痛苦及降低住院费用,达到事半功倍的效果。
参考文献
[1] 边圆,王甲莉,程凯,等. 2016年欧洲心脏病学会急性心力衰竭指南解读[J].中华急诊医学杂志,2016,25(7):849-853.
[2] 中华医学会呼吸病学分会. 中国成人社区获得性肺炎诊断和治疗指南[J].中华结核和呼吸杂志,2016,39(4):253-279.
作者介绍

武玉荣
郑州市第三人民医院呼吸内科,主治医师,硕士研究生,现在上海交通大学医学院附属瑞金医院呼吸与危重医学科进修。

周敏
主任医师,博导,瑞金医院呼吸与危重症医学科副主任,中华医学会 呼吸病分会青年委员及慢阻肺学组委员,中国医师协会呼吸分会慢阻肺委员会委员、政策委员会副主委;上海医学会呼吸病分会委员和肺功能学组副组长等。


