
编前语
老年男性双肺多发实变伴左侧胸腔积液,完善病理检查提示机化性肺炎——感染性疾病?但为何多种病原学检查均为阴性?半年间患者好转又复发,诊断再次陷入纠结,哪些是核心鉴别点?诸多波折面前应选择怎样的治疗方案?
在第一届「首都青年呼吸学者沙龙」中,中日医院王诗尧大夫与大家分享了这例肺部阴影患者的是与非。
这是一位72岁的老年男性,职业是农民。既往T2DM,中心性视网膜炎,甲状腺结节病史。
2018-4-11因血糖升高于当地医院体检,当日查胸部CT示左肺实变影、左侧胸腔积液,无发热、咳嗽,无呼吸困难、胸痛,未治疗。查血常规示白细胞及中性粒细胞比例升高,给予头孢呋辛、莫西沙星抗感染治疗。后患者开始出现午后低热,体温在37.8℃左右,继续静脉点滴莫西沙星治疗。
2018-5-6复查胸部CT示左肺实变影较前增大,改用头孢哌酮舒巴坦静滴1周,体温下降至37.0℃左右,但开始出现咳嗽、咳痰、胸闷,2018-5-21就诊于我院呼吸病门诊,为求进一步诊治第一次入住我院呼吸科。
完善相关检查
血常规:WBC 10.18*10^9/L↑、NEUT 7.94*10^9/L、LYM 0.97*10^9/L、HGB 104g/L、PLT 479*10^9/L↑;血生化正常;心梗四项:NT-proBNP 138pg/ml;凝血:Fib 6.29g/L↑、D-dimer 1.32mg/L↑;红细胞沉降率 95mm/h↑;PCT正常;肿瘤标记物:CA125 141.1U/ml↑,余未见明显异常;免疫球蛋白+风湿三项:IgA 578mg/dl↑、RF 47.4IU/ml↑、CRP 12.1mg/dL↑;ANA 1:40少核点型、抗Ro-52抗体阳性;ANCA、关节炎抗体谱阴性。
2018-5-29完善胸部CT:
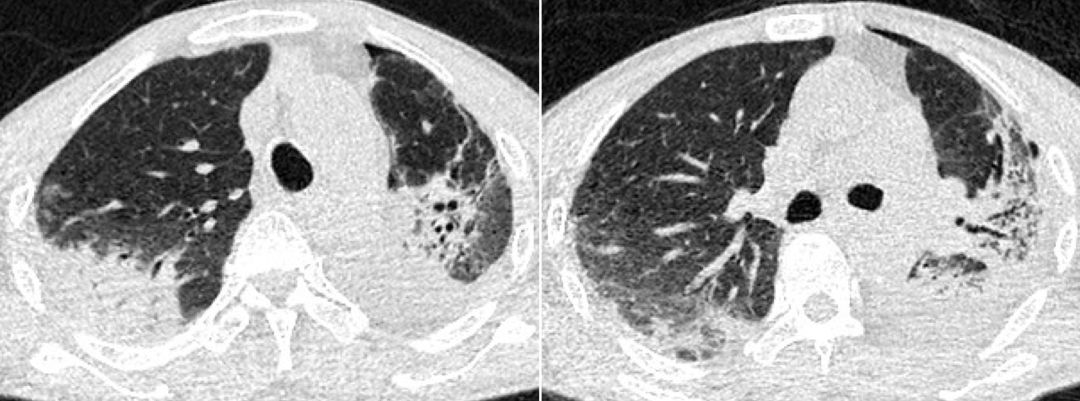
患者左侧存在胸腔积液,予胸腔穿刺引流,查胸水常规:黄色浑浊、李凡他试验阳性、细胞总数5000/μl↑、有核细胞数4200/μl↑、单核35.0%、多核65%↑;胸水生化示总蛋白38g/L↑、ADA 11U/L、LDH 451IU/L↑;胸水细菌、真菌涂片染色剂培养、抗酸杆菌涂片及结核分枝杆菌鉴定均为阴性。
同时完善支气管镜:BALF查普通细菌、真菌涂片染色及培养、抗酸染色、GM试验、支原体、衣原体、军团菌、流感病毒、CMV、EBV核酸等病原学检查均无阳性发现;细胞计数分类:巨噬细胞 13%,中性粒细胞 50.5%↑,淋巴细胞 7.5%,嗜酸性粒细胞 2%↑。
左肺下叶行TBLB:送检小块肺组织,大部分肺泡正常结构消失,肺泡间隔增宽,纤维组织增生、少量慢性炎细胞及嗜酸性粒细胞浸润及碳沫沉积,肺泡腔内见疏松黏液样的成纤维细胞团穿行,局灶见吞噬细胞聚集。考虑机化性肺炎,请结合临床分析。
患者以双肺多发实变伴左侧胸腔积液为主要表现,完善病理学检查提示机化性肺炎。
首先,什么是机化性肺炎?它为何会出现?
所谓机化(Organization),是指肉芽组织替代原有结构的过程,所谓肺炎(Pneumonia),是指炎性反应导致肺泡结构或功能异常。而将二者结合在一起,机化性肺炎(Organizing pneumonia,OP)就是因炎性反应导致肉芽组织填充气腔(包括肺泡管、肺泡囊和肺泡,偶可累及细支气管)的一类肺部疾病。
可能导致机化性肺炎或出现机化性肺炎表现的疾病包括哪些?
> 感染:细菌,真菌,病毒,原虫
> 结缔组织病(CTD):类风湿性关节炎,强直性脊柱炎,多发性肌炎/皮肌炎,系统性硬化,干燥综合征,系统性红斑狼疮,肉芽肿性多血管炎,结节性多动脉炎,贝赫切特病
> 吸入性损伤:胃酸,化学合成物
> 药物性肺损伤
> 放射性肺炎
> 血液系统肿瘤/实体肿瘤
> 炎症性肠病
> 器官移植
> 急慢性出血
> 慢性心衰、肾衰
> 慢性甲状腺炎
> 冷球蛋白血症
> 免疫缺陷
> 肺脓肿
> 急性肺损伤
> 伴发于其他间质性疾病:嗜酸性粒细胞性肺炎(EP),过敏性肺炎(HP),UIP,NSIP,AIP
如临床除外上述疾病,则诊断为隐源性机化性肺炎(Cryptogenic organizing pneumonia, COP)。
那么,本例患者的机化性肺炎考虑什么原因?
总结病例特点
临床表现为发热、咳嗽、咳痰、气短,胸腔积液提示渗出液,实验室检查提示WBC略高、CRP、ESR升高,胸部CT表现为多发实变伴单侧胸腔积液,BALF以中性粒细胞升高为主。综合考虑感染性疾病可能性较大,而机化性肺炎继发于感染,另称为「感染后机化」。
本例患者为什么多种病原学检查均为阴性?
可能是与患者病程偏长、在外院使用多种抗菌药有关。很多「感染后机化」也是感染后期肺炎吸收不良的一个反应性结局。
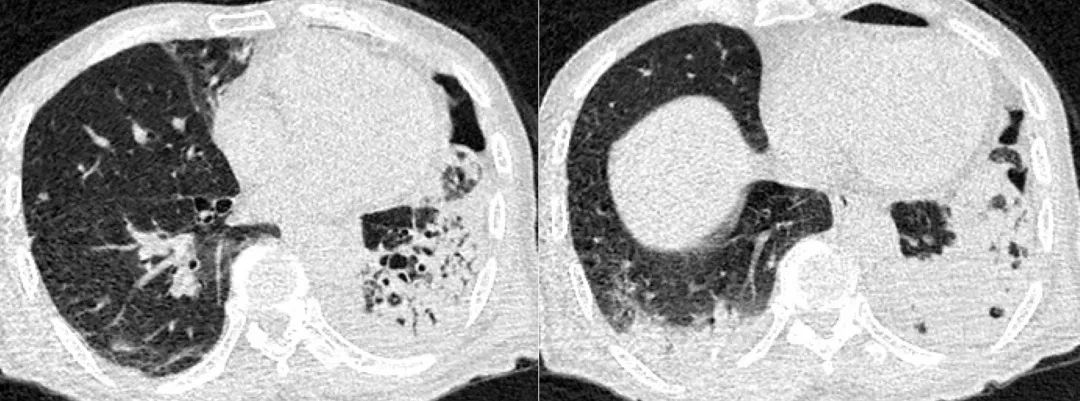
感染后机化诊断后,继续予哌拉西林钠他唑巴坦钠抗感染1周,后联合甲强龙 32mg qd口服抗炎治疗,抗生素用满2周后患者症状好转出院。出院后甲强龙每周减量1片,于2018年7月停药,发热、咳嗽、气短症状未再出现,患者2018-7-15复查胸部CT:
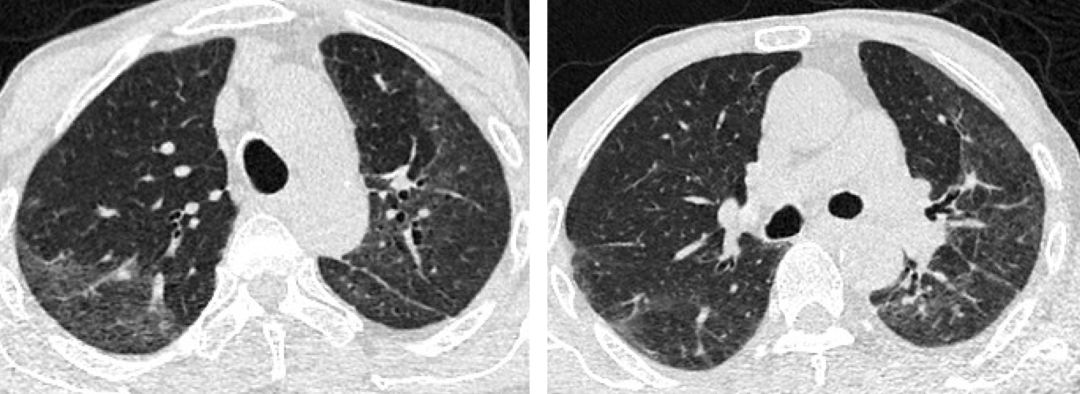
复查胸部CT提示双肺实变较前明显好转,仅遗留轻微磨玻璃影,嘱3月后复查,患者2018-10-14复查胸部CT,此时患者仍无明显不适症状:
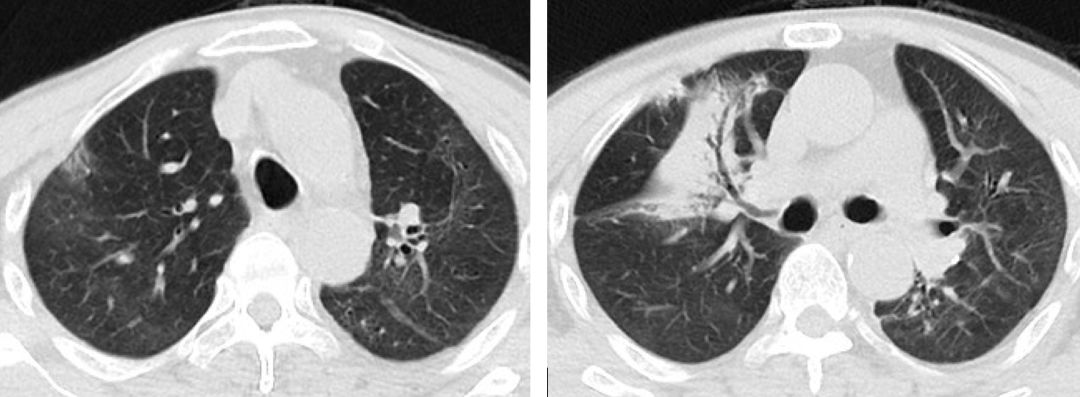
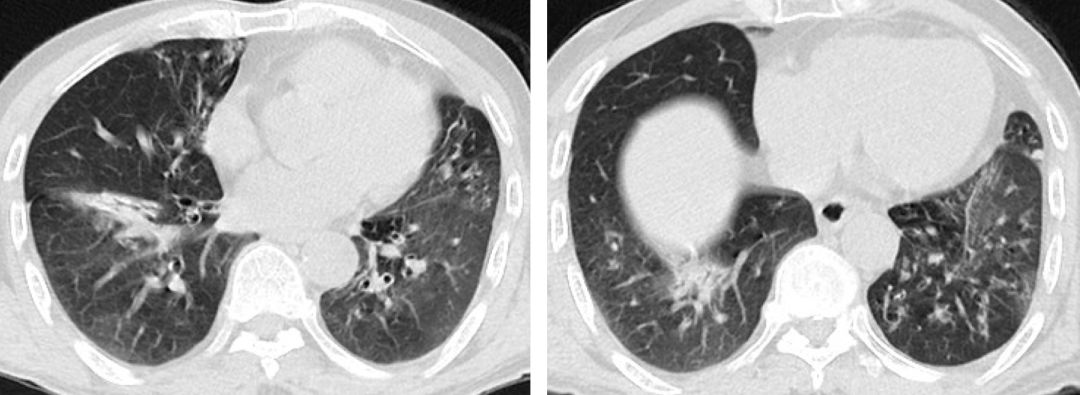
复查胸部CT提示患者再发双肺实变,但受累部位较前不一致。
因此,患者为明确病因于2018-11-8再次入院。追问患者无光过敏、皮疹、复发性口腔溃疡、关节痛、口眼干、雷诺现象等风湿免疫色彩。无粉尘、放射物质、有毒有害物质接触史。二便正常,起病来体重无明显增减。
入院体格检查
体温36.5℃,脉搏90次/分,呼吸20次/分,血压140/80mmHg。全身皮肤未见皮疹、出血点;左肺呼吸音降低,左下肺闻及散在湿啰音,双肺未闻及哮鸣音。心界不大、心律齐,未闻及杂音。腹软,无压痛。双下肢不肿。
入院后再次完善相关检查
血气分析(FiO2 0.21):PH:7.43,PCO2 36.5mmHg,PO2 91mmHg,HCO3- 24mmol/L。血常规:WBC 5.56*10^9/L,NEUT 3.77*10^9/L,HGB 119g/L,PLT 202*10^9/L;血生化未见明显异常;ESR、PCT未见明显异常;肿瘤标记物未见明显异常;CRP、RF:未见异常;免疫球蛋白+补体:免疫球蛋白M40.9mg/dl↓,补体C362.3mg/dl↓ ,余阴性;ANA、ANCA:阴性。
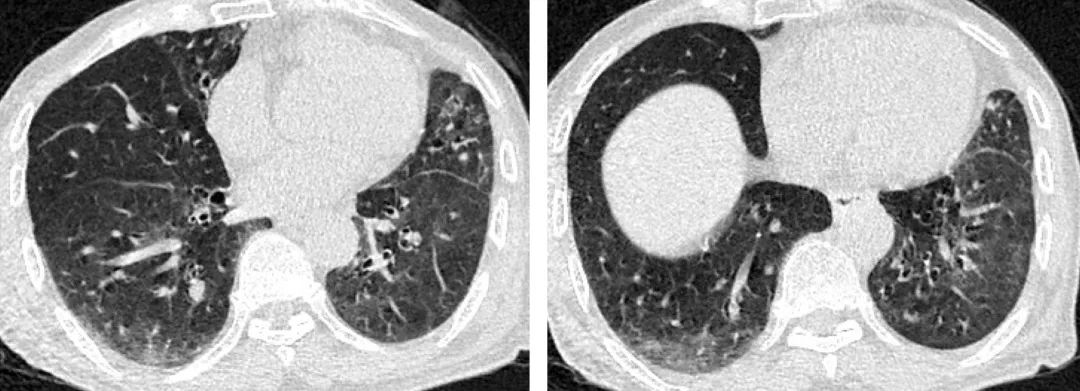
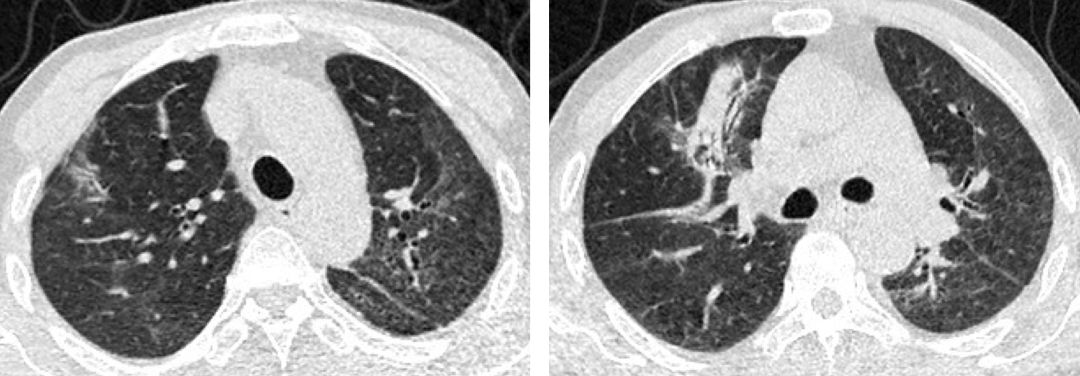
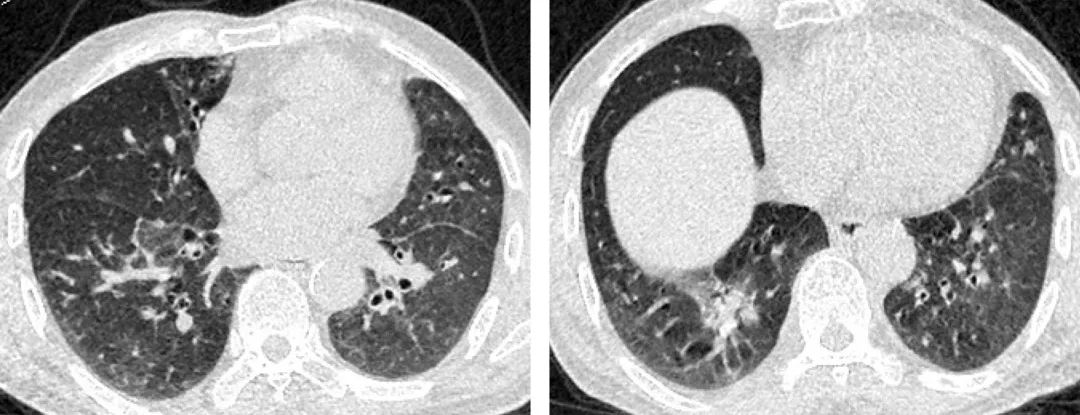
复查低剂量胸部CT:
呼吸功能检查
肺功能:FVC 2.62L(66.6%),FEV1 2.14L(71.6%),FEV1/FVC 81.87%,DLCO SB 67.4%。限制性通气功能障碍,弥散量减低。六分钟步行试验:运动总距离455m,运动中最大心率129次/分,运动中最低血氧91%。
复查支气管镜
病原学:普通细菌涂片:G+球菌成链偶见、G-杆菌偶见,细菌培养阴性,余病原学检查均阴性。BALF细胞计数分类:巨噬细胞:40.4%,中性粒细胞:40.5%,淋巴细胞:17.5%,嗜酸性粒细胞:2%。右肺上叶前段行TBLB。
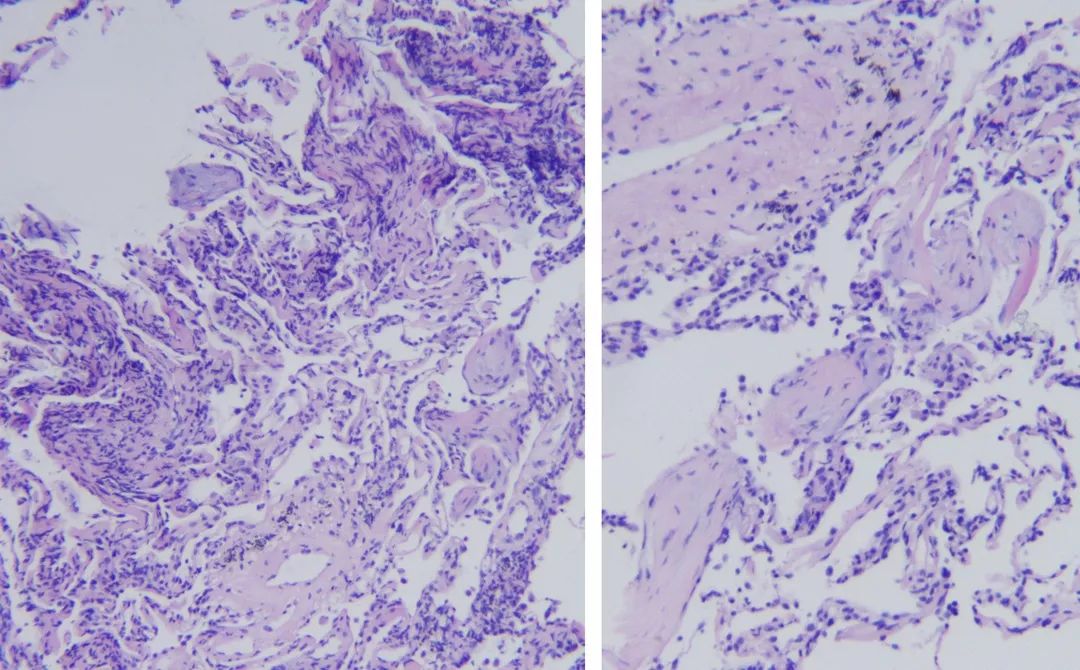
TBLB病理回报
送检小块肺组织,肺泡结构完整,部分肺泡间隔增宽,纤维组织增生,可见疏松的成纤维母细胞灶突入肺泡腔内,间质内淋巴、浆细胞浸润,局灶聚集,可见碳末沉积,局灶可见数个多核巨细胞反应,未见明确肉芽肿形成,考虑机化性肺炎,请结合临床分析。
时隔半年,患者机化性肺炎再发,这次是啥原因造成?
再次审视患者的临床特点
临床表现、查体、接触史、用药史:无特异性指示;实验室检查:无明显特异性提示;胸部CT提示双肺再发多发实变影,有游走性特点;BALF以中性粒细胞及淋巴细胞升高为主。综合考虑患者无明确机化性肺炎继发因素,临床诊断为隐源性机化性肺炎。
隐源性机化性肺炎(COP)属于特发性间质性肺炎(Idiopathic interstitial pneumonia,IIP)中的一员,起病呈急性或亚急性,可伴有发热、周身酸痛、关节痛等类似「上感」的全身表现,使用激素有效但易复发。
COP具备一定的影像学特征
以实变(周围、沿支气管血管束)为主要成分,占80~95%,其他影像学特点包括:磨玻璃影(60~90%),小叶间隔增厚(55%),「反晕征」(20%),结节或团块(15~50%)。
病理诊断是COP诊断的重要组成部分
其主要表现为气腔为肉芽组织所填充,包括肺泡管、肺泡囊及呼吸性细支气管,填充的肉芽组织又称「Masson小体」;气腔内的肉芽组织与周围结构不粘连,气腔结构无破坏;肺泡间质可见慢性炎性细胞浸润;整体病变相对均匀一致。

典型Masson小体:肺泡腔内见疏松结缔组织及成纤维细胞组成的肉芽组织栓(左图),Masson染色阳性(右图)。
临床诊断机化性肺炎的思路
当影像学提示多发实变,临床排除活动性感染性病变时,我们应当考虑机化性肺炎可能。
此时应积极完善病理学检查,如提示机化性肺炎(OP),则需要寻找OP的病因,如OP有明确继发性因素(见上文),则诊断继发性OP(SOP),如排除继发性因素,则诊断隐源性机化性肺炎(COP)。
需要注意的是,影像学并没有特别的鉴别SOP和COP的价值,核心鉴别点还是其他系统临床表现和特异性实验室检查,包括病史、基础疾病、体格检查、用药情况、可能的暴露史、病原学及ANA/ANCA的检查等。所以OP的诊断不能止于病理,见到OP不能直接诊断为COP。
划重点
1、OP不是疾病的特异性表现,目前认为OP是一种损伤修复的形式,所以各种肺部疾病理论上都可能出现OP样表现,因此需注意病理是否有其他疾病的提示点,比如病理发现肿瘤周边存在OP样表现,不能诊断OP,而应该诊断肿瘤;
2、COP不是病理诊断,而是临床诊断,因此当病理回报OP时需要仔细对患者的临床表现进行系统梳理,分析患者是否存在继发性OP的可能,尤其是感染后机化、结缔组织病(CTD)、药物性肺损伤、放射性肺炎等。
回顾这例病人的诊断
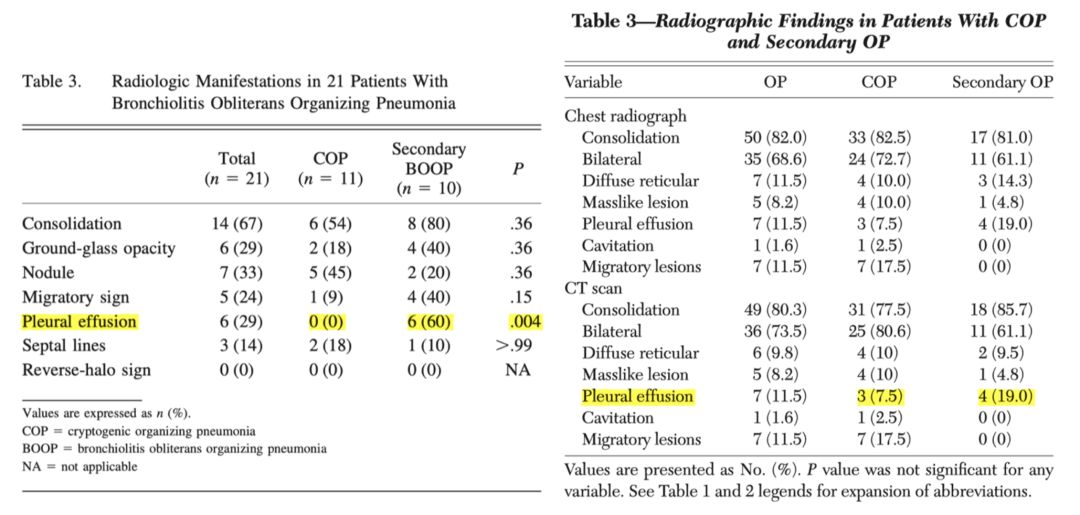
经过两次住院诊治诊断为COP,而第一次诊断OP时,临床考虑为感染后机化,因为当时存在全身症状、渗出性胸腔积液、以中性粒细胞升高为主的BALF细胞分类,可以说全身症状、BALF中中性粒细胞升高都不是特异性表现,但渗出性胸腔积液确实当时让笔者纠结了很久,在笔者的经验中,胸腔积液在COP中是绝对的少见表现。诊断COP之后,我们又检索了相关文献,一项回顾性研究中的结果支持了笔者的观点,但另一项回顾性研究却显示COP与SOP中胸腔积液的发生率相仿。
就此,虽然本例患者最终诊断为COP,但是回顾第一次入院后的判断,确实感染的证据不是特别充分,一是病原学没有找到,二是多种广谱抗菌药并没有特别的效果。但是综合当时病人的临床特点,也难以直接定下COP的诊断。站在当时的时间点上,很难说我们做了错误的判断,很多疾病是时间告诉了我们最终答案。
最后讨论一下COP的治疗
对于大多数症状明显且肺功能显著受损的患者,应全身使用糖皮质激素治疗,英国胸科协会的指南建议使用的泼尼松初始剂量为0.75~1mg/(kg·d),逐渐减量,每3~4周减量一次,治疗6~12个月后如疾病稳定可考虑减停激素,但因COP停用激素后易复发,亦可考虑5~10mg/d的泼尼松维持治疗。对于糖皮质激素治疗反应欠佳的患者,可加用细胞毒药物。
回到本例患者,经历波折之后,应该选择怎样的治疗方案呢?
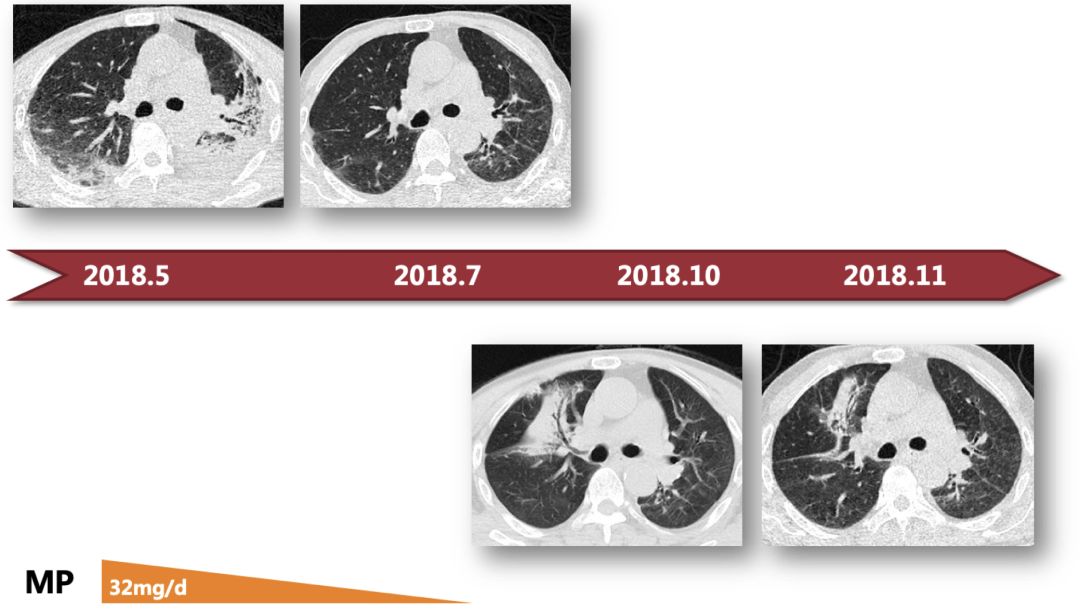
回顾本例患者的病情变迁,首次起病时病情最重,使用激素后双肺病变基本消失,本次起病后虽未予治疗,病变也有自发缓解趋势。结合患者肺功能无明显受损,活动耐量可。加之患者高龄,基础病有T2DM、中心性视网膜炎,顾虑激素的副作用。综合考虑后建议患者观察随访,未予抗炎治疗。出院2月后复查胸部CT:
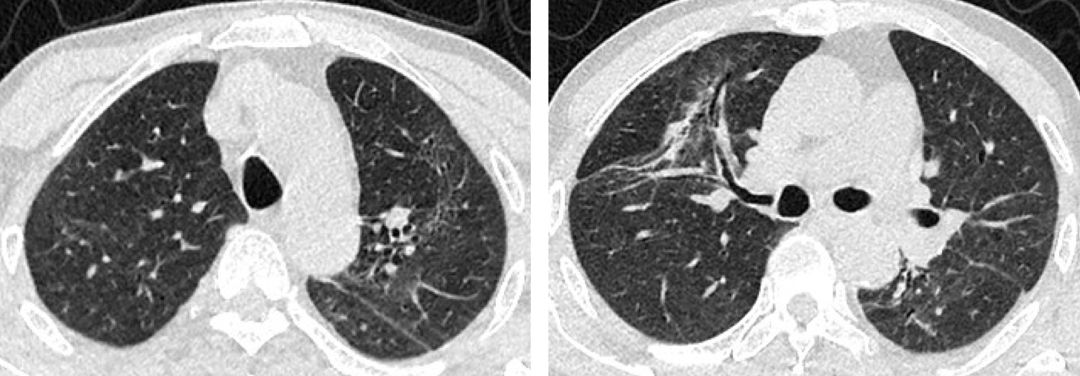
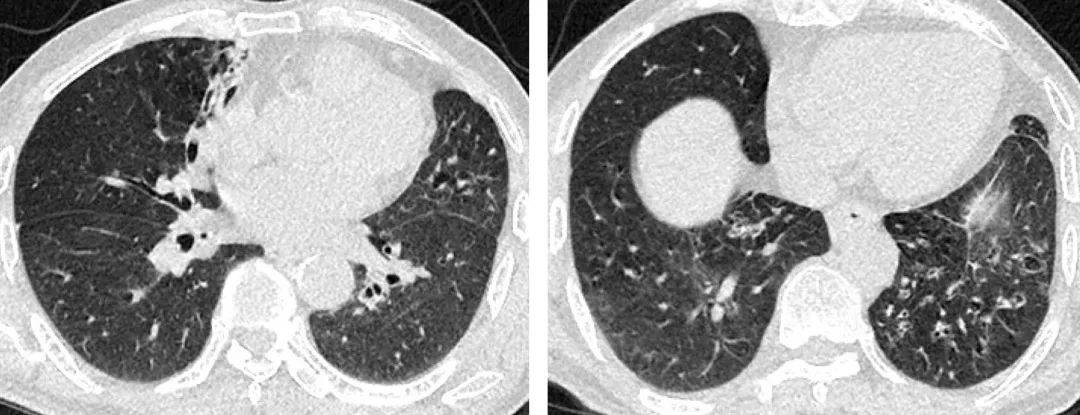
观察患者肺部病变较前仍继续缓解,无发热、咳嗽、气短等不适主诉,嘱继续观察。对于轻症COP患者,如肺功能无明显受损,可选择不干预治疗,但须密切观察病情变化,如病情加重随时启动治疗。而对于病变不重或有意避免糖皮质激素的患者,可尝试选用大环内酯类抗生素治疗,但确切治疗效果目前尚不明确。
参考文献
[1] British Journal of Radiology. 2017;90:1071.
[2] Respiratory Care. 2009;54(8):1028.
[3] Chest. 2011;139(4):893.
[4] Chest. 2010;138(5):1202.
作者介绍

王诗尧
毕业于北京协和医学院,获医学博士学位,目前就职于中日友好医院呼吸与危重症医学科。主要研究方向为间质性肺疾病的基础与临床。参与国家科技重大专项课题1项,在国内外刊物发表多篇学术论文。

代华平
主任医师,教授,博士生导师;中日医院呼吸与危重症医学科三部主任;中华医学会呼吸病学分会常务委员兼秘书,间质性肺疾病学组组长。

杨汀
临床医学博士,副主任医师,副教授,硕士研究生导师。中日医院呼吸中心临床诊察部主任兼呼吸与危重症医学科三部副主任。中华医学会呼吸病学分会慢性阻塞性肺疾病专业组委员,中华预防医学会慢病预防与控制分会青年委员会委员 等。
本文来自第一期「首都青年呼吸学者沙龙」,参会学者名单如下(排名不分先后)
习昕(安贞医院)、武元星(安贞医院)、吴春婷(安贞医院)、王一民(中日医院)、李辉(中日医院)、李绪言(北京朝阳医院)、龚娟妮(北京朝阳医院)、张须龙(首都医科大学基础医学院)、崔烨(首都医科大学基础医学院)、刘锡瞳(北京中医医院)、梁志欣(301医院)、李继萍(良乡医院)、黄麦玲(北京胸科医院)、杨志(北京胸科医院)、马建岭(北京东方医院)、汤艳芬(北京地坛医院)、王婷(北京天坛医院)、杨晶晶(北京潞河医院)、王新茂(同仁医院)、田占红(怀柔医院)、陈兰勤(北京儿童医院)、郭琰(北京儿童医院)、董强(北京市平谷区医院)、高连军 (北京博爱医院)、李剠(北京康复医院)、宋立斯(石景山医院)、冯志红(宣武医院)、崔丽平(北京市顺义区医院)、王萍(延庆医院)、刘霞(大兴医院)、王征(密云区医院)、翟静(昌平区医院)、姜晶(丰台医院)、王婷(北京电力医院)


