
编前语
肺功能检查作为呼吸系统疾病诊治的关键技术,它有哪些优点值得大力推广?影响肺功能检查结果的因素都有哪些?如何通过图形准确分析数据?怎么对检查结果进行全面的解读分析?为什么会形成双蝶形肺功能改变?心率>120次/分就算是禁忌证了吗?
《呼吸界》直播节目「与名医对话」特邀请广州医科大学附属第一医院、广州呼吸健康研究院郑劲平教授讲解肺功能检查的重要方法、指标及临床意义。
作为诊断呼吸系统疾病的关键技术之一,肺功能检查有哪些特点?
1、对临床诊治指导意义重大
在疾病诊断、严重程度评级、疗效评估、疾病转归等方面有非常重要的价值;
2、无创伤
相比于支气管镜检查属于侵入性检查,胸部X线检查存在辐射等,但肺功能检查几乎是毫无创伤的;
3、重复检测方便
可以在一天中不同的时间或者一段时间内反复测试,比较方便,也可以了解疾病的变化、发展和预后;
4、敏感度高
只要符合质量控制标准;
5、价格便宜
不同地区收费标准尽管不同,但一次检查大概只需几十元到一百元左右;
6、适于呼吸慢病管理
因为可以重复检查,所以对于呼吸慢病管理,比如哮喘、慢阻肺等,可以进行长期的追踪、随访。
胸肺顺应性和气道通畅性如何影响肺功能的结果?
先明确到底什么是「肺功能检查」
肺功能检查是一门医学计量测试技术(计量仪+计算机),它是通过对呼吸容量、流速、压力等的测定和呼吸气体成分的分析,判断肺通气功能和换气功能,从而了解呼吸系统器官、组织的功能状态。
比如要了解呼吸能力,吸入氧气、呼出二氧化碳,这是呼吸气体的成分改变;深吸气量有多少、用力爆发力呼气有多少,这是了解肺容量或呼吸流量等相关指标。通过检查这些指标并与呼吸功能、呼吸生理相结合,这就是肺功能检查。
肺功能检查有形态各异的仪器,不论肺功能仪的规格,只要符合质量控制标准,就是好的肺功能仪。

肺功能检查的常用方法

肺容量测定:慢肺活量、氮冲洗法、氦稀释法、体积描记法;
肺通气功能测定:静息通气量、分钟通气量、时间肺活量、呼气峰流量;
肺换气功能测定:弥散功能:一口气法、重复呼吸法、慢呼气法,血气分析;
气道阻力测定:体积描记法、强迫振荡法、口腔阻断法;
支气管反应性测定:支气管激发试验、支气管扩张试验;
气体分布测定:闭合气量、核素肺通气功能;
运动心肺功能测定:平板运动、踏车运动、上楼运动、手臂运动;
呼吸肌肉功能:力量、耐力、肌电。
当然每种检查方法所对应的
呼吸生理的相关指标是不同的
例如,肺容量检查和肺通气功能检查用于了解呼吸容量和呼吸流量,而肺换气功能检查了解的是肺的气体交换能力,运动心肺功能检查是通过运动状态下了解心肺功能反应,可以了解呼吸困难是由于心功能不好还是肺功能不好。
在临床中,特别是在县级或者基层医院中,最常用的方法就是肺通气功能检查。
肺通气功能是反映呼吸能力非常重要的一方面,我们先用一个模型来反映呼吸通气(图1)
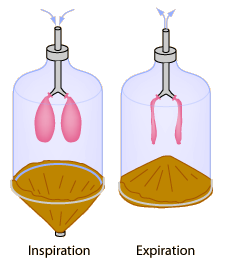
图1
这是一个玻璃瓶,相当于胸廓的胸腔,里面有两个气球,相当于两个肺。气球能否膨胀,取决于它与气道、与外界的管路沟通是否顺利。这个相当于气道(图1中灰色部分),如果气道通畅良好的情况下,给玻璃管吹气时气球就会膨胀。
不从外压给气球送气,而是通过隔膜(图1中黄色部分),相当于我们的膈肌,膈肌收缩时可以使胸腔容积扩大,胸腔容积扩大的情况下,它在密闭的容腔内就会形成胸内负压。那么压力变小,气球就会膨胀,气体就从体外进入体内。
因此可以通过这样一个模型来了解肺通气功能的变化。在吸气的情况下,膈肌下移,胸廓容积增大,肺就扩张;在呼气的情况下,膈肌上抬,胸廓容积变小,肺就排空,肺内的气体就排出体外。
其中决定肺容积的变化包括以下方面
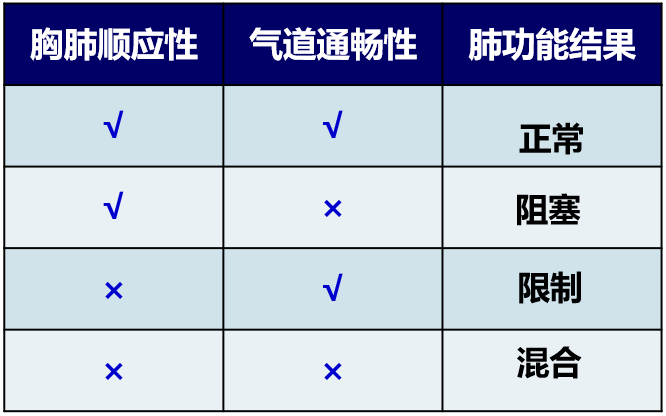
一个是气道通畅性,只有气道通畅,气体才能进、出肺泡,肺容积才会发生变化。同时也取决于胸肺顺应性,如果胸肺顺应性变差,比如胸廓畸形或肺组织硬化,其通气功能也会发生相应变化。所以胸肺顺应性和气道通畅性影响肺功能结果。
如果这两者都正常,那么肺功能检查结果也就正常。如果由于气道通畅性发生问题,比如支气管哮喘、慢性阻塞性肺疾病、气道平滑肌痉挛或者是上气道阻塞,在这种情况下就会表现出阻塞性通气功能障碍;如果由于胸肺顺应性发生变化,比如肺间质性疾病、胸腔积液、气胸或者是胸廓畸形等,表现出肺容量变小,所以呈现限制性通气功能障碍;如果胸肺顺应性和气道通畅性同时发生障碍,就会表现出混合性通气功能障碍。
在进行肺通气功能检查(肺量计检查)之前,首先要了解以下情况
测量人体测量值(年龄、身高、体重、性别)
这些因素决定肺功能的预计值,肺功能检查结果是和相同年龄、身高、体重、性别的人群作比较。如果人体测量值计算错误,可能会导致测量结果和预计值比较发生偏差。
了解病史及用药史等资料
比如有无呼吸困难、活动后气促、咳嗽、合并症或者气胸的病史等来决定检查的安全性。同时也要了解病人的用药史,如果病人气喘吁吁来到医院,他在到医院前先吸入了支气管舒张剂,缓解临床症状后才检查肺功能,就不是真实的肺功能结果,所以要排除这些影响因素。
了解检查目的
想了解肺通气功能是否正常,还是想了解治疗后的疗效变化,只有明确检查的相关目的,才能选择恰当的肺功能检查。
了解适应证、禁忌证
有些禁忌证,像严重高血压、急性心梗或者近期大咯血等,这些有可能会影响到病人的安全。因此我们要了解相关的禁忌证和适应证,才会更好地做这方面的检查。
指导受检者熟悉检查方式、步骤及过程
如果受检者不熟悉,那就要做好指导和培训,让他熟悉检查方法步骤和流程,使之能够更好地配合检查,这时再对病人进行检查,结果才是可靠的。
练习听指令用力呼吸动作
如果给受检者指令吸气的时候,他却呼气;给他指令呼气的时候,他却吸气。不配合的话做出的检查结果适得其反,会导致临床的误诊或漏诊。
纠正坐姿、口接咬口器、上鼻夹,准备检测。
采用肺量计进行肺活量和呼吸流量/容量的检查,是通气功能最重要的检查方法。
有2个小视频
我们来看看怎么做肺功能检查
检查前:双脚不要交叉,要脚踏实地,不要靠后背,这样用力呼气时才会有更好的爆发力。之后口接咬口器、上鼻夹,就可以开始准备做检查了。
检查过程:调整好接口器,夹上鼻夹,让受检者平静呼吸,然后指导受检者用力吸气,再爆发力的用力呼气,至少吹6秒,再用力深吸气,这个过程就结束了。检查时间很短,几秒或者十几秒就可以完成,但是要充分把握检查前的注意事项,这样检查结果才可靠。
在整个检查过程中,有哪四步很重要?
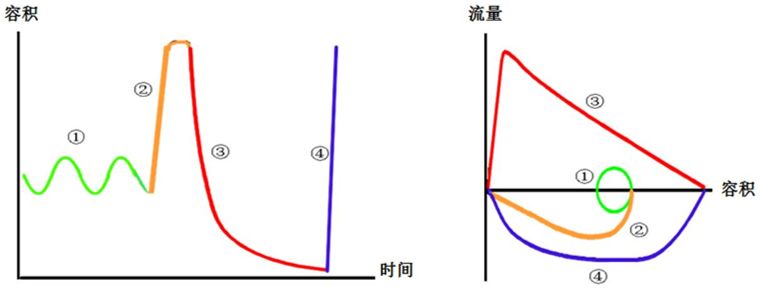
深吸气法:
① 潮气呼吸:均匀平静地呼吸;
② 最大吸气:在潮气呼气末,深吸气至TLC位;
③ 用力呼气:用最快的速度爆发呼气并持续呼气6秒以上至出现平台(RV位);
④ 再次最大吸气:从RV位快速深吸气至平台(TLC位)。
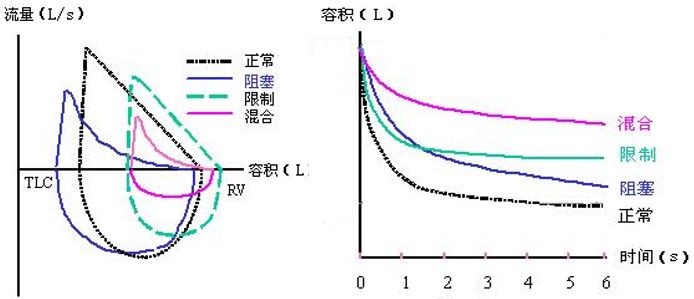
在这个过程中,包括呼气时相和吸气时相,通过一次检查可以获得一个时间-容积曲线和流量-容积曲线。
检查后,可以通过肺功能仪得出下面的曲线和相关指标(图2):
用力呼吸的肺容积与时间之间的关系就是时间-容积曲线,在时间-容积曲线中有一些指标:
第一秒用力呼气容积(FEV1):用力呼气第一秒时所获得的肺容积;
用力肺活量(FVC):深吸气至肺总量后以最大用力、最快速度所能呼出的全部气量;
一秒率(FEV1/FVC):第一秒用力呼气容积与用力肺活量的比值,可以理解为用FEV1来校正FVC;
用力呼气中期流量(MMEF):把呼气分为4个等份,即25%、50%、75%、100%,选取呼气中段的25%~75%的呼气容积和它所需要的时间进行比值。
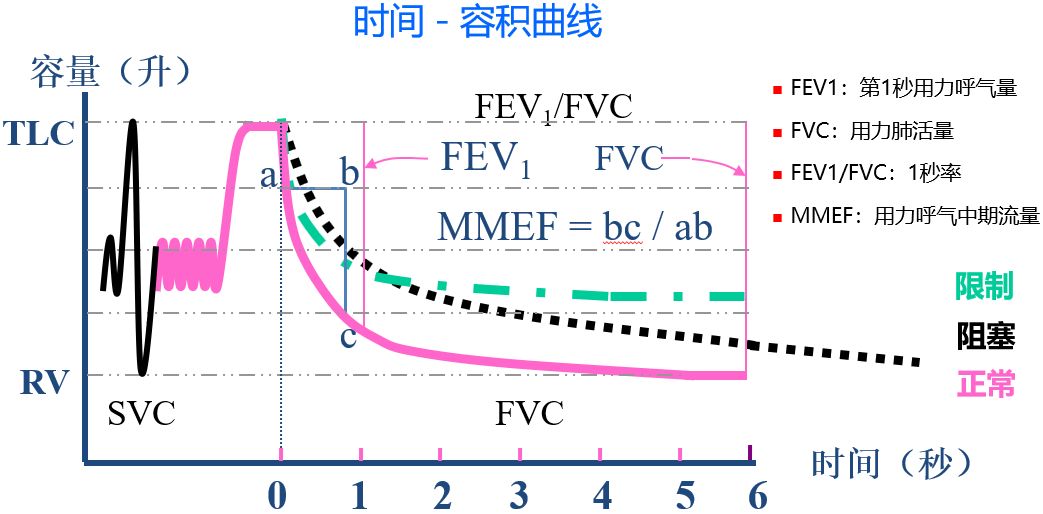
图2
当获得这些参数后,接下来就可以评估肺通气功能检查是否正常:
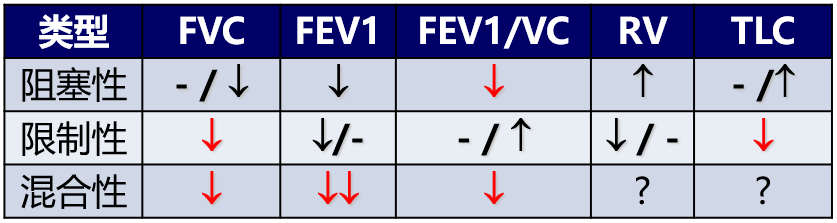
如果是气道阻塞性病变,由于气道阻塞,呼出气体的时间就会延长,只能慢慢呼出,所以呼气流量减少,呼气时间延长,这是阻塞性通气功能障碍的一个特征(图2黑色);如果肺容量比较小,很容易呼出所有气体,那么呼气容量变小,称之为限制性通气功能障碍(图2绿色)。
把用力呼气流量和肺容积进行一个函数关系图,就可以得到用力呼气流量-容积曲线。
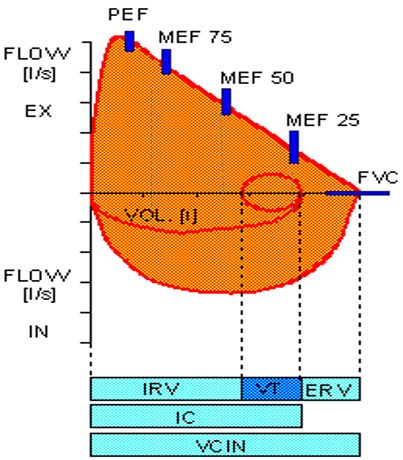
在用力呼气流量-容积曲线中可得到相关指标:
PEF:呼气峰值流量;
MEF75%:用力呼出气体25%,剩余75%时最大呼气流量;
MEF50%:用力呼出气体50%时最大呼气流量;
MEF25%:用力呼出气体75%,剩余25%时最大呼气流量。
这几个流量可以分为呼气早期、呼气中期和呼气后期流量,通过流量的变化也可以评估不同类型通气功能障碍的特征。
那么,我们如何通过图形来区分通气功能的障碍类型呢?
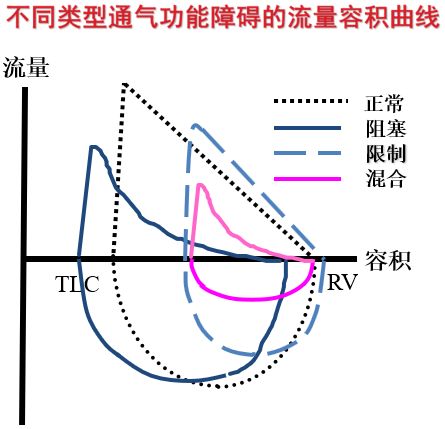
如果是阻塞性通气障碍(深蓝色实线),像慢阻肺、哮喘发作,这时呼气流量下降,特别是在呼气中后期时流量下降更为明显,反映出气道阻塞的一个非常重要的特征:向容积轴凹陷;如果是限制性通气障碍(浅蓝色虚线),横坐标反映出呼气容积变小。如阻塞和限制同时存在的话,粉色实线就是混合性通气障碍。
在呼气起始的标准中至关重要的一点:爆发呼气出现明显的尖峰
做肺通气功能检查时,很重要的一点是病人要配合检查,要达到一定的质量控制标准,比如是否为爆发力呼气所得出来的结果可大相径庭。
通过流量-容积曲线可以看到爆发力很好者会有一个明显的尖峰出现,反之则无,而且深吸气的肺容量比较大,如果吸气量不够,呼出气容量就比较小,这些都能反映出我们得出来的结果是不是符合质量控制标准。
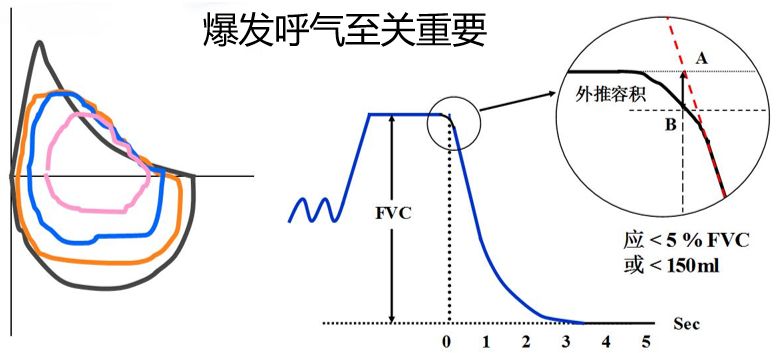
因此要求呼气起始无犹豫,有爆发力、尖峰能够迅速出现;外推容积<5%FVC或<0.150L(取较大值)。
检查结果能否接受的标准是什么?
我们列出了一些「可接受的用力呼气检查」的标准:
呼气达到最大努力,PEF尖峰迅速出现,外推容量<5%FVC或0.15L;
呼气相降支曲线平滑,呼气过程无中断,无咳嗽,牙齿或舌头无阻塞咬嘴、无漏气、无影响测试的声门闭合等情况,这样呼气才是平顺的。如果出现凹凸或者顿挫等,就反映出在呼气过程中存在干扰,会影响最终结果的准确性。
至少呼气6秒,若呼气时间<6秒,其时间-容积曲线须显示呼气相平台出现且持续超过1秒。
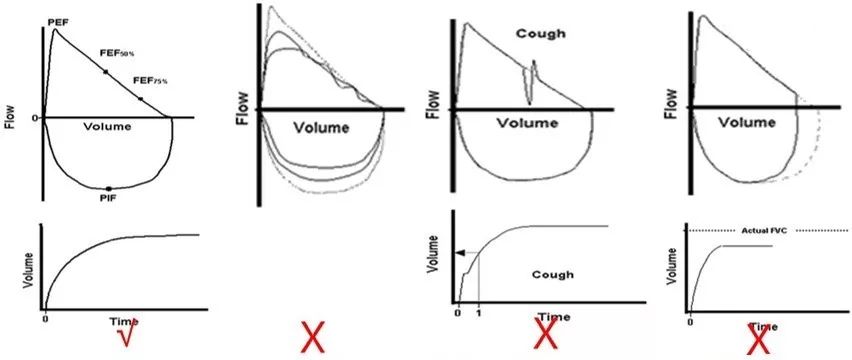
如果满足上述条件,结果可以接受;如果未能满足,说明结果受到干扰因素的影响。结果不能接受,要进行重复性检查。
这里也列出了一些「不可接受的检查」:
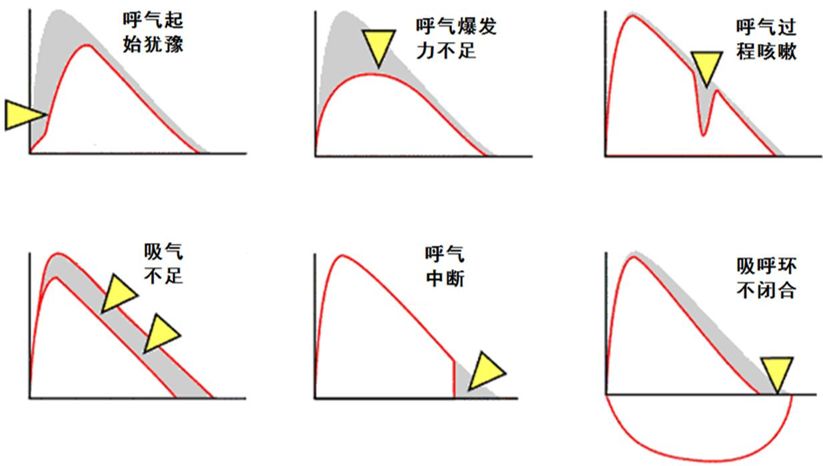
呼气起始犹豫,没有迅速的爆发力呼气;呼气爆发力不足,尖峰没有迅速出现;呼气过程咳嗽,出现顿挫;一开始呼气前的吸气不足,导致呼气容量减少;呼气过程过早中断,这时呼气的肺容量减少;吸呼环不闭合,有多种原因,包括仪器的质量控制、气道气体的陷闭、病人气道的病变所导致气体陷闭的一种发生、机器故障,要进行后续分析。
几条曲线完全重合在一起说明重复性好
即使一次检查结果可接受,还需进行「重复性检查」。测定过程中要求受试者至少测定3次(一般最多不超过8次),因为检查次数过多会导致病人疲劳,疲劳以后的检查结果不可靠,所以检查的时候也要观察病人的情况,必要的时候让病人休息,然后再重复测试。
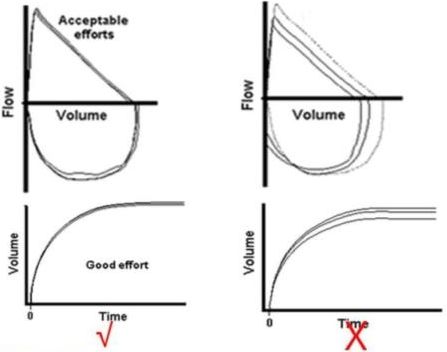
图4
如果这些检查结果可以接受,从图形中可以看到几条曲线完全重合在一起(图4左),这就说明病人的重复性非常好,反之重复性不好。
重复性不好的时候,该如何选择?

要求3次可以接受的测试中FEV1和FVC的最佳值与次佳值差异小于0.15L,这可以评估为A级结果,是可靠的。<0.2L、<0.25L分别定义为B级和C级,差异越大说明两者之间的重复性越差。D级、E级和F级的结果都不可靠,进行评估是要较为谨慎,排除各种影响因素。在临床中达到C级以上的结果都可以接受,可用于临床报告。
在此归纳了检查结果的选择
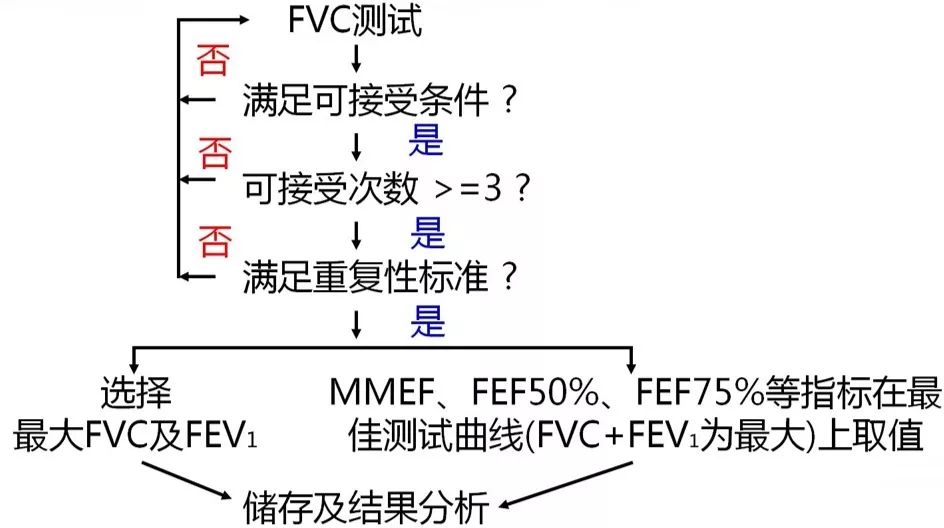
那么检查完以后,
如何对检查结果进行解读分析?
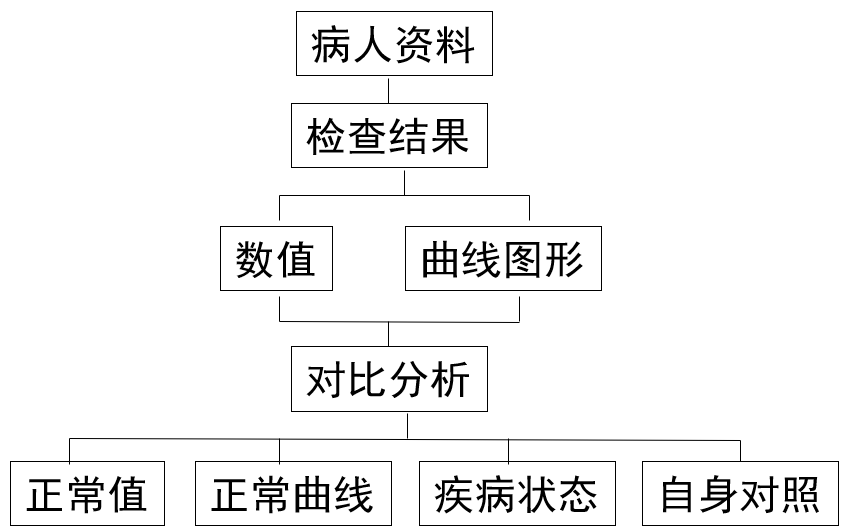
首先解读病人相关资料,然后分析肺功能检查结果。
肺功能检查结果会有两方面的数据报告,一个是数值,比如FEV1或者FVC的数值,一个是曲线图形,比如流量-容积曲线、时间-容积曲线,我们也要比较曲线图形的特征。这些特征可以进行对比分析,比如它和正常值对比,是低于正常值还是在正常值范围内;也可以与正常曲线比较,看看曲线特征能否反映病人的疾病;也可以和疾病状态比较,比如哮喘病人在哮喘发作时应该是阻塞性病变,在这种情况下如果检查出来是限制性病变,那就可能是临床诊断错误或其他原因;也可以进行自身对照,比如病人去年做了一次检查,那么今年做的时候看看他的肺功能有没有发生相关的变化。
下面列举了3种常见类型的通气功能障碍的特征
1、阻塞性通气障碍的特征
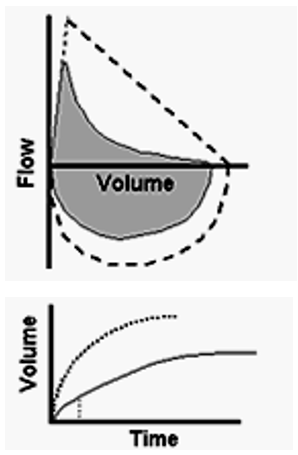
阻塞性通气障碍以气道阻塞为主,像哮喘、慢阻肺。
主要特点为呼气流量减少:流量-容积曲线呼气相降支向横轴凹陷;时间-容积曲线显示呼气时间延长;流量指标中FEV1/FVC下降;FEV1从正常到下降。
2、限制性通气障碍的特征
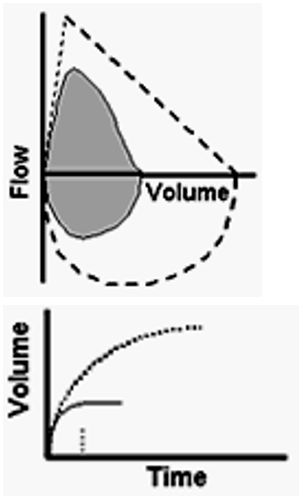
限制性通气障碍,比如肺间质性疾病、肺纤维化、气胸、胸廓畸形、胸腔积液、膈肌功能紊乱等相关疾病。
最大的特点就是呼气容量减少:流量-容积曲线横轴缩窄,曲线呈狭长型;时间-容积曲线纵轴下降,呼气平台提前出现;容量指标VC(FVC)下降;FEV1随着疾病的严重程度下降。
3、混合性通气障碍的特征
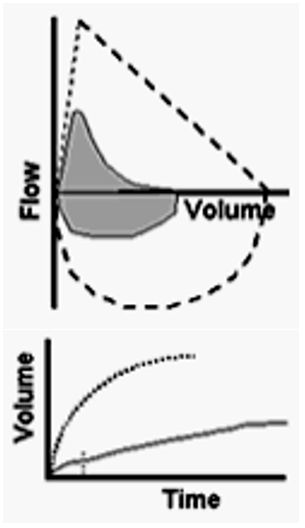
既有阻塞性病变的特征也有限制性病变的特征,这就是混合性通气障碍。
同时兼有呼吸容量和呼吸流量减少的表现:流量-容积曲线横轴缩窄,呼气相降支向横轴凹陷;时间-容积曲线显示纵轴下降,呼气时间延长;容量指标和流量指标FVC、FEV1和FEV1/FVC均下降。
做肺功能检查报告时,先判断通气功能障碍的类型,再判断它的严重程度,从定性诊断转为定量诊断
1、阻塞性通气障碍主要的表现是一秒率(FEV1/FVC)下降,反映出呼吸流量下降。
2、限制性通气障碍主要的表现是肺容积减少,所以用力肺活量(FVC)、残气量(RV)或肺总量(TCL)等下降。
3、混合性通气功能障碍,既有肺容积减少,也有一秒率(FEV1/FVC)下降,最终导致第一秒用力呼气容积(FEV1)受到两个因素下降的影响,那么它下降的就更加明显。
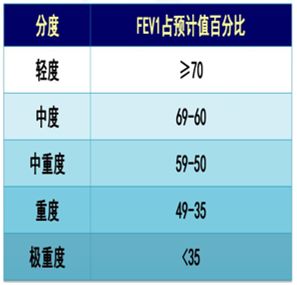
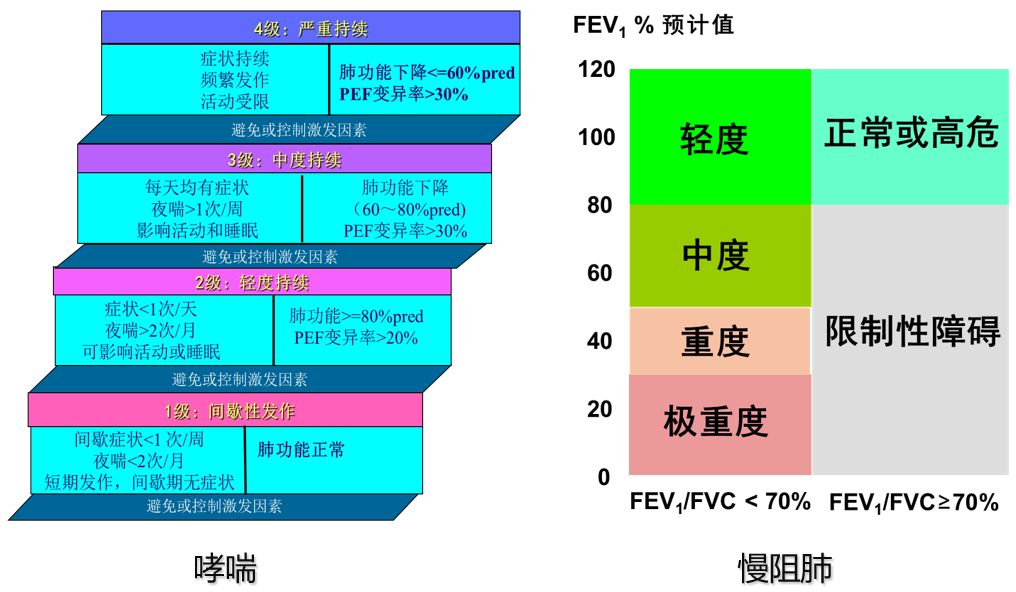
在定量中,根据中国肺功能检查指南,可以分为轻、中、中重度、重度、极重度不同的类型和等级,采用第一秒用力呼气容积(FEV1)占预计值的百分率来确定它的严重程度。
「典型的双蝶形肺功能改变」属于一种特殊的通气功能障碍:大气道阻塞
大气道阻塞(upper airway obstruction,UAO)指气管隆突以上的气道。
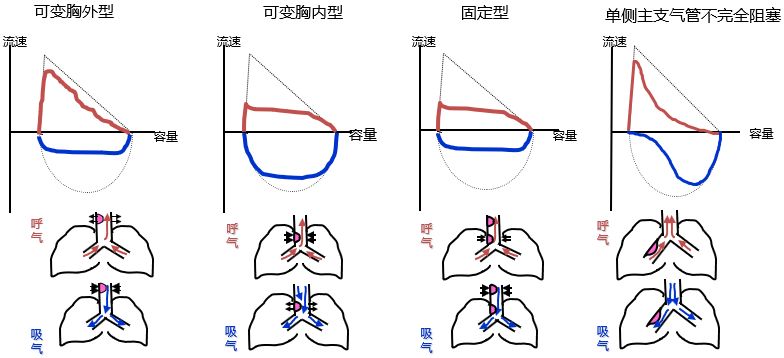
如果病变发生在气管隆突以上,在胸廓入口以外的叫做胸外型大气道阻塞,主要表现是吸气相的流量受限,吸气平台样改变;
如果病变发生在胸廓入口以内,叫做胸内型大气道阻塞,主要表现是呼气相的流量受限明显,为平台样改变,而吸气影响不明显。
假如病变部位既影响到呼气相,也影响到吸气相,这就定义为固定型大气道阻塞。
还有一部分是单侧主支气管不完全阻塞,也就是左主支气管或右主支气管发生病变,在这种情况下表现出的是用力呼气早期的时候检测呼气顺畅通过而患侧不能顺利通过,所以早期与后期的呼气流量不同。同样在吸气的时候也会表现出健侧和患侧之间的差别,那就会形成一个典型的双蝶形肺功能改变,在呼气中后期,无论是在呼气相还是在吸气相,都显示出它的特征性改变。
因此通过流量-容积曲线也可以诊断不同病变阻塞部位的大气道阻塞。
「支气管舒张剂吸入试验」用来了解吸药前后肺功能的改变
如果是阻塞性通气障碍,给予支气管舒张剂后气道阻塞得到缓解,这就定义为舒张试验阳性。
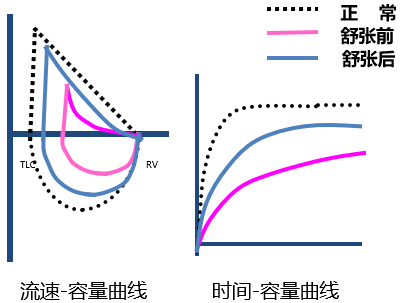
舒张试验是在进行肺功能通气功能检查的基础上,再吸入支气管舒张剂,通过给予β2受体激动剂(例如博利康尼 250~500ug、万托林 200~400ug)或M受体拮抗剂(例如异丙托溴铵 40~80ug),吸入后15~30分(β2受体激动剂)或30~60分(M受体拮抗剂)再次测定肺功能,比较吸药前后肺功能指标值及改变率。

如果FEV1或/和FVC较舒张前增加≥12%,且≥200ml,那么舒张试验为阳性。
下面的病例启示我们:肺功能检查是慢阻肺诊断的金标准
李XX,男,53岁。
间有咳嗽1年多,伴白色粘痰少许,近2个月症状有所加重,并有活动后气促。无喘息,无咳血、无发热。
半个月前胸部X片检查未见异常。当地临床诊断为「支气管炎」,予红霉素、地塞米松等治疗症状时有反复。
嗜烟30+年,1包/日。
否认幼时喘息史、否认结核病史。
体查:双肺呼吸音弱,未闻干湿啰音,但颈部用力呼气末可闻高调喘鸣音。HR:68BPM,律整。
临床诊断
慢性阻塞性肺疾病(COPD)?
我们要知道,慢性支气管炎和慢阻肺的治疗原则不同。慢性支气管炎是对症治疗,有咳嗽、咳痰就使用一些药物,没有症状可能就不用药了。而慢阻肺需要给病人进行长期规律有效的治疗,不仅是对症治疗,即使没有症状也需要给予积极治疗。
因此诊断不一样,治疗原则就不一样。我们怎么对病人进行确诊?这时候就需要进行肺功能检查和支气管舒张试验。
这个病人在我院进行了肺功能检查,我们来看看检查结果
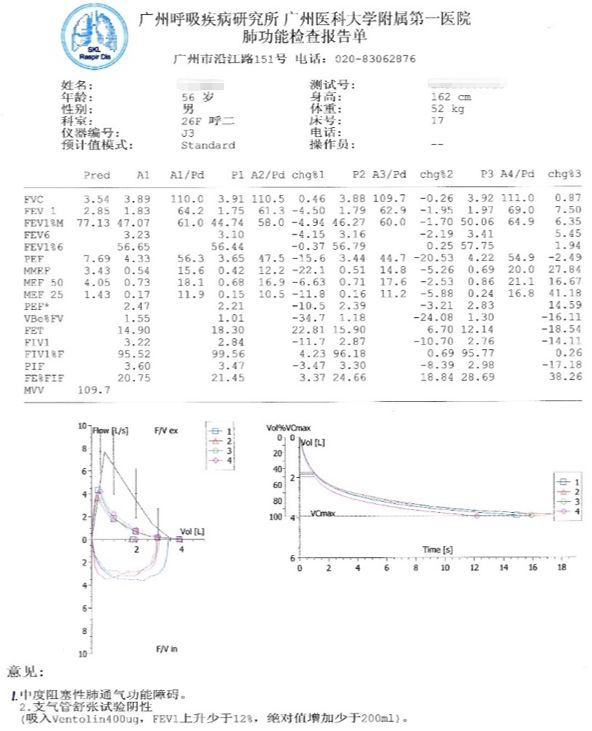
FVC占预计值110%,在正常范围内。但是FEV1只占预计值64.2%,FEV1/FVC只有正常预计值的47%,这些都显著低于肺通气功能检查的正常范围,所以临床诊断是中度阻塞性通气功能障碍。进行支气管舒张试验,吸入药物后,他依然不能恢复到正常,所以支气管舒张试验为阴性。
结合病人的病史和肺功能检查结果,特别是支气管舒张试验的结果,临床就可以诊断为慢性阻塞性肺疾病。
总结肺功能检查的重要意义
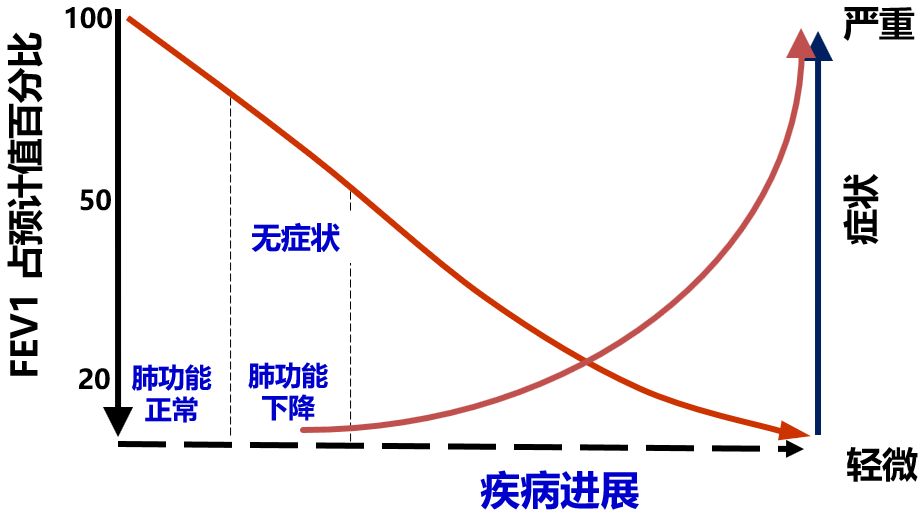
1、肺功能检查可诊断早期疾病,在早期没有症状或者症状刚开始出现的时候给予积极治疗
2、肺功能检查可以对疾病的严重程度进行评估
3、肺功能检查可指导药物选择:同时使用沙丁胺醇(万托林)+异丙托溴铵,起效快、疗效久
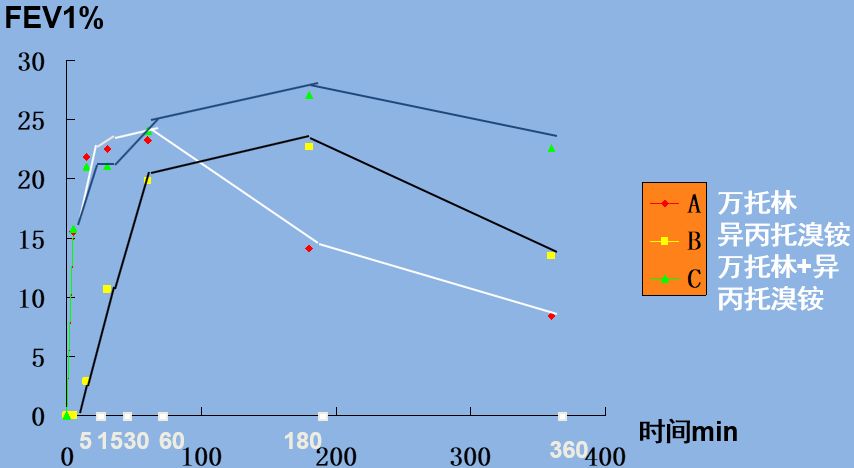
雾化吸药后FEV1平均变化率
4、肺功能检查可提示疾病持续改善
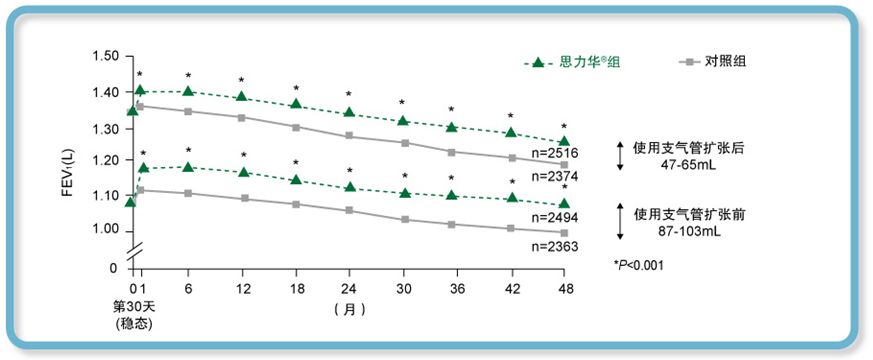
UPLIFT @研究显示:与安慰剂相比,噻托溴铵持续治疗4年可显著提高慢阻肺患者FEV1值,持久稳定改善慢阻肺患者肺功能。
5、肺功能检查还可以了解慢阻肺的进展及预后
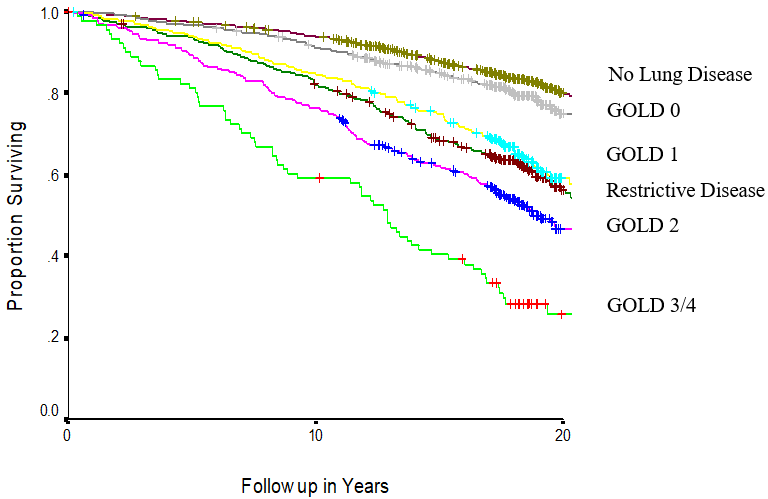
FEV1损害与慢阻肺生存率
因此肺功能检查在慢阻肺疾病的筛查、诊断、评估和干预都发挥积极作用
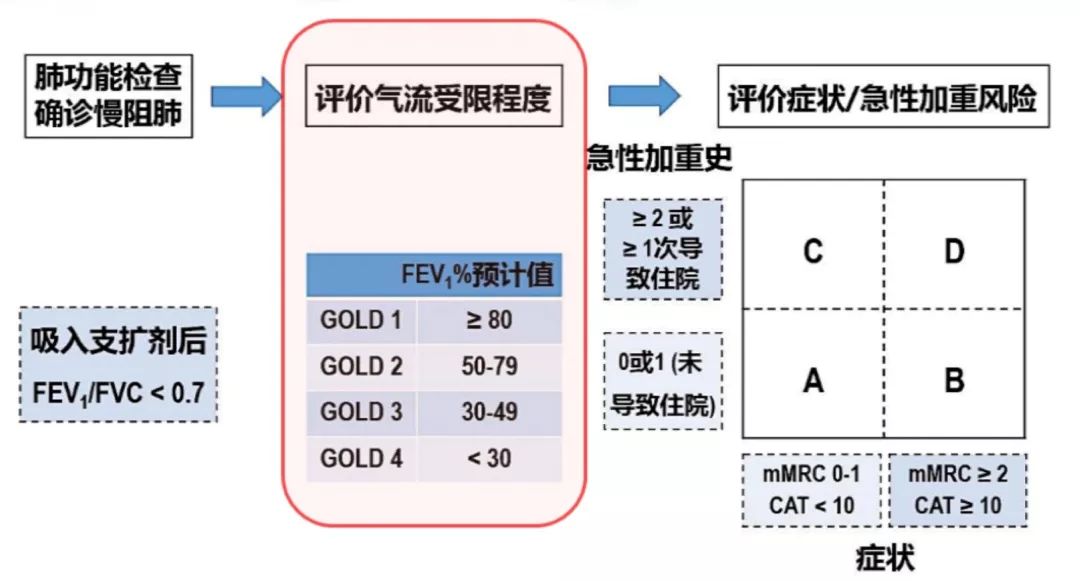
肺功能检查的适应证:疾病诊断、状态监测、损害评价
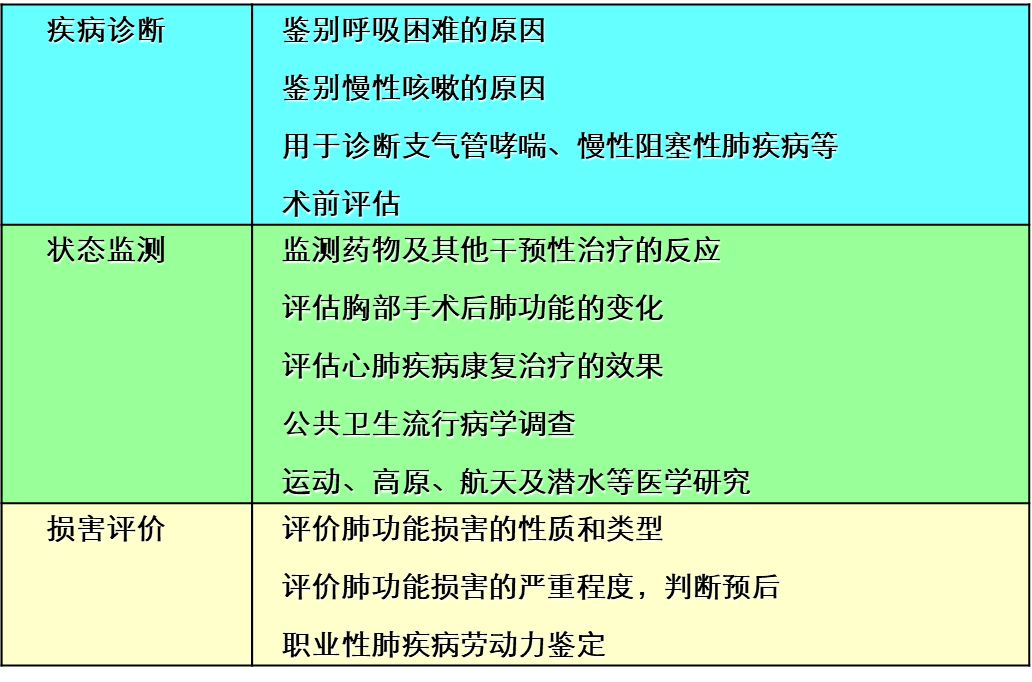
在基层医院中,肺功能检查可以进行疾病诊断和随访,诊断慢阻肺或者哮喘等疾病,对病人进行随访(包括既往肺功能检查异常和正常者),特别是异常人群,还有疗效评估;同时也要关注高危人群,对于40岁以上长期吸烟的人群(>10包年),或者长期接触有害气体,比如生物燃料、工矿粉尘、空气污染(PM2.5?)等,自幼有反复呼吸道症状或反复呼吸道感染的人群,都可以进行筛查来早期发现相关疾病;肺功能检查也作为健康体检的内容之一。
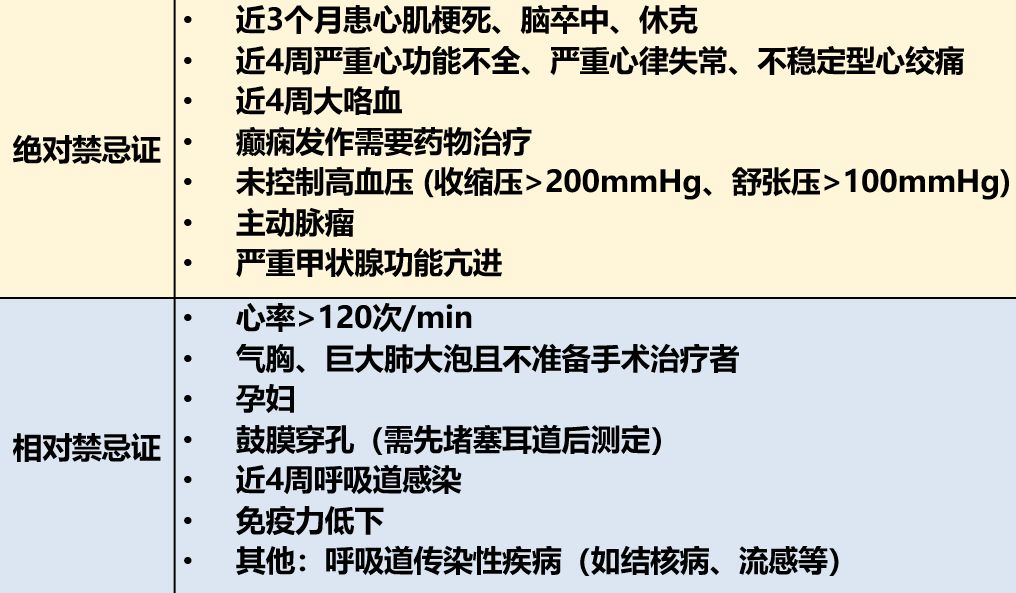
有一些人群或疾病
是肺功能检查的禁忌证
专家介绍 - 郑劲平

二级教授、主任医师、博导,广州呼吸健康研究院副院长、广州医科大学南山学院副院长、广州医科大学附属第一医院国家呼吸系统疾病临床医学研究中心副主任,国务院政府特殊津贴专家、国家卫计委突出贡献中青年专家、中国优秀呼吸医师、广州市优秀专家。
现任中国呼吸康复协会副主委、中国老年医学学会呼吸分会副会长、中国呼吸医师协会肺功能专委会主任、中华医学会呼吸病学分会呼吸治疗学组副组长、中国肺功能联盟总负责人等,《Chest》中文版、《中国呼吸与危重监护杂志》等杂志编委或通讯编委。


