
前言
社区获得性肺炎(Community acquired pneumonia,CAP)是指在医院外罹患的感染性肺实质(含肺泡壁即广义上的肺间质)炎症,包括具有明确潜伏期的病原体感染而在入院后平均潜伏期内发病的肺炎,是威胁人群健康的常见感染性疾病之一 [1]。
而重症社区获得性肺炎(Severe community-acquired pneumonia, SCAP)占住院CAP约5%~10% [2],尽管现在抗生素和支持治疗已经有了很大的进步,但SCAP患者的病死率依旧较高,且SCAP与轻、中度CAP在临床表现、治疗处理和预后有明显的差异,现报道1例如下,并结合文献对该病例进行讨论。
临床资料
患者朱某某,男,20岁,学生,周口市鹿邑县人。因「左上胸痛伴发热3天,加重伴咯血2天」于2014年8月25日晨起时无明显诱因出现左上胸痛,未予重视,中午时自觉发热,未测体温,14:00时出现高热,体温达40.0℃,伴左侧前胸部疼痛,无大汗淋漓、寒战、咳嗽、咳痰、呼吸困难,无头痛、恶心、呕吐,无腹痛、腹泻,自服「泡腾片1片」后体温未降,于当地诊所给予输注头孢类消炎及解热镇痛药药物应用后(具体用量不详),体温降至37.5℃,夜间23:00时再次出现高热,最高达40.0℃,左上胸部疼痛加重,遂至当地三甲医院治疗,行胸片提示左上肺炎症(未见单),给予抗感染及解热镇痛药物应用(具体用药不详),体温降至37.0℃,半小时再次发热,最高达39.0℃,自服解热镇痛药物后(具体不详)后仍间断发热。
2014年8月26日上述症状加重,出现腹胀、腹痛,给予头孢类抗感染及退热处理(具体不详),症状未缓解,并出现咳嗽、咳痰,痰中带血,量少,鲜红色,后咯血逐渐加重(具体量不详),行胸部CT提示左肺实变,查血小板减少,给予止血、输血、抗感染等对症支持治疗(具体不详)后咯血好转。
2014年8月28日患者再次出现咯血,为进一步诊疗,遂转入我院,自发病以来,神志清,精神差,未进食,睡眠欠佳,黑便1次,小便基本正常,近2月体重明显减轻,具体不详。
既往体健。否认外伤史,否认发病前皮肤破损史,但半月前有漂流及泡温泉经历。否认吸毒史,否认吸烟饮酒。
入院检体
体温 37.5 ℃,心率:106次/分,呼吸25次/分,血压 78/35mmHg 神志清,精神差,皮肤巩膜无黄染。浅表淋巴结未触及肿大。头颈部检查未见异常。胸廓对称,呼吸急促,右肺叩诊清音,左肺叩诊实音,双肺呼吸音粗,可闻及广泛的湿啰音,无胸膜擦音。腹部及神经系统无阳性体征,双下肢无水肿。
入院后相关检查:
白细胞数 9.9×10^9/L;红细胞4.36×10^12/L;血红蛋白130.0g/L;血小板总数41×10^9/L;中性粒细胞%93.2%;
肝肾功示:谷丙转氨酶1268U/L;谷草转氨酶992U/L;总蛋白34.7g/L;白蛋白23.1g/L;球蛋白11.6g/L;总胆红素82.6umol/L;直接胆红素75.6umol/L;间接胆红素7.0umol/L;
心肌标志物示:超敏肌钙蛋白T0.181ng/ml;肌酸激酶同工酶(质量法)7.53ng/ml;BNP:NTBNP8400pg/ml;
凝血:凝血酶原时间92.20S;国际标准化比值(INR)7.70;凝血酶原时间活动度7.00%;部分凝血酶原时间112.70S;纤维蛋白原0.62g/L;凝血酶时间22.20S;D-二聚体1.757mg/L;纤维蛋白(原)降解产物23.7mg/L;
尿粪常规、结明三项、T-SPOT、G试验、病毒全套、风湿系列、省防疫站查不典型病原菌、血小板抗体、病毒肝全套、自免肝全套、钩端螺旋体、寄生虫全套均呈阴性均呈阴性。
床旁纤维支气管镜检查可见大量血性分泌物,以左侧为主。床旁胸片(图4-1)示:左肺野改变,考虑大量胸腔积液并左肺局部实变可能;右肺炎症考虑。
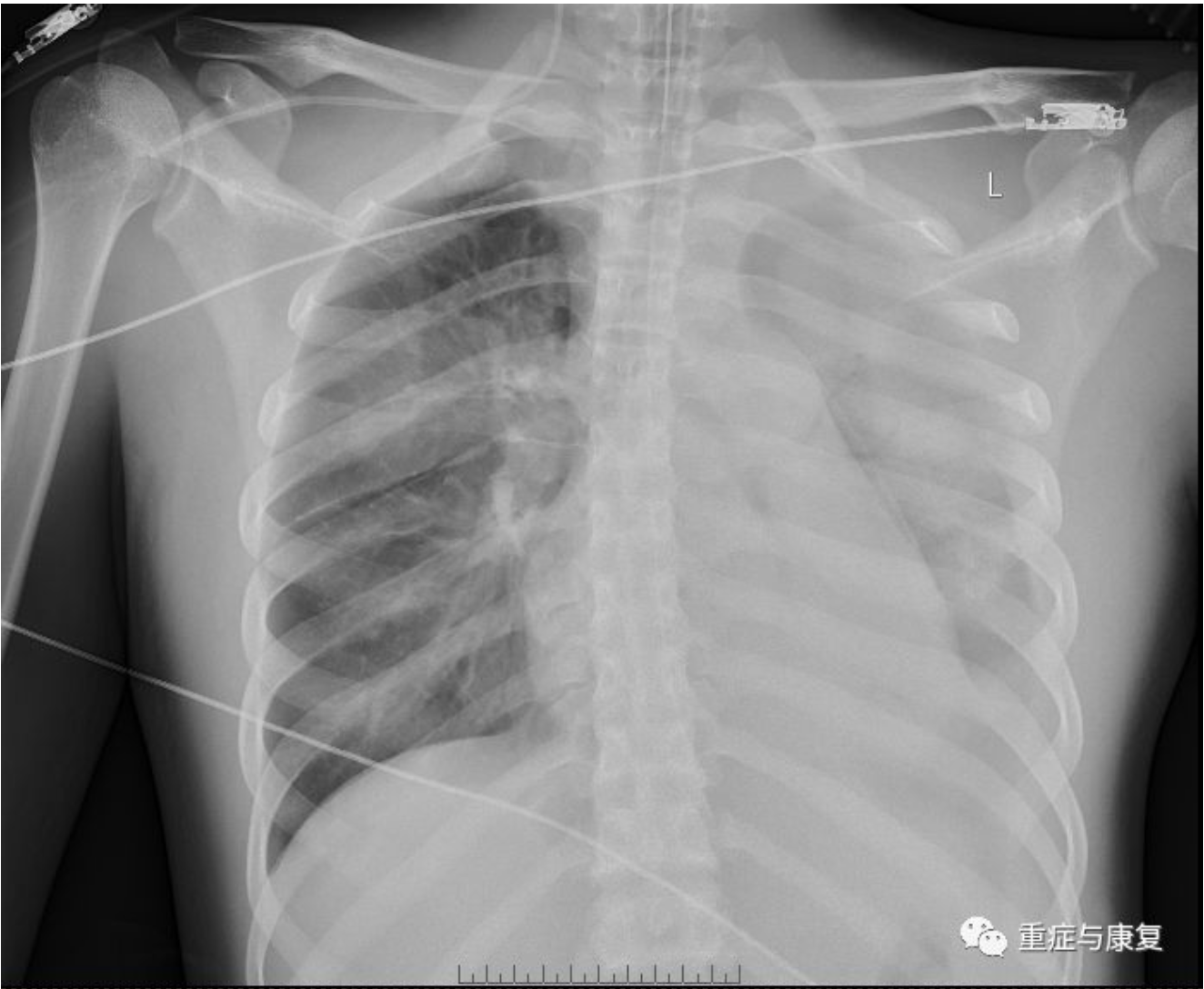
【图4-1】左肺野透亮度减低,见大片状致密影,并见含气支气管影,心影及纵膈左移,同侧膈面及肋膈角消失;右肺纹理增重,并见小片状模糊影,右膈面光整,右肋膈角尚锐利。
入院后(8月28日)给予经口气管插管接呼吸机辅助呼吸,建立静脉通路补液扩容、血管活性药物维持血压,美罗培南1.0g Q8H静滴、莫西沙星0.4g QD静滴、万古霉素1.0g Q12H 静滴联合经验性抗感染;给予甲强龙控制炎症反应;给予邦亭、止血敏、输血小板等止血;给予埃索美拉唑钠针、肠内营养剂混悬液抗应激及维护肠道功能;吸痰管及床旁纤维支气管镜进行起到维护;并给予保肝、降酶、退黄、防治肝性脑病及维持水电解平衡的等相关对症支持治疗。
8月29日停止血管活性药物应用。
8月30日行左侧胸腔穿刺闭式引流,引流液为黄色脓性,胸水送检为渗出性,脓性。
9月8日拔除气管插管,复查胸部CT(图4-2)示:双肺炎症,左肺高密度影,双侧胸膜增厚,左侧液气胸引流术后。调整抗生素为左氧氟沙星针 0.6g QD 静滴、哌拉西林三唑巴坦针 4.5g Q8H 静滴、万古霉素1.0g Q12H 静滴。
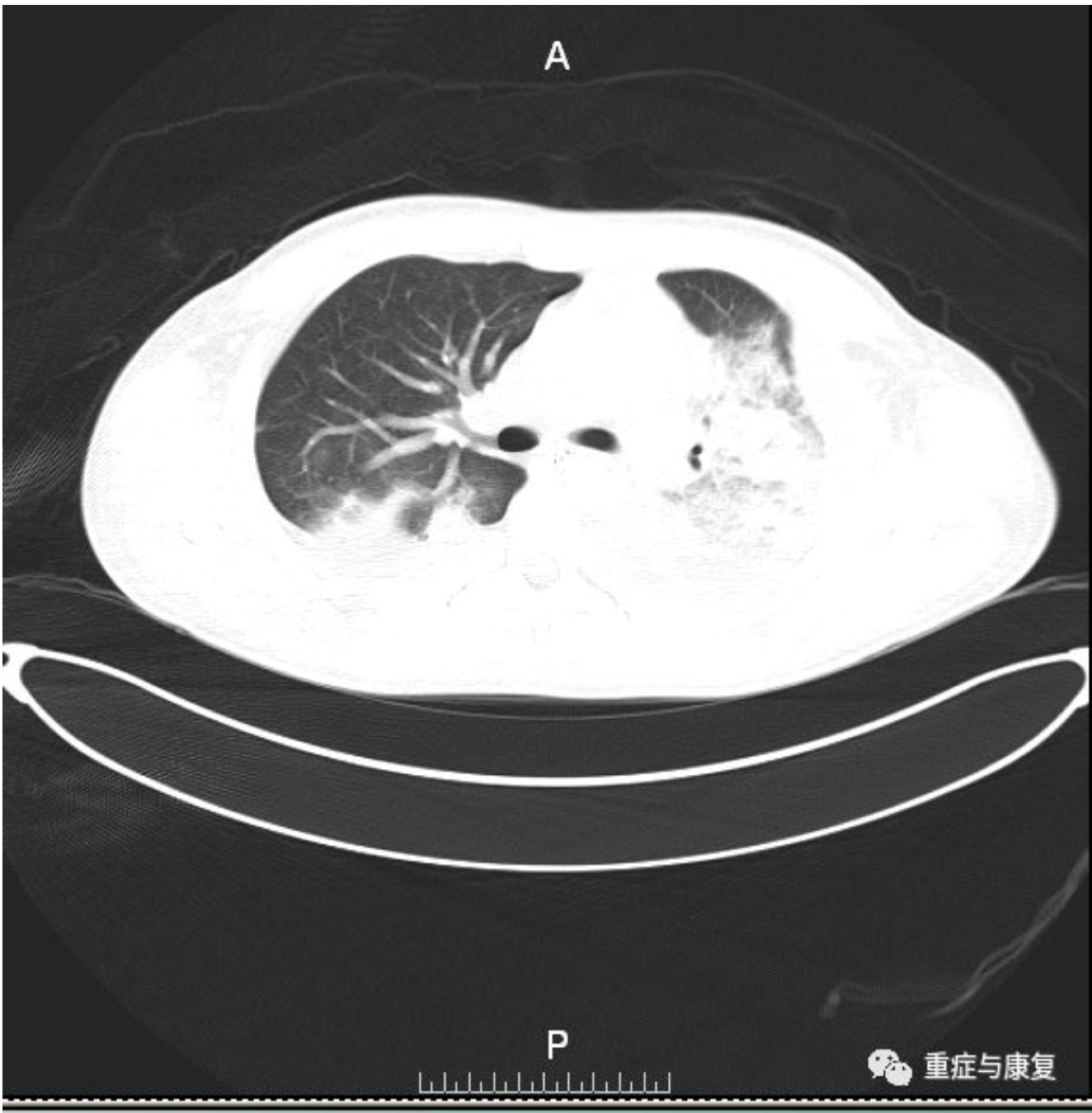
【图4-2】双肺可见液体密度影(左侧为著),双肺局限性膨胀不全,左上肺可见大片高密度影,周围少许渗出影,右肺可见斑片状高密度影。
9月10日转入亚监护病房。后患者出现反复低热,体温波动于37.8℃~38.5℃,9月23日复查胸部CT(图4-3)示:双肺炎症较前好转,左肺高密度影范围明显减小。两侧胸膜增厚,左侧液气胸引流术后,积液较前变化不大,存在包裹性积液。
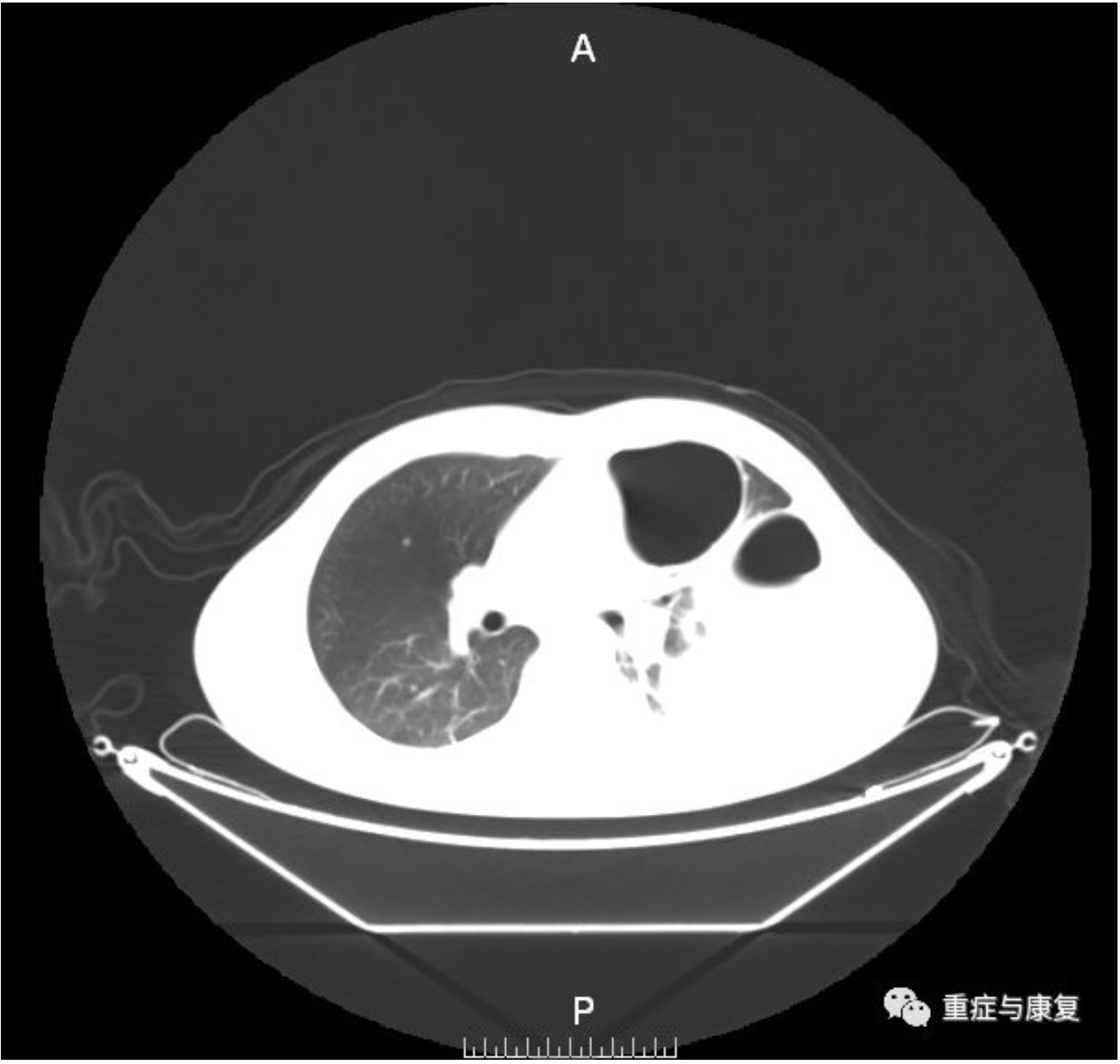
【图4-3】左侧胸腔积液积气,斑片状高密度影,右肺可见多发结节影。
9月24日拔除左侧胸腔引流管,换着用粗管重新左侧胸腔置管,引流粗黄白色脓性分泌物,胸腔引流每日注入尿激酶10万U促进脓液充分排出,胸水培养为铜绿假单胞菌(敏感菌)。并调整抗生素为万古霉素 Q8H、头孢哌酮舒巴坦 3g Q8H。胸水充分引流后,体温、痰的性状和量、白细胞和炎症指标基本趋于正常,调整抗生素为替考拉宁0.4QD、依替米星0.3QD、哌拉西林他唑巴坦2.5g Q8H,10月2号复查胸部CT(图4-4)示:双肺炎症较前明显好转,左侧液气胸较前明显好转。拔除左侧胸腔引流管,10月5日出院。
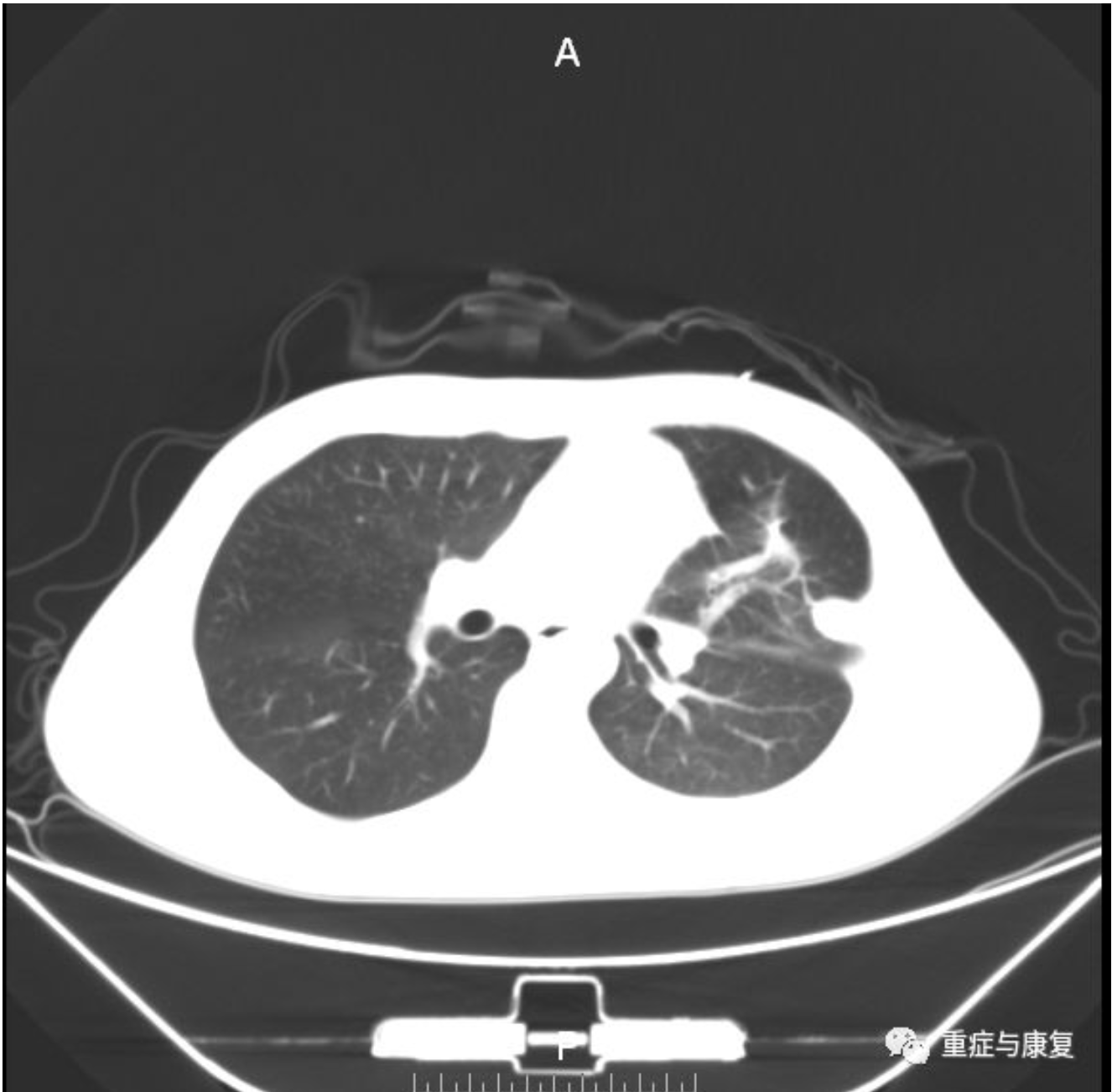
【图4-4】左肺可见斑片影,边缘模糊,左侧胸腔积液积气较前明显好转,左肺结节影变化不大。
讨论:给予抗生素治疗时如何把握「恰当」二字?
CAP的临床表现多样,病情的严重程度不同,低估病情会导致治疗的延误,严重时危及生命,高估时又会造成医疗资源的延误,所以对CAP患者的病情严重程度的评估尤为重要 [3]。
结合美国感染疾病学会/美国胸科学会(TS/IDSA)2007年指南共识 [4],患者需要有创机械通气且感染性休克需要血管收缩剂治疗,患者呼吸频率>30次/分;氧合指数(PaO2/FiO2) ≤250;多肺叶浸润;意识障碍/定向障碍;符合SCAP诊断;结合CURB-65由欧洲人,患者评分3分,属于高死亡率组患者。
结合患者病情,给予正确的病情严重程度的评估对下一步的治疗及患者的预后尤为重要。我们利用评分系统亦或是相关指南共识的目的不外乎是为了尽快、准确的识别预后不良的SCAP患者以便早期收住ICU进行强化治疗。但目前没有一个评分系统抑或相关指南共识可以完全指导于临床,它们只是临床医生工作中的客观工具,而不可完全取代临床医生的判断。
早期给予准确的病情评估固然很重要,及时给予恰当的抗生素治疗也是治疗SCAP过程中的重中之重 [5]。而「恰当」二字的把握尤以令人琢磨。大多数SCAP的研究中,40%~70%的患者是没有病原学证据的 [6],而此时经验性治疗及根据当地流行致病菌进行治疗。许多国家制定了SCAP的诊治指南,不同的指南对患者分层的标准及治疗药物不同,但是总的原则是不变的,即:覆盖解释患者病变特征和当地流行致病菌和抗生素耐药性的最可能的所有致病菌 [7]。
该患者早期血培养及多次痰培养、细菌涂片、真菌涂片均呈阴性,给予经验性美罗培南1.0g Q8H静滴、莫西沙星0.4g QD静滴、万古霉素1.0g Q12H 静滴联合经验性抗感染治疗,患者病情逐渐稳定,无发热,复查胸部CT,拔出经口气管插管,调整抗生素为左氧氟沙星针 0.6g QD 静滴、哌拉西林三唑巴坦针 4.5g Q8H 静滴、万古霉素1.0g Q12H,后患者出现反复低热,复查胸部CT,给予胸腔闭式引流,胸水及痰培养示:铜绿假单胞菌(敏感菌),调整抗生素为万古霉素 Q8H、头孢哌酮舒巴坦 3g Q8H,患者体温基本趋于稳定后,调整抗生素为替考拉宁0.4QD、依替米星0.3QD、哌拉西林他唑巴坦2.5g Q8H。早期给予患者广覆盖、重锤猛击控制病情进展,后期结合患者相关病原学检查及时调整药物,以给予患者恰当且不过分的抗生素治疗。
SCAP患者炎症反应的控制也尤为重要 [8]。
许多研究证据指出感染后的炎症应答,尽管对宿主的应激及预防是必需的,但过度的炎症反应也可破坏组织,导致病情进一步加重。此例患者为青年男性,不存在免疫低下及缺陷的情况,给予乌司他丁、血必净抗炎同时,早期给予短时间内给予甲强龙40mg,静滴,控制炎症反应 [9]。相关研究也表明,糖皮质激素有降低经验性抗生素治疗失败率和SCAP患者病死率的可能 [8]。
尽管抗生素及相关支持治疗手段在不断的进步,但是SCAP得早期评估识别及经验性治疗仍是重中之重,通过对此病例的总结及分享以反思诊疗过程中的不足,也对以后诊治类似病例也提供了更多的经验。
参考文献
[1] Correa, R.A., et al., Brazilian guidelines for community-acquired pneumonia in immunocompetent adults - 2009. J Bras Pneumol, 2009. 35(6): 574-601.
[2] Marik, P.E., et al., Recommendations for the diagnosis and management of corticosteroid insufficiency in critically ill adult patients: Consensus statements from an international task force by the American College of Critical Care Medicine. Critical Care Medicine, 2008. 36(6): 1937-1949.
[3] Marik, P.E., et al., Recommendations for the diagnosis and management of corticosteroid insufficiency in critically ill adult patients: Consensus statements from an international task force by the American College of Critical Care Medicine. Critical Care Medicine, 2008. 36(6): 1937-1949.
[4] Mandell LA,Wunderink RG,Anzueto A,et a1.Infectious diseases society of America/American thoracic society consensus guidelines on the management of community acquired pneumonia in adults[J].Clin Infect Dis,2007,44 (Suppl 2):S27一S72.
[5] Xiao, K., et al., Analysis of the severity and prognosis assessment of aged patients with community-acquired pneumonia: a retrospective study. J Thorac Dis, 2013. 5(5): 626-33.
[6] Holter, J.C., et al., Etiology of community-acquired pneumonia and diagnostic yields of microbiological methods: a 3-year prospective study in Norway. BMC Infectious Diseases, 2015. 15(1): 64.
[7] Blum, C.A., et al., Adjunct prednisone therapy for patients with community-acquired pneumonia: a multicentre, double-blind, randomised, placebo-controlled trial. The Lancet, 2015. 385(9977): 1511-1518.
[8] Torres, A., et al., Effect of Corticosteroids on Treatment Failure Among Hospitalized Patients With Severe Community-Acquired Pneumonia and High Inflammatory Response. JAMA, 2015. 313(7): 677.
[9] Blum, C.A., et al., Corticosteroid treatment for community-acquired pneumonia--the STEP trial: study protocol for a randomized controlled trial. Trials, 2014. 15: 257
作者:许爱国、李静 - 郑州大学第一附属医院


