
编前语
这位肺栓塞患者在抗凝治疗中血小板持续减少,首先考虑是药物引起的,但规范治疗期间,患者的血小板刚有上升便再次下降,这种反复说明病因另有所在?!哪些情况可能误导了诊断?如何修正思路?在寻找元凶时,我们先要进行哪些临床排除性诊断?为什么说它或许和肺栓塞的发生有千丝万缕的联系?
患者杨某,男, 59岁。
主诉
胸闷、胸痛,气短、咯血 20日。
现病史
患者于2018年6月7日无诱因突然出现胸闷、气短,左侧剧烈胸痛,呈闷痛,呼吸运动可加剧,无放射痛,伴咳嗽,咳黄痰,伴间断咯血,为痰中带血,鲜红色,量少,无发热、盗汗,无心悸、头晕、晕厥等症状。2018年6月8日外院行CTPA提示「左肺下叶肺动脉栓塞,下叶肺梗死,双下叶膨胀不全」,确诊为肺血栓栓塞症,行心脏彩超以及下肢血管彩超未见异常,血常规提示:血小板:74*10^9/L;肝功能正常,予低分子肝素钠q12h桥接华法林(具体不详)抗凝治疗,监测INR维持在1.03-1.23之间(未达标),同时予左氧氟沙星沙星抗感染治疗后症状好转,未复查血常规等即出院返家口服华法林继续治疗。为进一步行肺栓塞查因于6月17日来我院就诊,发病来饮食睡眠可,二便正常,体重无明显变化。
既往史、个人史、家族史
有血糖升高史,未规律诊治。有脑梗塞病史,未规律服药治疗。有腰椎间盘突出病史。有肺结核病史,已正规抗痨治疗, 否认肝炎史、疟疾史,预防接种史不详,2018年5月28日不慎跌倒致右下肢骨折,有制动史,曾行胸部脂肪瘤切除术,否认输血史,吸烟20余年,40余支/日,戒酒6年。父亲患肺癌,母亲患有直肠癌。
查体
无阳性体征。
诊疗经过
患者因抗凝未达标,入院后予华法林+那屈肝素规律桥接抗凝治疗:华法林3mg-4.5mg(2018-06-18至2018-06-27)、那曲肝素钙(2018-06-18至2018-06-22)0.8ml q12h,INR达标后停用低分子肝素。同时完善病因相关检查,未查及实体肿瘤或易栓症方面危险因素。住院期间监测血小板水平逐渐下降、肝功转氨酶轻度升高(对症治疗后降至正常),2018年6月30 日复查血小板:11*10^9/L,伴有新发四肢躯干皮肤新鲜出血点,无鼻血、牙龈出血,查INR1.72,立即停服华法林:

考虑患者血小板减少明显,前期间断应用低分子肝素,不除外肝素诱导血小板减少,予HIT抗体快速筛查。检查结果回报:阳性,同时根据HIT疑诊患者行4T评分,该患者4T评分为6-8分(高度可能)。
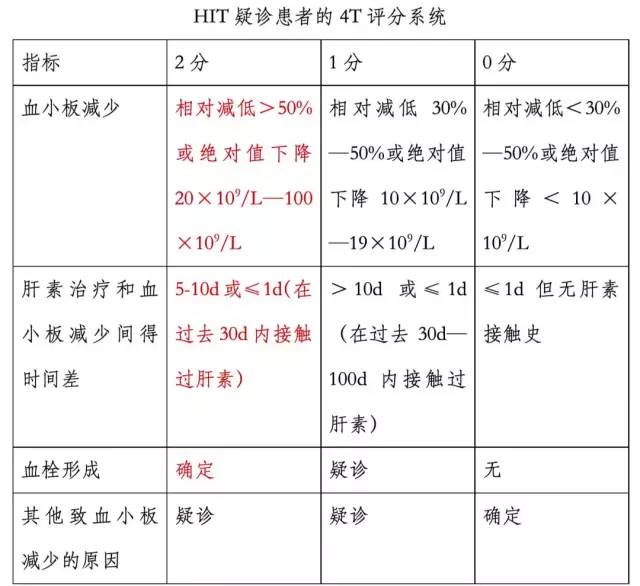
备注:将每组所得的分数相加,其预测HIT发生的可能性如下:6-8分,高度可能;4-5分,中度可能;0-3分,低度可能。
2018-6-18入院后行以下检查
超声心动图:肺动脉主干正常上限(28mm),左肺动脉起始段增宽(18mm),左房正常上限(38mm),左室舒张功能降低(I级)。
双下肢静脉超声:双下肢深静脉血流通畅。
腹部超声:轻度脂肪肝。
血气分析:FiO2 0.21,pO2 79.5mmHg,pCO2 37.0mmHg。
肝肾功:丙氨酸氨基转移酶103IU/L、天冬氨酸氨基转移酶20IU/L、肌酐76.4μmol/L。
易栓症:抗凝血酶III活性、蛋白C活性、蛋白S活性正常。狼疮抗凝物阴性。
ESR 42mm/h。
心梗四项、尿便常规、PCT、术前检查、痰病原学、肿瘤标记物、肺癌组合、甲功五项均未见明显异常。
CTPA(2018年7月4日):

问题:患者血小板减少,此时患者应如何使用抗凝药物?
考虑HIT不能排除,暂给予磺达肝葵钠2.5mg 皮下注射 qn抗凝治疗。7月4日发现腹部皮疹,考虑不能排除过敏,更换为阿加曲班静脉泵入抗凝预防血栓形成。
同时请血液科医师会诊,考虑患者入院时应用抗凝前即曾有血小板偏低,接触肝素后出现血小板减少的具体时间不详,停用低分子肝素抗凝后(6月22日至今),血小板仍重度减低,因此虽然根据4Ts评分,患者HIT抗体快筛阳性,目前不能确诊患者存在HIT的情况。建议输注血小板,维持血小板计数大于20*10^9/L以上,血小板计数小于50*10^9/L时,谨慎抗凝。必要时行骨髓穿刺活检术,完善骨髓相关检查协助明确是否为血液系统疾病。遂于7月4日给予2个单位治疗量血小板静脉滴注,继续阿加曲班静脉泵入抗凝,7月6日复查血小板有上升,但是7月9日开始患者血小板再次下降至20*10^9/L。
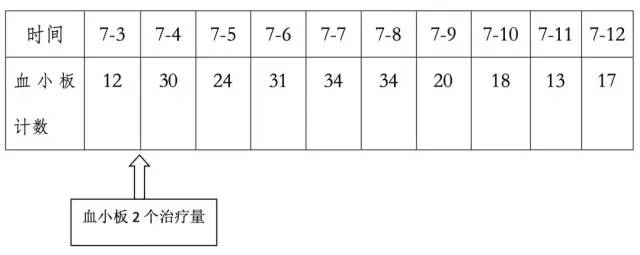
问题:停用华法林2周后患者血小板并没有上升,并且输注血小板1周后,患者血小板再次下降,此时诊断还考虑HIT吗?此时下一步诊疗怎么进行?
再次请血液科会诊,行骨髓穿刺活检鉴别诊断,7月13日回报检查结果,骨髓免疫分型未见明显异常,骨髓细胞学检查考虑为「原发免疫性血小板减少症」。建议给予甲泼尼龙1mg/kg/天顿服,1月后根据血小板变化情况调整剂量,警惕不良反应,同时再次给予2个治疗量血小板经脉输注预防自发性出血。按照会诊意见,7月13日起根据患者体重给予醋酸泼尼松80mg口服治疗,监测血小板明显上升。患者病情明显好转,出院后继续复查,呼吸科以及血液科随诊调整治疗。

出院诊断
1、肺栓塞;2、原发免疫性血小板减少症
病情分析:肺栓塞患者血小板为何持续降低?
此病例中该患者在肺栓塞起病时当地医院查血常规即发现血小板轻度减少(74×10^9/L),给予低分子肝素桥接华法令抗凝治疗后未复查血小板,我院入院时查血常规示血小板106×10^9/L,由于患者INR值未达标,继续给予低分子肝素桥接华法令抗凝治疗,在治疗过程中,血小板逐渐降低,至2018年6月30日降至11×10^9/L。
血小板减少症是临床常见的以凝血功能障碍、出血为特点的一组疾病。血小板减少症不仅是一种出血性疾病,同时也是一种血栓前疾病。肺栓塞患者早期血小板可有下降趋势,其发生机制目前尚未十分明确,这时临床需要抗凝治疗。但非肺栓塞相关血小板减少症患者本身出血发生率高,抗凝或溶栓治疗会在此基础上增加其出血风险。
因此,明确血小板减少的原因十分重要,常见病因有以下几方面
原发性因素包括ITP、MDS 等血液系统疾病,继发性因素包括抗磷脂抗体综合征等自身免疫性疾病、血栓消耗、药物、感染、甲亢等。
该患者为低分子肝素桥接华法令抗凝过程中出现血小板的持续减少,首先应考虑的原因为药物因素,即肝素诱导的血小板减少症(HIT)。该患者HIT抗体筛查回报:阳性,HIT疑诊患者的4T评分为6~8分(高度可能)。因此血小板减少病因初筛过程中,HIT需首先考虑。
肝素是临床治疗最常用的抗凝药,所有接受肝素治疗的患者,不管接触的剂量及途径,都有可能发生肝素诱导的血小板减少症(HIT),若伴有血栓形成,则称为肝素诱导的血小板减少症伴血栓形成综合征(HITTS)。血小板减少一般发生在应用肝素后的第5~14天内,血小板较基础值下降50%或绝对值降至50×10^9/L~80×10^9/L,而停用肝素后血小板计数一般可在1周内恢复正常。其临床表现可为无症状的血小板计数减少或广泛的致死性的血栓栓塞症。
一旦怀疑HIT,则应立即停用肝素,且禁输血小板治疗,必要时予直接凝血酶抑制剂治疗。
为了及时发现或诊断HIT,对于使用肝素治疗的患者(HIT 发生率>1%)应常规行血小板计数监测,如果患者在肝素治疗后出现血小板减少或血栓形成,则应高度疑诊为HIT,可通过4T评分系统进行评价,如结果仍高度怀疑HIT,则应立即停用肝素,进一步行血HIT相关抗体检测。
如血HIT相关抗体为阳性,则可确诊HIT,并考虑预防血栓形成的治疗;但如果抗体为阴性,则可排除HIT的诊断。对4T评分系统仅中度怀疑HIT而血中相关抗体为阳性,则应进一步行血小板激活试验,如为阳性,则可确诊HIT;如为阴性,则可除外HIT的诊断,应寻找其他可能原因。其治疗关键在于临床要高度警惕,早诊断,早治疗。
关于HIT的预防
有研究指出,在血栓栓塞性疾病的预防与治疗中,避免肝素策略可有效减少HIT或HITT的发生率。在实施以低分子肝素替代普通肝素后,发现HIT负担显著减轻,疑似HIT减少42%,HIT阳性(ELISA)患者减少63%。
HIT治疗原则
通过抑制血小板聚集并使用直接凝血酶抑制剂降低血栓形成的风险。临床中度或高度怀疑HIT时应立即停用肝素,否则,高达50%的患者会新出现血栓事件。HIT一旦确诊,应立即予以抗凝血酶治疗。鉴于凝血酶过多生成在HIT发病中扮演重要的角色,只有直接凝血酶抑制剂及类肝素可用于治疗HIT,前者抑制凝血酶的活性,后者抑制凝血酶形成。直接凝血酶抑制剂重组水蛭素(1epirudin)和阿加曲班(argatroban)已被美国FDA批准可用于治疗HIT。
该患者在高度怀疑HIT后,立即停用低分子肝素以及华法令,给予阿加曲班静脉泵入,监测APTT(控制在基础值的1.5~3倍之间)调整剂量,监测出血情况以及血小板计数。可见血小板计数一度轻度上升(最高至34×10^9/L),但持续治疗1周后再次下降至13×10^9/L,此种情况不符合HIT的发病规律。其他血小板减少的原因仍需鉴别,在排除掉自身免疫性疾病、感染、甲亢等继发因素的可能性后,原发性因素需首先考虑,行骨髓穿刺,骨髓细胞学检查符合ITP,骨髓免疫分型未见明显异常。
原发免疫性血小板减少症(primary immune thrombocytopenia,ITP)既往亦称特发性血小板减少性紫癜,是一种获得性自身免疫性出血性疾病。该病主要发病机制是由于患者对自身抗原的免疫失耐受,导致免疫介导的血小板破坏增多和免疫介导的巨核细胞产生血小板不足。
其诊断是临床排除性诊断,诊断要点?
1、至少2次血常规检查示血小板计数减少,血细胞形态无异常。
2、脾脏一般不增大。
3、骨髓检查:巨核细胞数增多或正常、有成熟障碍。
4、须排除其他继发性血小板减少症:如自身免疫性疾病、甲状腺疾病、淋巴系统增殖性疾病、骨髓增生异常(再生障碍性贫血和骨髓增生异常综合征)、恶性血液病、慢性肝病脾功能亢进、常见变异性免疫缺陷病(CVID)以及感染等所致的继发性血小板减少,血小板消耗性减少,药物诱导的血小板减少,同种免疫性血小板减少,妊娠血小板减少,假性血小板减少以及先天性血小板减少等。
综上,该患者原发免疫性血小板减少症(primary immune thrombocytopenia,ITP)诊断明确。
诊断明确后,哪些是治疗不可或缺的重要方面?
阻止血小板过度破坏和促进血小板生成是ITP现代治疗不可或缺的重要方面。
肾上腺糖皮质激素为ITP的一线治疗:①大剂量地塞米松(HD-DXM):40 mg/d×4d,建议口服用药,无效患者可在半个月后重复1个疗程。 ②泼尼松:起始剂量为1.0mg/kg/d(分次或顿服),病情稳定后快速减至最小维持量(<15 mg/d),一项研究发现,与强的松相比,大剂量地塞米松在诱导长期缓解方面更有效。虽然还需要进一步的前瞻性研究来最终证明一种类固醇比另一种更有效,考虑到短期大剂量地塞米松方案比强的松方案更方便,研究推荐大剂量地塞米松替代强的松用于ITP的初始治疗。治疗4周仍无反应,说明治疗无效,应迅速减量至停用。
如疗效不能维持应考虑二线治疗,脾切除术和利妥昔单抗是常用的二线治疗,一项单中心队列研究比较了83名脾切除ITP患者和83名肺脾切除ITP患者,脾切除术192个月的总有效率为52%。考虑到高治愈率和避免长期药物治疗的机会,该研究建议考虑脾切除术作为年轻的激素依赖性ITP患者的首选二线治疗方案。
该患者给予肾上腺糖皮质激素治疗后,血小板迅速上升至正常范围,随访过程中亦未见血小板再次下降,病情稳定,糖皮质激素快速减量至维持剂量。
结合该病例的体会有两方面
一是该患者本身发病前有外伤史制动卧床病史,合并ITP时进一步增加其并发肺栓塞的风险,并发肺栓塞抗凝治疗后又发现血小板减少,诊疗过程中,初步的诊断思路为肺栓塞抗凝治疗后发生肝素诱导的血小板减少症(HIT),到最后修正思路为发现原ITP,并且ITP与肺栓塞的发生或许有着千丝万缕的联系。二是该患者在血小板的诊断过程中,HIT抗体筛查阳性及HIT疑诊患者的4T评分的高度可能均误导了该患者关于血小板减少的诊断,因此在临床工作中,应关注到此两项检验虽然在HIT的诊断中有方便快捷的优势,但是需鉴别假阳性的可能。
参考文献
[1] 申玉静, 杨跃进. 肝素诱导的血小板减少症诊断与治疗[J]. 中华心血管病杂志, 2009,37(4):381-384.
[2] 栾秀姝, 李立环. 肝素诱导的血小板减少症[J]. 中国体外循环杂志, 2003,1(2):119-121, 103.
[3] 中华医学会血液学分会止血与血栓学组. 成人原发免疫性血小板减少症诊断与治疗中国专家共识(2016年版)[J]. 中华血液学杂志,2016,37(2):89-93.
[4] McGowan K E, Makari J, Diamantouros A, etal. Reducing the hospital burden of heparin-induced thrombocytopenia: impact ofan avoid-heparin program[J]. Blood, 2016,127(16):1954-1959.
[5] Nagalla S, Sarode R. Recentadvances in understanding and management of acquired thrombocytopenia[J]. F1000Res,2018,7:68.


