
编前语
本文两例肺炎患者均给予过广谱抗生素抗感染治疗不见疗效,最终一例康复出院、一例死亡,同样是「无反应肺炎」,转归为何截然不同?有无基础病和继发感染固然是重要原因,但这种疾病还不止如此……
它是成人重症肺炎中并不少见的杀手,春末就是高发时节之一,但很少受呼吸科关注,因此及时诊断也成为患者康复的重要砝码……靠哪些检查能早期发现、改善预后?临床上出现何种典型症状应警惕它的存在?
案例1:老人反复咳嗽咳痰近30年,屡受呼吸相关基础病困扰,多种抗细菌、抗真菌药物治疗无效……
患者董某,77岁,因「反复咳嗽、咳痰27年,活动后气短15年,加重伴呼吸困难1月余」入院。
患者反复咳嗽、咳痰27年,15年前行肺功能、胸部CT明确诊断:慢性阻塞性肺疾病、支气管扩张症,长期规律吸入沙美特罗替卡松250/50ug Bid+氨溴索60mg Bid+氨茶碱0.2g Bid治疗,但呼吸困难呈进行性加重……
2017-6-21因受凉后咳嗽、咳痰增多,呼吸困难加重,伴右侧胸痛,呼吸时胸痛明显,无发热、痰中带血、盗汗、放射痛、纳差,院外治疗(具体不详)4天无效且症状加重于2017-6-25入中日友好医院。
查血气分析(未吸氧):PH 7.33,PaO2 60mmHg,PaCO2 64mmHg,BE 5.5mmol/L; 血常规:WBC 12.04×10^9/L,N 77%,; PCT 0.3ng/mL,心梗四项:BNP 1128pg/ml,胸部CT(图1)双肺下叶支气管扩张,右肺上叶及左肺下叶斑片状渗出性病变。
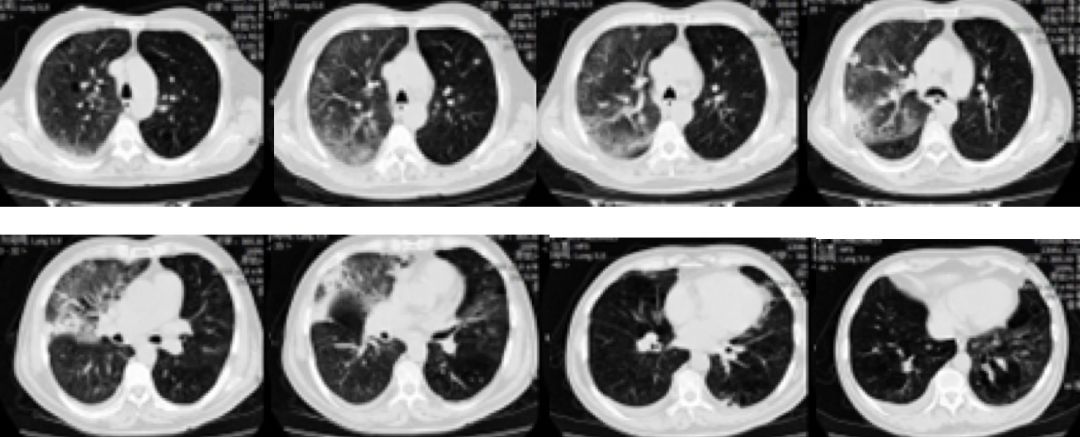
图1
给予哌拉西林他唑巴坦抗感染治疗无缓解遂予无创呼吸机辅助通气治疗(IPAP10cmH2O)13天,2017-7-8患者出现呼吸困难明显,不能平卧,将无创呼吸机压力参数调高至IPAP12cmH2O,血气分析示PaCO2 60~70mmHg,期间给予甲强龙40mg静滴3天,抗生素予莫西沙星+哌拉西林他唑巴坦静滴8天后更换为头孢吡肟+阿奇霉素,因病情加重考虑不除外金黄色葡萄球菌感染,将阿奇霉素更换为利奈唑胺,痰培养中见热带假丝酵母菌,考虑合并真菌感染,加用氟康唑口服。
2017-7-11,复查胸部CT(图2)右肺上叶渗出实变影较前明显加重。
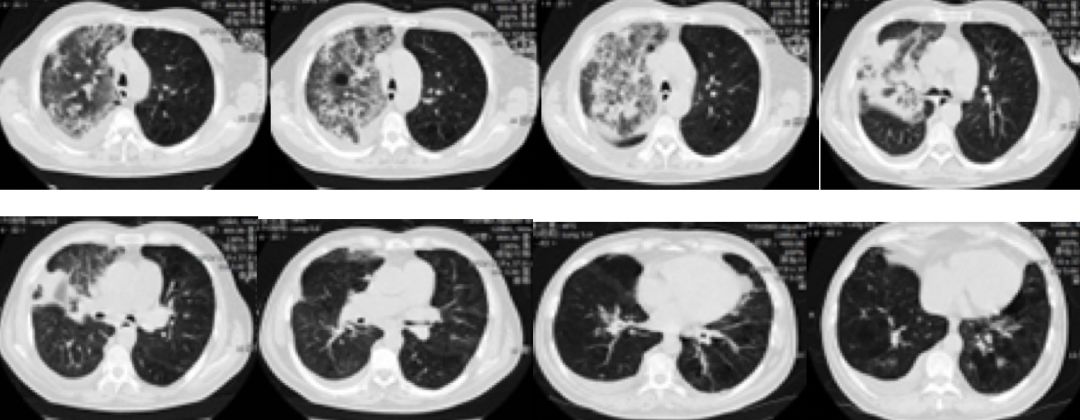
图2
考虑真菌感染,将氟康唑更改为伏立康唑静滴,停利奈唑胺,头孢吡肟降阶梯为头孢他啶,因合并慢性肺源性心脏病心功能失代偿,间断小剂量托拉塞米利尿。
2017-7-23,因呼吸困难加重伴有明显呼吸衰竭,血氧饱和度不能维持,遂予气管插管呼吸机通气治疗,治疗调整为头孢哌酮舒巴坦+伏立康唑+多索茶碱+氨溴索治疗,同时依诺肝素预防血栓,复查心脏B超未见明显异常,2017-7-25复查胸部CT(图3)。
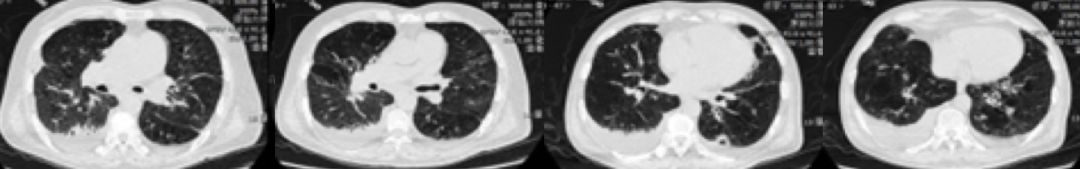
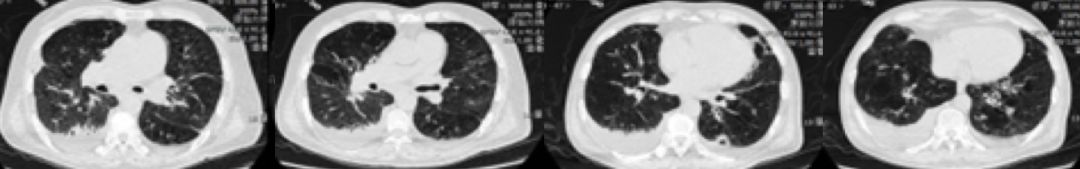
图3
右肺及左肺下叶感染灶,较2017-7-12进展,双侧胸腔积液增多,支气管炎,肺气肿,肺大泡,双肺下叶支气管扩张,双下肺膨胀不全,支气管镜下吸痰并肺泡灌洗,BALF细菌培养未见致病菌,真菌培养仍为少量热带假丝酵母菌,伏立康唑耐药,BALF病毒、结核、不典型病原体均阴性,抗真菌后无效停伏立康唑,B超探查右侧胸腔见2.5CM液性暗区,因量少未抽液。
2017-7-31,超声引导下肺组织穿刺活检示感染后机化性肺炎,活检肺组织病原学阴性药敏对替加环素、米诺环素敏感,但白细胞、PCT、体温等无明显变化,结合胸部CT影像,机化性肺炎成立。
2017-8-6,给予甲泼尼龙40mg每日静滴,胸腔置管引出黄色浑浊胸水,送检胸水常规、生化、ADA+LDH、肿瘤标记物、细胞分类计数、细菌涂片+培养、真菌涂片+培养、浓缩找结核杆菌等,胸水常规:外观黄色浑浊,比重1.02,细胞总数9600mm,单核15%,多核85%,胸水生化:总蛋白定量17g/L,糖10.2mmol/L,LDH 77 IU/L,氯103mmol/L,ADA 3U/L,考虑肺炎旁胸腔积液。
患者痰液增多,咳痰困难,插管时间长,行气管切开,痰培养为鲍曼不动杆菌,根据培养药敏给予替加环素+亚胺培南抗感染治疗,气管镜反复吸痰并送病原学检查。
气管镜下:粘膜轻度充血水肿,可见少量黄色粘稠分泌物,予吸出,气管隆突光滑锐利,左、右肺各叶段支气管开口狭窄,粘膜光滑,轻度充血水肿,可见少量黄色粘稠痰,未见溃疡、糜烂,未见新生物,予充分吸痰并留取标本送检。
患者多种抗细菌、抗真菌药物治疗无效,不能排除病毒感染可能,气管镜吸痰送病原学检查(鼻病毒核酸检测阳性)、气管切开呼吸机辅助治疗后患者病情进行性加重,气管切开1周后,患者因重症肺炎并感染性休克导致多脏器功能衰竭抢救无效死亡。
案例2:中年男性近期因咳嗽、发热辗转数院,期间逐渐出现呼吸困难……
患者司某,男性,50岁,河北人,2018年4月26日入中日医院呼吸科。
主诉
咳嗽、发热1月,呼吸困难10天。
现病史
1月前无明显诱因出现咳嗽,初为阵发性干咳,咳嗽轻微,无咳痰、咽痛、发热、皮疹,2018-3-24就诊德州市某医院,查肿瘤标记物阴性,血常规:WBC:11.13×10^9/L,N:69.4%,ESR 77mm/h,胸部CT:右侧肺炎,考虑肺部感染,予氨溴索化痰,利奈唑胺、多西环素治疗3日(2018-3-27)后症状无好转并伴发热,体温波动在38℃~39℃,上午及下午发热明显,抗生素更改为头孢他啶抗感染,物理降温体温可降至正常。
2018-4-10,复查胸部CT提示双肺多发高密度灶,病变范围较前增大,下叶新发灶,右肺上叶尖段致密影。
2018-4-16,就诊于河北某三甲医院查血气分析(未吸氧)PH 7.46,PaO2 65.9mmHg,PaCO2 34.13mmHg,血常规:WBC:9.6×10^9/L,N:77.3%,ESR86mm/h,生化全项:超敏C反应蛋白250.2mg/L,血铁蛋白>600ng/ml,免疫球蛋白+补体风湿四项:C4 0.42g/L,CRP 267mg/L,Anti-CCP阳性,抗核抗体谱阴性,结核分枝杆菌抗体+呼吸道病原体抗体均阴性,G试验、GM试验均阴性。
气管镜检查
左右主支气管级各叶、段支气管开口通畅,未见新生物,粘膜稍充血,可见少量白色稀薄分泌物,以右肺为著。气管镜BALF细胞学分类:巨噬细胞45%,淋巴细胞8%,中性粒细胞45%,嗜酸性细胞2%,肥大细胞0%,右肺刷片细胞学报告:见多量支气管上皮细胞,中性细胞。
两次血培养均阴性,查痰培养、痰涂片均阴性,予哌拉西林他唑巴坦+乳酸左氧氟沙星抗感染,磷酸奥司他韦抗病毒治疗。
患者逐渐出现呼吸困难,仍有发热,体温波动在38℃左右,再次行胸部增强CT(图4):双肺多发炎症,右肺为著,此间予哌拉西林他唑巴坦、比阿培南、乳酸左氧氟沙星、莫西沙星、头孢哌酮舒巴坦、去甲万古霉素等抗感染无效,患者呼吸困难逐渐加重,需要鼻导管吸氧5L/分吸氧维持血氧饱和度,故转入中日友好医院。
既往史、个人史无特殊无吸烟、饮酒史,无疫情、疫水接触史,无有毒、有害物体接触史,家族史父亲肝癌已故,母亲肺癌已故。
入院查体
T 38.5℃,P 90次/分,R 35次/分,Bp 130/90mmHg。神志清,皮肤无皮疹、结节、红斑,淋巴结无肿大,口腔粘膜正常,口唇无紫绀,双肺叩清音,听诊双肺呼吸音减低,双肺未闻及干湿性啰音,心率90次/分,律齐,未闻及杂音,腹软,无压痛,反跳痛,四肢关节正常,双下肢无水肿。
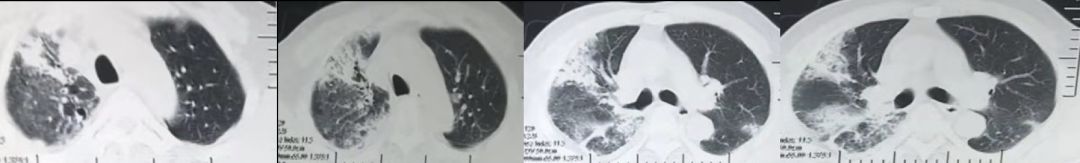
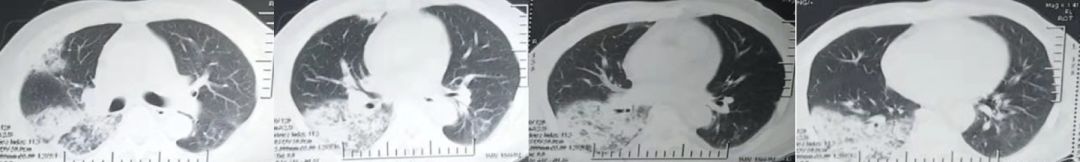
图4
入院诊断
肺部感染
入院后查血气分析(吸氧5/分):PO2 68mmHg;PCT:0.84ng/ml,ESR:75mm/h,血常规:WBC:9.87×10^9/L,N 7.65×10^9/L,L 0.84×10^9/L,N:77.3%,血管炎抗体谱+抗核抗体谱+类风湿关节炎抗体谱示:AKA阳性,APF阳性,CCP 2364U/ml;生化全项:ALT 106 IU/L ,AST 74 IU/L,白蛋白定量29g/L,胆碱酯酶2657U/L,总钙1.93mmol/L,乳酸3.4 mmol/L,肿瘤标记物、肺癌组合Ⅰ、肺癌组合Ⅱ均阴性,心梗四项正常。肌炎抗体谱均阴性。
予头孢哌酮舒巴坦抗感染,还原型谷胱甘肽保肝,患者出现双手指关节疼痛伴晨僵,考虑类风湿性关节炎,给予免疫球蛋白、甲泼尼龙治疗。
4月27日支气管镜:镜下见各叶段气管支气管粘膜光滑,官腔通畅,未见肿物及阻塞。根据影像学提示于右肺上叶外基底段行支气管肺泡灌洗,回收白色浑浊液体。
气管镜刷片细菌涂片:G+球菌成链偶见,G-杆菌偶见。气管镜刷片抗酸杆菌、真菌涂片均阴性,血结核分枝杆菌感染γ-干扰素释放试验阴性,BALF病原学均阴性(抗酸杆菌涂片、呼吸道合胞病毒核酸检测、新甲型流感病毒核酸检测、人感染禽流感病毒H7N9核酸检测、肺炎支原体核酸检测、普通真菌涂片、结核分枝杆菌鉴定及耐药点检测、细菌培养)。
肺穿刺组织普通真菌涂片、结核分枝杆菌鉴定、普通细菌涂片均阴性。
中日医院BALF检查:鼻病毒核酸检测阳性,右肺穿刺活检病理:肺泡间隔增宽,间质散在中性粒细胞及个别嗜酸性粒细胞浸润,局灶可见纤维母细胞性息肉样物形成,考虑感染伴机化性肺炎,未见肿瘤性病变。
出院诊断
1、机化性肺炎,2、肺部感染(鼻病毒)3、类风湿关节炎,4、肝功能异常,加用口服甲泼尼龙 12mg qd治疗,一月后复查胸部CT(图5)示病灶明显吸收好转。
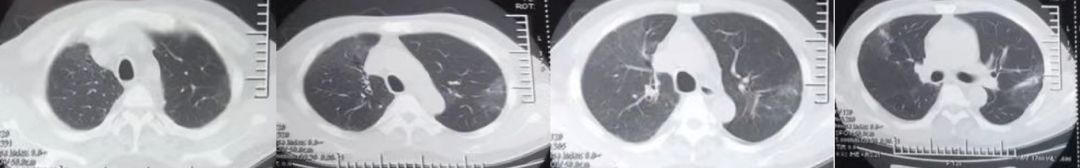

图5
无反应肺炎在临床上很常见,2016年,CAP指南明确指出初始治疗失败需要积极进行病原检测及鉴别诊断,这两位患者就是如此。
「鼻病毒感染」将进入高发期,有哪些经验认识?
病毒感染占社区获得性肺炎的29~55%,其中鼻病毒可以占比4.9~30.6%,且可以导致重症肺炎;鼻病毒是小RNA病毒,无包膜,属于小核糖核酸病毒科家族,鼻病毒包括A、B、C三种,有二十面体衣壳,包括4个衣壳蛋白(VP1-VP4),其中VP1-VP3暴露于衣壳表面,并代表人体应答的主要目标。
鼻病毒感染人体主要部位是气道上皮,鼻病毒与流感病毒、呼吸道合胞病毒一起被认为是儿童呼吸道感染的主要致病病毒。
鼻病毒与其他呼吸道病毒相比,可导致大约三分之二的普通感冒及其他疾病。鼻病毒在成年人多引起伴有免疫力低下或慢性阻塞性肺疾病患者的下呼吸道感染。鼻病毒逐渐成为哮喘恶化和呼吸困难等慢性疾病的主要病因。
这种病毒有明显的季节分布,一般怎样传播?如何抑制传播?
人鼻病毒流行病学特征
全世界范围内均有感染,全年均可发病,但其感染有明显的季节分布,每年9月份是发病高峰期,第二个高峰期在春末,不同的病毒流行季节不同,C群主要在秋季流行,A群在春季流行。鼻病毒传播主要通过直接接触或污染物间接接触传播,多为自体接种,少部分通过吸入悬浮颗粒物传播。鼻病毒在鼻分泌物内存活5~7天,鼻咽部可延长至2~3周。采用组织灌注杀病毒成分到鼻腔,消毒剂表面杀毒或碘酒的手表面消毒均可抑制鼻病毒的传播。
住院病死率高达20%,人鼻病毒感染的临床症状有哪些?如何在感染早期检测到?
典型症状包括流大量的鼻水、鼻腔堵塞、打喷嚏、头痛、轻度喉咙痛、咳嗽、有或无发烧。C群更多的导致在院内获得性感染,伴随发烧、喘息、下呼吸道疾病。
鼻病毒检测RT - PCR和核酸序列特异性扩增的检测方法较为敏感,感染早期可以检测到。据文献报道,鼻病毒肺炎60%合并基础疾病,15%合并慢性肺部疾病,发热、咳嗽、呼吸困难是最常见的症状,其次是咽痛、头痛、关节痛等感冒症状;HRV多合并其他感染,如肺炎链球菌肺炎、克雷伯杆菌肺炎,支原体肺炎,病毒上可以合并腺病毒感染。影像学不是很特异,大多是弥漫的渗出改变,可伴有肺叶实变,偶有胸腔积液。
鼻病毒肺炎可以出现呼吸衰竭,而一旦出现呼吸衰竭大多需要机械通气,住院病死率高达20%,若合并细菌感染,可以出现更多的脓毒性休克,延长住ICU时间和平均住院日。目前鼻病毒尚无特效药,药物研究方向主要集中在病毒的吸附、脱壳、核酸复制及蛋白合成等几个过程,目前仍在研究中,相信随着研究的深入,终将能够开发出可大范围应用于临床抗人鼻病毒的预防及治疗的药物。因存在多种血清型,目前尚无良好的鼻病毒疫苗。
鼻病毒研究逐渐受到重视
通过GoPubMed检索工具对发表鼻病毒研究文献的作者进行统计分析发现:鼻病毒发文量总体呈现上升趋势,说明鼻病毒研究日益受到科研工作者的重视。发文量主要集中在欧美地区,我国鼻病毒研究与欧美差距较大,需加强鼻病毒相关领域的研究,积极参与鼻病毒研究国际合作。进一步提高我国在应对鼻病毒的防控与治疗方面的水平与实力。
评析:两例患者结局不同,主要受哪些因素影响?临床上何时应警惕?
两例肺炎患者均给予广谱抗生素抗感染治疗效果差,发病1月时间内出现机化性肺炎,病原学检测鼻病毒核酸检测均阳性,诊断鼻病毒肺炎明确。
案例1患者因存在慢性肺部疾病及结构性肺病,发病后继发院内感染和多器官功能衰竭而死亡;
案例2患者既往无慢性肺部疾病,病理诊断及时,经激素治疗后病情恢复理想。
鼻病毒感染在我国呼吸科重视程度不高,故出现渗出性肺炎,经验性治疗无效时,需要考虑鼻病毒肺炎,因无特效抗病毒药物,故感染后恢复与患者基础疾病、免疫状态和有无继发感染关系较大。
参考文献
[1] Wang K , Xi W , Yang D , et al. Rhinovirus is associated with severe adult community-acquired pneumonia in China[J]. J Thorac Dis, 2017, 9(11):4502-4511.
[2] Choi S H , Hong S B , Ko G B , et al. Viral infection in patients with severe pneumonia requiring intensive care unit admission[J]. American Journal of Respiratory & Critical Care Medicine, 2012, 186(4):325-32.
[3] 印体平(综述), 揭志军(审校). 鼻病毒在慢性阻塞性肺疾病急性加重中的作用[J]. 医学综述, 2016(24).
[4] 何涛君, 陆学东. 人鼻病毒感染的研究进展[J]. 国际病毒学杂志, 2015, 22(3):215-216.
作者介绍

王兴萍
学士,贵州六盘水六枝特区人民医院内二科副主任医师,黔医计划中日友好医院呼吸与危重症专修医师,参与六盘水市市级科研1项,参与六枝特区县级科研1项,发表文章5篇,致力于呼吸感染、慢性阻塞性肺疾病、哮喘等肺疾病的研究。

李丽娟
博士,中日医院呼吸与危重症医学科二部主治医师,CHINA-CHEST PCCM专科医师;重点研究方向为下呼吸道病原学诊断技术和免疫低下患者肺部感染。长期致力于急性呼吸道感染及新发突发呼吸道传染病关键科学问题的研究。


