临床上我们经常会遇到一类特殊人群,他们属于免疫抑制宿主,比如AIDS(CD4+T细胞<200/ul)、肿瘤或肿瘤接受放化疗、器官移植、长期使用免疫抑制剂或糖皮质激素、糖尿病血糖控制不佳等人群,该类人群容易患免疫抑制宿主性肺炎,其共同特点是:起病急,进展快、病情重、容易出现呼吸衰竭、死亡率高;个别群体由于家庭经济因素、健康意识缺乏、所处地区医疗水平落后等因素,对诊治的判断及疾病转归存在很大的差异,近半年来,我科遇到的免疫抑制宿主性肺炎病例不少见,在免疫抑制宿主性肺炎中,肺孢子菌肺炎占一席之地,其影像学具有特征性改变,希望通过学习分享,总结经验,提高诊治水平。
病例1
63岁,男性患者,因咳嗽3月余,气促10余天,加重伴发热2天入院;查体:T37.0℃,P108次/分,R45次/分,BP102/73mmHg,SPO2 78%(吸氧5L下);体型消瘦,营养不良,神志清楚,呼吸急促,言语断续,口唇、肢端轻度发绀,口腔粘膜散在白斑,双肺呼吸音清,双肺闻及中等量湿罗音。心率108次/分,律齐,双下肢无水肿。
入院诊断
重症肺炎?呼吸衰竭?
入院后查:血常规:白细胞 7.54*10^9/L、血红蛋白:127g/L、血小板:211*10^9/L、中性粒细胞比率 84.8%、淋巴细胞比例 11%。血气分析:pH 7.50,氧分压54mmHg;二氧化碳分压 30.0mmHg;降钙素原 4.34ng/ml。心功能7项:a-羟丁酸脱氢酶 554U/L↑,超敏C反应蛋白 97.3mg/l↑,乳酸脱氢酶 1207U/L↑,肌酸激酶同工酶 22U/L,肌酸激酶 169U/L,HIV初筛阳性;痰培养阴性,巨细胞病毒二项:巨细胞病毒抗体IgG 1985.408AU/mL↑,巨细胞病毒抗体IgM 0.3.5AU/mL。真菌(1,3)-β-D葡聚糖:252.3pg/ml↑(0-69.9pg/ml);
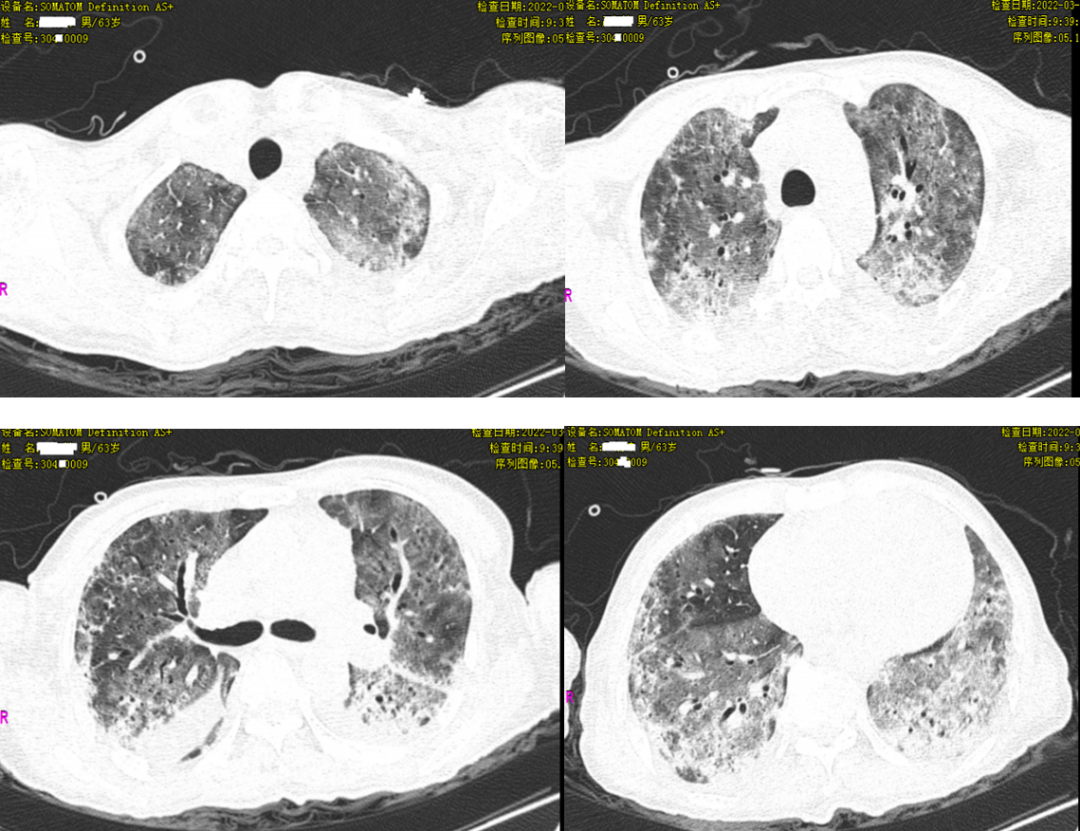
胸部CT如下:双肺广泛磨玻璃改变,呈肺水肿及间质性改变,部分实变阴影,可见小囊腔形成,双侧少量胸腔积液。
诊治过程
患者HIV初筛阳性、血常规提示淋巴细胞比例明显下降,属于免疫抑制宿主,入院后查LDH明显升高,真菌(1,3)-β-D葡聚糖明显升高,双肺呈广泛磨玻璃改变,血气分析提示I型呼吸衰竭;根据患者临床症状及辅助检查、影像学特点,临床诊断为肺孢子菌肺炎,予完善支气管镜行肺泡灌洗,但患者因气促不配合;予复方磺胺甲恶唑片+亚胺培南联合抗感染、甲泼尼龙抗炎,予HFNC氧疗,转感染科继续治疗,经治疗后患者病情仍有加重,家属不同意行气管插管及呼吸机辅助通气,最终死于呼吸衰竭。
病例2
37岁女性;因反复咳嗽、气喘3月余,加重5天入院;查体:T37℃,P94次/分,R25次/分,BP 98/66mmHg;SPO2 88%(吸空气下);神志清楚,对答切题,言语断续,半坐卧位,呼吸急促,口唇无发绀,双肺叩诊清音,双肺呼吸音粗,双肺闻及少许湿啰音。心率94次/分,律齐,各瓣膜听诊区未闻及病理性杂音。双下肢无水肿。
入院诊断
1、双肺感染;2、I型呼吸衰竭。
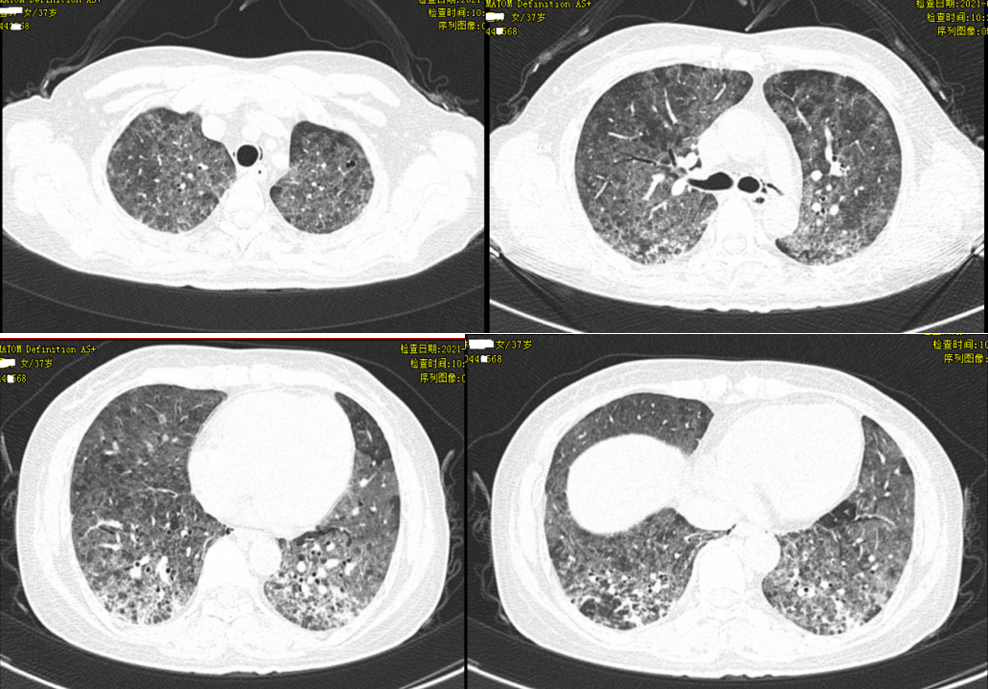
辅助检查:血常规五分类:白细胞 10.66*10^9/L↑,血红蛋白 121.00g/L,红细胞 4.41*10^12/L,血小板 351.00*10^9/L↑,中性粒细胞数 9.36*10^9/L↑,淋巴细胞数 0.39*10^9/L↓,淋巴细胞比率 3.70%↓,中性粒细胞比率 87.70%↑; 血气分析:pH 7.54↑,氧分压 47mmHg↓、二氧化碳分压 24.6mmHg↓,肝功能常规:白蛋白 30.1g/L↓,γ-谷氨酰转肽酶 113U/L↑,谷草转氨酶 202U/L↑,谷丙转氨酶 200U/L↑,心功能7项:a-羟丁酸脱氢酶 320U/L↑,超敏C反应蛋白 24.9mg/l↑,肌红蛋白(免浊) 33.9ng/mL,肌酸激酶 30U/L↓,乳酸脱氢酶 434U/L↑;结核杆菌复合群核酸 阴性(-),八项呼吸道感染病原体IGM抗体测定:甲型流感病毒 阴性(-),呼吸道合胞病毒 阴性(-),副流感病毒1、2和3型 阴性(-),乙型流感病毒 阴性(-),肺炎衣原体 阴性(-),嗜肺军团菌血清1型 阴性(-),Q热立克次体 阴性(-),肺炎支原体 阴性(-);降钙素原 1.51ng/ml↑,HIV初筛阳性;胸部CT:1、两肺弥漫性感染,并间质性肺炎可能性大,伴肺水肿待排;双侧胸膜局部稍增厚。
诊治过程
根据患者病史及辅助检查,诊断为免疫抑制剂宿主性肺炎、HIV初筛阳性、I型呼吸衰竭;患者为AIDS、LDH指标升高,存在呼吸衰竭,支持肺孢子菌肺炎,予HFNC呼吸支持治疗,给予头孢哌酮他唑巴坦2.0q12h、复方磺胺甲噁唑等抗感染、甲泼尼龙抗炎治疗;症状较前好转,后因家属要求,转上级医院继续治疗。
病例3
76岁,男性患者,因咳嗽伴气促10余天入院;半年前因四肢骨关节疼痛长期在诊所予地塞米松静脉滴注抗炎治疗。
入院时查体:T36.5℃,P128次/分,R28次/分,BP151/87mmHg,SPO2 88%(吸氧3L下);呈向心性肥胖,神志清楚,言语清晰,轻度贫血貌,四肢皮肤散在瘀斑,口唇轻度发绀,呼吸促,双肺呼吸音减弱,双肺闻及少量湿啰音。心率128次/分,律齐,双下肢无水肿。
入院诊断
1、双肺感染;2、呼吸衰竭?3、双膝关节炎。
辅助检查:血常规五分类:白细胞 7.83*10^9/L,红细胞 3.08*10^12/L↓,血小板 159.00*10^9/L,血红蛋白 100.00g/L↓,淋巴细胞数 0.80*10^9/L,淋巴细胞比率 10.20%↓,中性粒细胞比率 82.30%↑;血气分析:pH 7.39,氧分压 50mmHg↓、二氧化碳分压 27.8mmHg↓;N-末端脑钠肽 853.738 pg/ml↑,心功能7项:超敏C反应蛋白 97.9mg/l↑,缺血修饰白蛋白 88.33U/mL↑,肌红蛋白(免浊) 135.0ng/mL↑,a-羟丁酸脱氢酶 321U/L↑,乳酸脱氢酶 319U/L↑,肌酸激酶 39U/L↓,肾功能:肌酐 124μmol/L↑,尿酸 434μmol/L↑,尿素 9.2mmol/L,肝功能常规:白蛋白 25.2g/L↓,总蛋白 53.6g/L↓,八项呼吸道感染病原体IGM抗体测定 :甲型流感病毒 阴性(-),呼吸道合胞病毒 阴性(-),副流感病毒1、2和3型 阴性(-),乙型流感病毒 阴性(-),肺炎衣原体 阴性(-),嗜肺军团菌血清1型 阴性(-),Q热立克次体 阴性(-),肺炎支原体 阴性(-),抗核抗体10项阴性。降钙素原 0.01ng/ml,HIV初筛阴性;真菌(1,3)-β-D葡聚糖:222.1pg/ml(0-69.9pg/ml)。巨细胞病毒两项:巨细胞病毒抗体IgG 1792.408AU/mL↑,巨细胞病毒抗体IgM 0.406AU/mL:一般细菌涂片:革兰染色阴性球菌 未见、革兰染色阳性杆菌 未见、白细胞 >25个/LP;痰培养:杂菌伴少量肠杆菌;
影像学改变如下:下图为2022-06-25胸部CT。
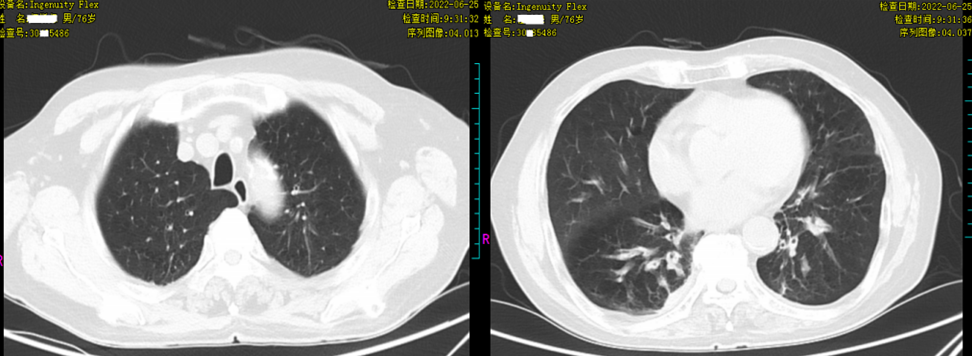
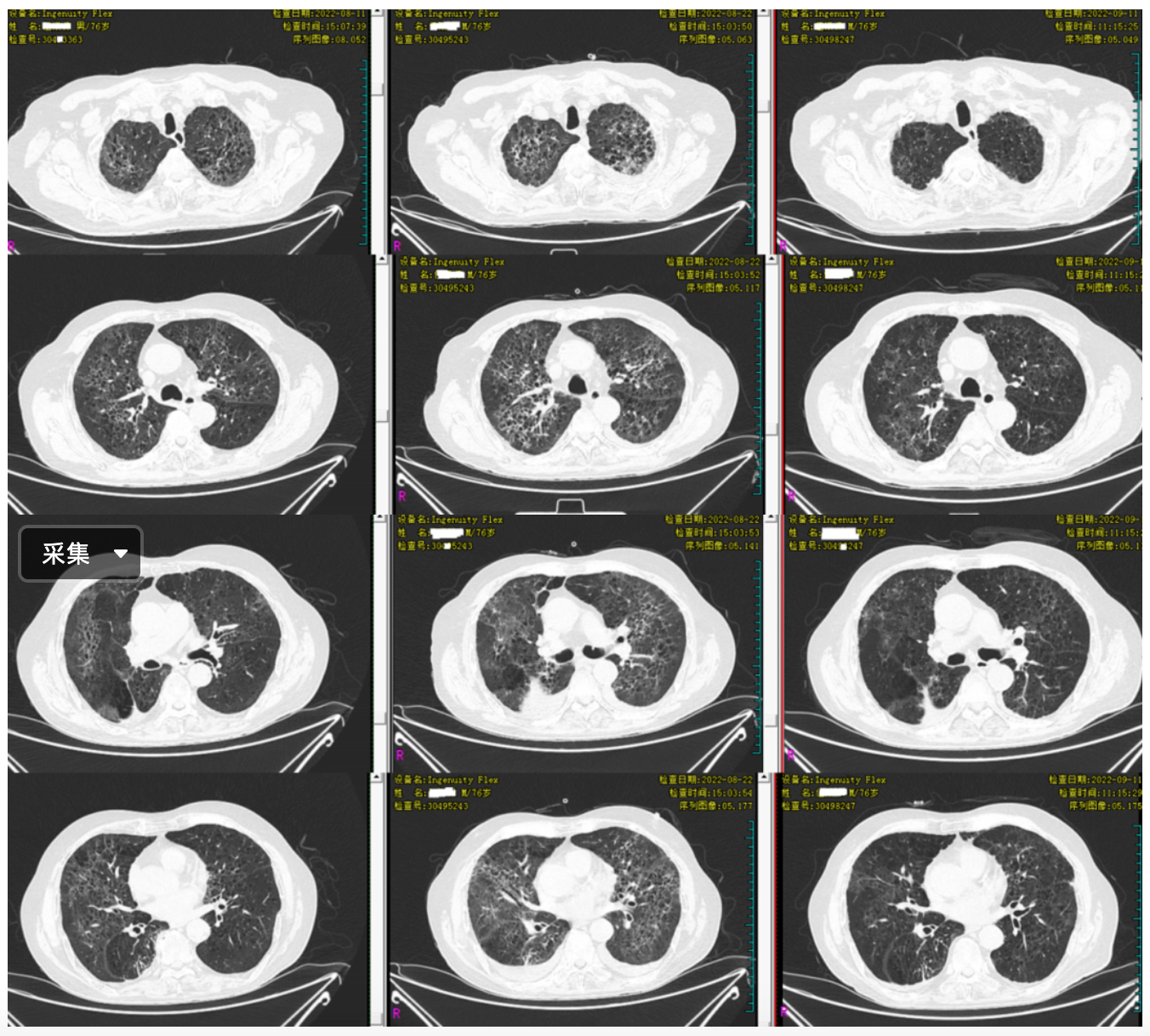
以下为本次入院后及治疗期间的胸部CT;CT双肺呈网格样改变,小叶间隔增厚,见铺路石征,呈间质性肺炎改变,部分实变阴影,伴双侧少量胸腔积液。经治疗后网格影、肺间质性改变及实变影均吸收好转,胸腔积液吸收。
(左2022-8-11、中2022-8-22、右2022-9-11胸部CT对比)
诊治过程
患者为老年男性,因关节肿痛长期在诊所使用地塞米松滴注,入院后查血常规提示淋巴细胞明显降低,属于免疫抑制宿主,以干咳、气促、呼吸困难伴低氧血症为主要症状,入院查血常规提示淋巴细胞比例明显下降,LDH升高、真菌(1,3)-β-D葡聚糖明显升高,胸部CT呈磨玻璃样及网格状改变,临床考虑免疫抑制宿主性肺炎,肺孢子菌肺炎,建议行支气管镜肺泡灌洗及mNGS检查进一步明确病因,但家属考虑经济原因拒绝;经验性抗肺孢子菌、抗细菌感染治疗,予复方磺胺甲噁唑0.96 tid+哌拉西林舒巴坦3.0 q12h抗感染,予甲泼尼龙抗炎及减少肺部炎症渗出(30mg bid*5d、20mg bid*5天、20mg qd*10天)治疗,经治疗后患者气促症状明显缓解,用药1周后复查血气分析提示:pH 7.43,氧分压 96mmHg,动态复查胸部CT见肺部间质性改变减轻,磨玻璃阴影及网格影明显减少,病情好转出院。
病例4
57岁 男性患者,因咳嗽伴发热、气促3天入院,有膜性肾病史1年余,服用泼尼松片20mg qd治疗;当时入肾内科,诊断为:1、双肺感染;2、肾病综合征;因发热、气促转入我科;查体:T36.7℃,P115次/分,R20次/分,BP146/100mmHg,SPO2 88%(吸氧4L下),神志清楚,满月脸,咽充血,双肺呼吸音粗,双肺未闻及明干湿性啰音,心率115次/分,律齐,各瓣膜听诊区未闻及病理性杂音,腹软,无压痛及反跳痛,双下肢无水肿。
入院诊断
1、双肺感染;2、I型呼吸衰竭;3、肾病综合征。
辅助检查:血常规:血小板 165.00*10^9/L,血红蛋白 142.00g/L,白细胞 12.17*10^9/L↑,红细胞 6.26*10^12/L↑,中性粒细胞比率 93.00%↑,淋巴细胞比率 4.00%↓,降钙素原 0.01ng/ml,血气分析:pH 7.47↑,氧分压 55mmHg↓、二氧化碳分压 28.4mmHg↓,一般细菌涂片检查:孢子 未见,革兰染色阳性球菌 1+,白细胞 >25个/LP,革兰染色阴性杆菌 2+,巨细胞病毒两项:巨细胞病毒抗体IgG 301.557AU/mL↑,巨细胞病毒抗体IgM 0.775AU/mL,超敏C反应蛋白 196.5mg/l↑,痰培养:杂菌生长。血培养阴性。心功7项:乳酸脱氢酶(LDH-L) 433 ↑ U/L,a-羟丁酸脱氢酶(aHBDH) 435 ↑ U/L,肌酸激酶(.CK) 33 ↓ U/L;真菌(1,3)β-D-葡聚糖大于600pg/ml(0-69.9pg/ml),
患者2022-01-18在我院行胸片检查:双肺未见异常。
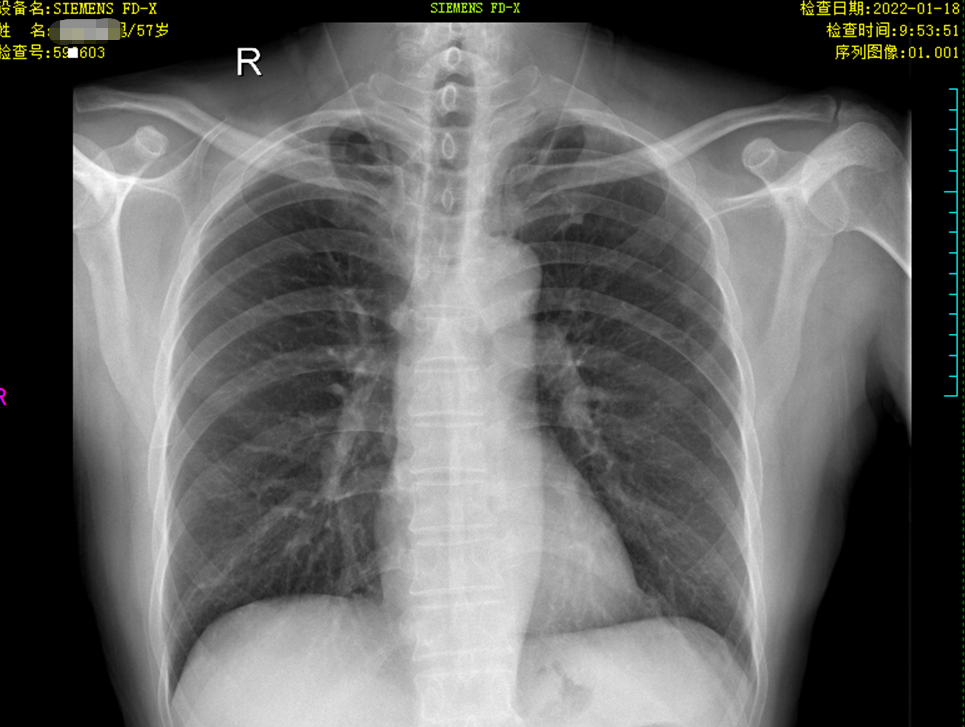
入院后及治疗过程胸部CT对比:2022-07-29胸部CT提示:双肺多发肺大泡;双肺散在多发感染,伴肺水肿可能。(左2022-07-29、中2022-08-2、右2022-08-26)

诊治过程
患者有肾病综合征,一直服用泼尼松治疗,入院时有高热、气促、干咳表现,病情重,进展快,入院后查血常规提示淋巴细胞比例明显下降、LDH升高、血气分析提示I型呼吸衰竭、巨细胞病毒二项:巨细胞病毒抗体IgG升高,但巨细胞病毒抗体IgM正常,真菌(1,3)β-D-葡聚糖 提示大于600pg/ml,胸部CT特点:双肺广泛磨玻璃阴影,部分呈碎石征改变,肺外带较少受累,患者无心衰表现,根据病史及症状、辅助检查考虑为免疫抑制宿主性肺炎、肺孢子菌肺炎?巨细胞病毒抗体IgM正常暂不考虑近期感染,予亚胺培南西司他汀1.0 q8h、复方磺胺甲噁唑1.44 克 tid、甲泼尼龙40mg bid,予HFNC辅助治疗,患者仍发热,考虑药物未能覆盖致病菌,行支气管镜肺泡灌洗检查,行mNGS检查回报:
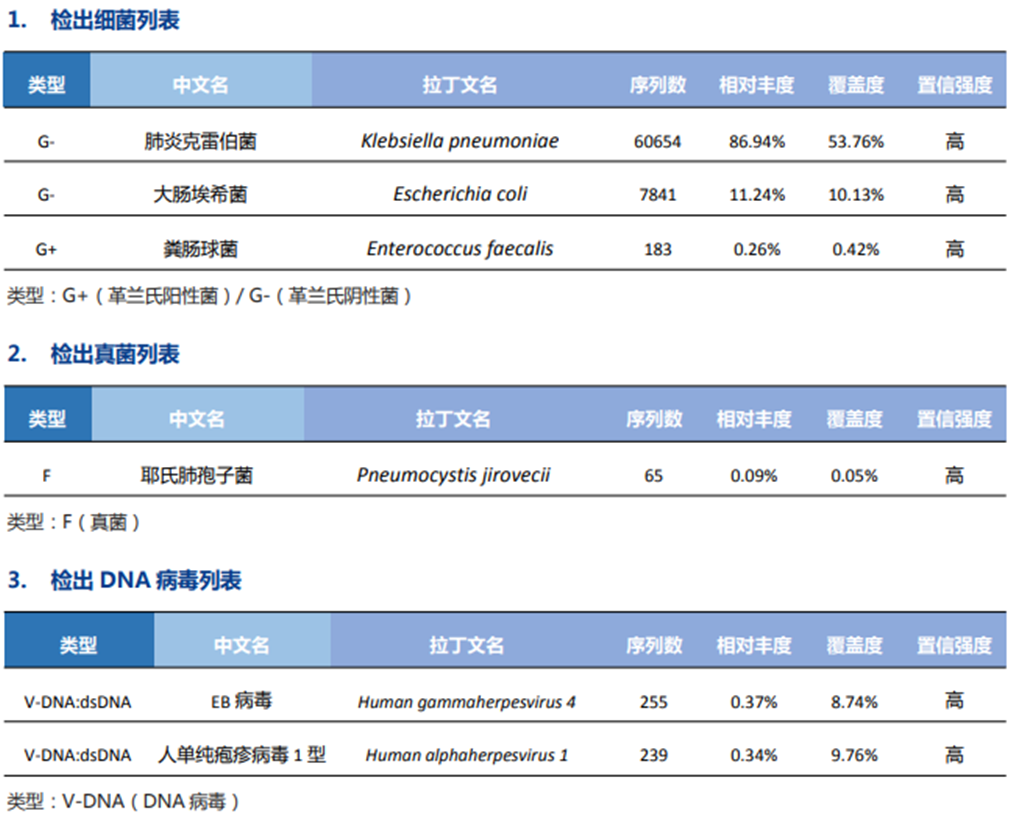
根据mNGS结果加用万古霉素抗球菌治疗,患者发热控制,病情逐渐好转出院。
病例5
71岁男性患者,因发热伴气促4天入院;有风湿性关节炎病史20余年,平素服用双氯芬酸及风湿宁,经常在诊所予地塞米松静脉滴注,目前双膝关节肿胀畸形;有慢性支气管炎病史多年,一直未规律治疗。
查体:T39.3 ℃,P76 次/分,R28次/分,BP115/66mmHg,SPO2 86%(吸空气下);体型呈向心性肥胖,口唇轻度发绀,呼吸促,桶状胸,双肺叩诊过清音,双肺呼吸音减弱,双肺未闻及明显干湿性啰音。心率76次/分,律齐,各瓣膜听诊区未闻及病理性杂音。腹部膨隆,全腹无压痛,双膝关节肿大、变形、压痛,双下肢无水肿。
初步诊断
1、发热查因:肺部感染;2、呼吸衰竭?3、风湿性关节炎。
入院后完善相关检查:血常规五分类:中性粒细胞数 5.48*10^9/L,血小板 302.00*10^9/L↑,血红蛋白 129.00g/L,白细胞 8.25*10^9/L,红细胞 4.65*10^12/L,淋巴细胞比率 20.20%,单核细胞比率 9.10%↑,中性粒细胞比率 66.40%,血气分析:pH 7.48↑,氧分压 58mmHg↓,二氧化碳分压 29.3mmHg↓,甲型、乙型流感病毒抗原 阴性(-),肝功能常规:总蛋白 50.3g/L↓,白蛋白 29.4g/L↓,血清淀粉样蛋白 372.2mg/L↑,心功能7项:乳酸脱氢酶 513U/L↑,缺血修饰白蛋白 89.5U/mL↑,a-羟丁酸脱氢酶 397U/L↑,超敏C反应蛋白 106.7mg/l↑,肌红蛋白(免浊) 61.7ng/mL↑,N-末端脑钠肽 370.916pg/ml↑,降钙素原 0.103ng/ml↑,艾滋病抗体 阴性(-)。真菌(1,3)-β-D葡聚糖<37.5pg/ml(0-69.9pg/ml),烟曲霉特异抗体IgE 0.08IU/ml(<0.35IU/ml),巨细胞病毒抗体IgG 455.155AU/mL↑(0-14),巨细胞病毒抗体IgM 253.022AU/mL↑(0-12),一般细菌涂片检查:孢子 未见、白细胞 >25个/LP、革兰染色阴性杆菌 0-5、上皮细胞 >25个/LP,痰培养:正常菌群生长。2022-9-20胸部CT:双肺多发渗出,考虑炎症并肺水肿可能,双侧胸膜增厚,胸主动脉及冠脉硬化。(左2022-9-20、右2022-9-26)
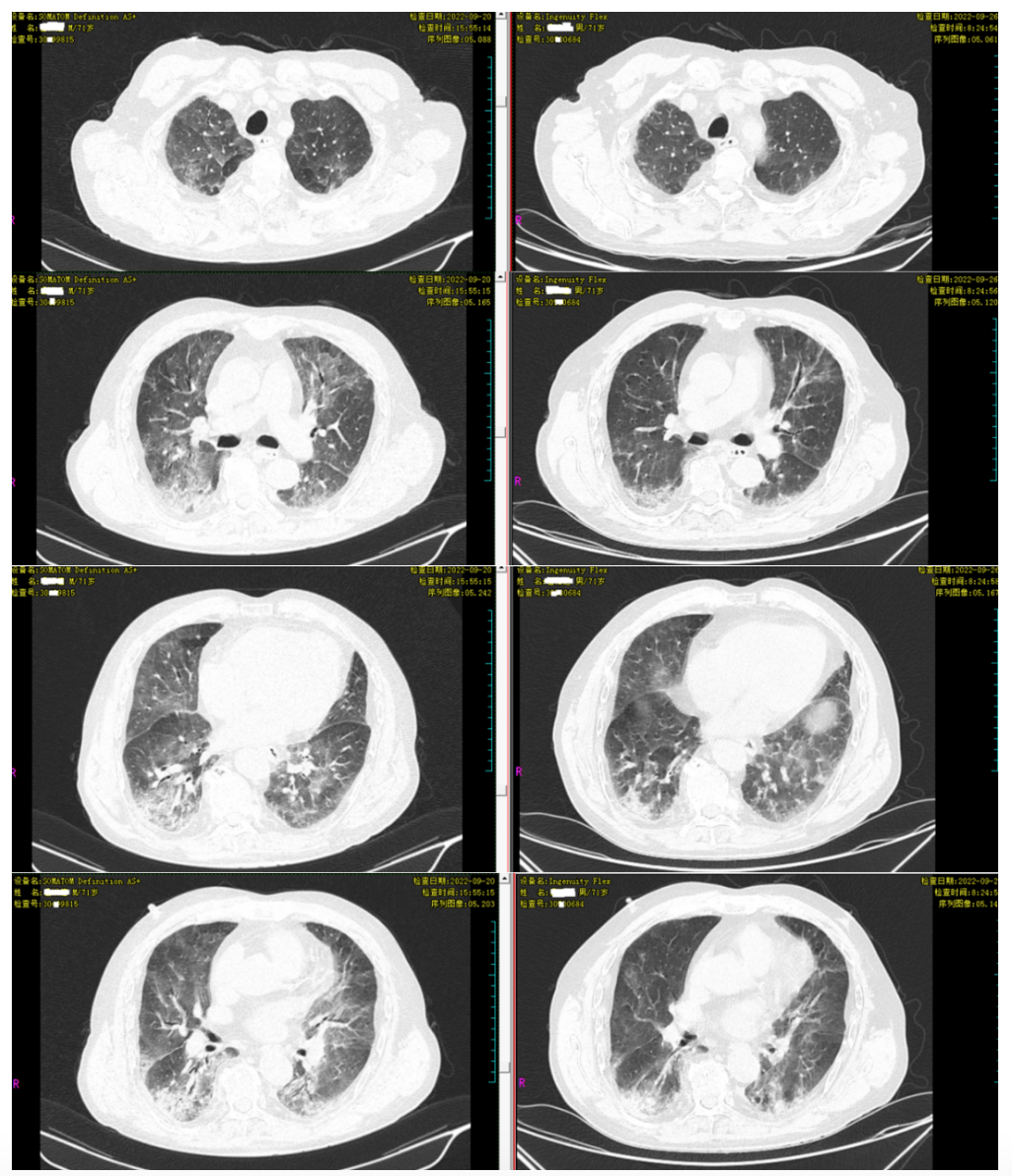
诊治过程
老年男性,急性起病,有风湿性关节炎病史20余年并长期使用地塞米松治疗;以发热伴气促、干咳为主要表现;查体见满月脸,双肺呼吸音清,未闻及明显干湿性啰音;入院查血常规提示白细胞及淋巴细胞、中性粒细胞比例正常,单核细胞比例升高;LDH、PCT、CRP升高,胸部CT见双肺多发渗出改变,磨玻璃及双下肺斑片影,在G试验及巨细胞病毒二项结果未回报时,根据病史及辅助检查出诊诊断为肺耶氏孢子菌肺炎?予复方磺胺甲噁唑1.44 克 tid(9.21-9.24)、哌拉西林舒巴坦3.0q12h抗感染、甲泼尼龙40mg bid抗炎;完善诱导痰mNGS检查。
诱导痰mNGS结果如下:
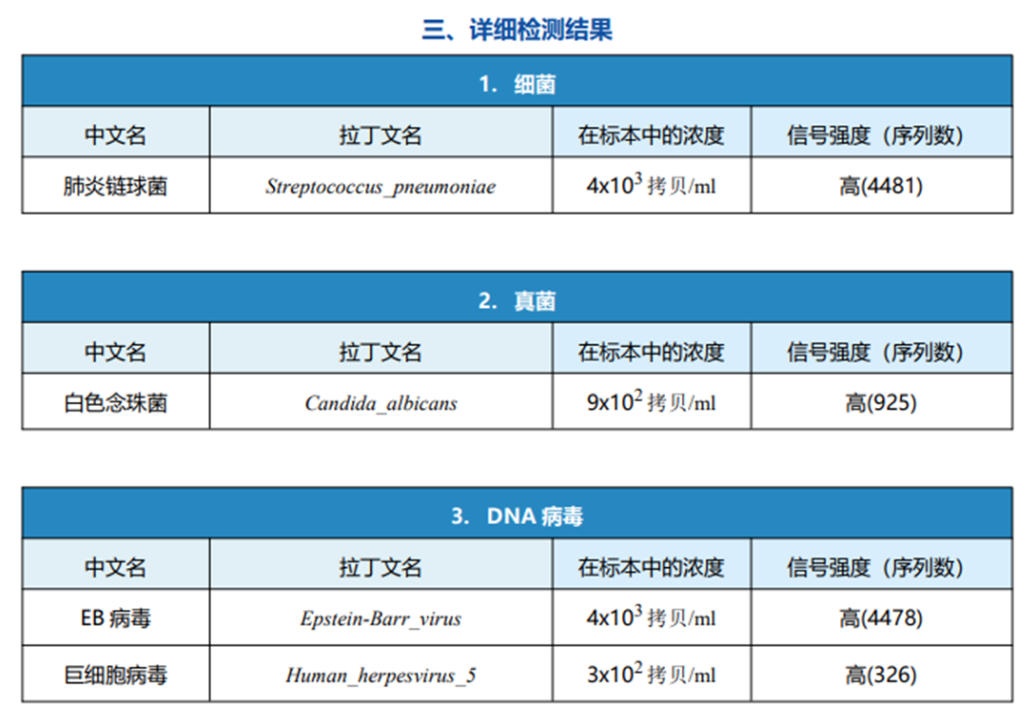
mNGS未见孢子菌、血常规提示淋巴细胞比例无下降、单核细胞比例升高(EB病毒感染可能引起)、真菌(1,3)-β-D葡聚糖无升高,诊断肺孢子菌肺炎依据不足,根据影像学特点及mNGS结果,分析白色念珠菌为口腔或气道定值微生物,该患者需要特别关注病毒性肺炎的可能性,EB病毒及巨细胞病毒在免疫抑制宿主性肺炎比较常见,巨细胞病毒抗体IgM升高,考虑EB病毒及巨细胞病毒均为致病病原体,根据影像学表现,按病毒性肺炎治疗,停用复方磺胺,改更昔洛韦抗病毒联合哌拉西林舒巴坦抗肺炎链球菌治疗,甲泼尼龙40mg静脉滴注qd抗炎,经治疗后患者发热消退,气促症状明显好转,复查胸部CT见肺部磨玻璃渗出病灶吸收,病情好转出院。
病例6
77岁女性;因下肢水肿1月余,胸闷、心悸、气促3天入院;有慢性粒单核细胞白血病病史1年半;查体:T38.2℃,P105次/分,R28次/分,BP148/84mmHg,SPO2 72%(吸氧5L下),神志清楚,贫血貌,精神疲倦,呼吸急促,半坐位,口唇发绀,双肺呼吸音粗,闻及散在湿啰音。心率105次/分,律齐,脾大肋下五横指,无触痛,四肢肌张力正常,肌力约4级,双下肢中度水肿。
入院诊断
1、心功能不全?2、肺部感染?3、慢性粒单核细胞白血病。
辅助检查:血常规五分类:白细胞 31.23*10^9/L↑、红细胞 2.85*10^12/L↓、血小板 92.00*10^9/L↓、血红蛋白 87.00g/L↓、淋巴细胞数 19.54*10^9/L↑、单核细胞数 4.30*10^9/L↑、淋巴细胞比率 62.60%↑、中性粒细胞比率 23.20%↓,NT-proBNP:2229.4pg/ml↑,降钙素原:1.01ng/ml↑,离子生化组合7项:钙 2.79mmol/L↑、磷 0.65mmol/L↓、血清镁 0.58mmol/L↓、总二氧化碳 20.7mmol/L,肝功能常规:白蛋白 28.1g/L↓、γ-谷氨酰转肽酶 82U/L↑、总胆红素 31.5μmol/L↑、直接胆红素 14.9μmol/L↑,心功能7项:超敏C反应蛋白 42.2mg/l↑、肌红蛋白109.1ng/mL↑、肌酸激酶 31U/L↓、乳酸脱氢酶 184U/L,血培养阴性;血气分析:PH:7.422、PO2:57.9mmHg、PCO2:39.2mmHg;真菌(1,3)-β-D葡聚糖108.34pg/ml(0-69.9pg/ml);床边胸片:
2月份的胸部CT及起病后的CT对比:(左2022-02-19、右2022-4-26)双肺多发渗出灶,考虑感染性病变,双侧胸膜增厚,双肺多发类结节病灶,白血病累及肺部?

诊治过程
患者为老年女性,急性起病;有慢性粒单核细胞白血病史,血常规提示中性粒细胞缺乏,胸部CT见双肺弥漫性渗出改变,考虑免疫抑制宿主性肺炎,同时需要考虑白血病肺部浸润,真菌(1,3)-β-D葡聚糖明显升高,不排除肺孢子菌肺炎,患者病情进展快、感染严重且合并呼吸衰竭,家属不同意行气管插管机械通气,予无创呼吸机辅助通气,亚胺培南西司他汀+伏立康唑+万古霉素抗感染,病情仍加重,家属考虑患者年龄大、病情重,最终放弃治疗出院。
经验总结
免疫抑制宿主是一组特殊人群,对病原微生物存在极度易感性,肺是最常见的靶向器官,肺孢子菌肺炎(PCP)在免疫抑制宿主性肺炎中常见。我们可以通过易感因素、临床症状、实验室检查如:LDH、真菌(1,3)-β-D葡聚糖及胸部影像学特点等来判断是否存在肺孢子菌肺炎。
肺孢子菌肺炎常见的临床症状:进行性呼吸困难、低氧血症;发热、干咳、胸痛、气胸、纵膈气肿等,个别患者症状与体征分离(病情重、但无阳性体征)。
检验室检查:外周血淋巴细胞绝对计数低(尤其是CD4+T细胞<200/ul),LDH升高(乳酸脱氢酶升高有助于PCP的诊断,尤其对HIV患者。LDH在病情进展较快时显著升高,有效治疗后下降,可动态反映PCP患者肺部炎症反应及病变的严重程度,与患者氧合指数的下降呈正相关。但LDH无特异性)。真菌(1,3)-β-D葡聚糖明显升高(G试验:是肺孢子菌包囊细胞壁的主要组成部分,血清G试验是诊断PCP的有效方法之一,其特点是阴性预测值较高。在非HIV感染的免疫抑制合并PCP患者中,G试验的阳性率为90%~100%,敏感度和特异度为94.8%和86.3%。有学者认为在HIV病例血清G试验阴性可排除PCP,但对于非HIV患者,其结果应与临床症状和影像学结合综合判断)。
影像学改变:胸部高分辨率CT是首选的影像学检查方法。磨玻璃征是最常见、最早期的影像学征象,以肺门周围及双肺中、下部为主,继而出现间质改变。磨玻璃征可分为弥漫型及斑片状融合型,弥漫型多见于HIV感染者,类似肺水肿改变;斑片状融合型多见于非HIV感染者。铺路石征也是PCP常见的早期征象,是肺间质内细胞增殖导致小叶间隔增厚而形成,该征象表明肺泡和肺间质同时受累,是疾病进展的重要表现。细网格状改变也很常见,主要是间质病变加重或纤维组织增生所致,提示急性炎症吸收不良。肺气囊是PCP较有特征的表现,好发于胸膜近处肺实质内部,是由炎症或纤维化导致肺组织反复重构形成,通常较小且多发。月弓征是指病变早期或进展期在胸膜下正常肺组织形成的新月形或弓形区,代表尚未受累的肺外周组织。81%的HIV感染相关PCP患者的病变呈明显的弥漫性分布。有个别学者分析HIV感染合并PCP患者早中期与晚期的CT征象发现,早中期以月弓征为特异性,而晚期则以气囊或空腔性变、纤维条索状影为典型表现。
治疗
1、卧床休息,呼吸支持治疗,纠正低氧、呼吸衰竭;
2、抗感染:复方磺胺是最有效的药物,疗程一般为3周,重症患者加用卡泊芬净;免疫抑制宿主肺炎多数为混合感染,肠杆菌及球菌也不容忽略,如患者经济条件允许下宜尽早启动支气管镜肺泡灌洗或诱导痰mNGS检查寻找病原学依据,做到早诊断、早治疗,药物足量、疗程足够;
3、糖皮质激素的应用:在确诊或疑似的PCP患者中,动脉血氧分压<70mmHg时应在抗pcp治疗72小时内加用糖皮质激素,方案包括:泼尼松40mg po bid1-5d,40mg po6-10d,20mg po qd直至治疗结束;甲泼尼龙剂量为泼尼松的75%。
4、对于需要长期使用免疫抑制剂和激素的人群,建议定期复查胸部影像学及各项感染性检验,有助于及时发现肺部病变,避免疾病进展迅速,最终导致全身各脏器衰竭。
作者:阳春市人民医院呼吸与危重症医学科 刘永锋
* 文章仅供医疗卫生相关从业者阅读参考


