首先感谢宋元林主任的邀请,我今天报告的题目是我们一起商定的,我讲《美国综合医院的呼吸专科发展与病种》,宋主任讲中国综合医院等相关情况,这两个报告放在一起进行的目的是让大家进行对比,如何更好地推进和互补。
此次报告主要从四个方面展开(可能因病例讲述有穿插之处): 一、医疗系统在社会中的运转:Access(就医)。患者需要就医,而如何才能进入医院,进入医疗系统?这对于一个医院的运行而言非常重要,但对医院发挥稳定社会的作用更为重要。例如,在新冠疫情中ICU床位占用率一直作为疫情是否在掌控之中的重要指标; 二、医院运作方式:如何保持床位效率?一家医院如何能保证随时有病床来为患者服务?可以随时接收病人?因为在美国基本上不会有病房住满的现象,没有患者需要住院而没有床位的情况出现,但它是怎么做到这一点的? 三、费用与就医。这部分主要讲患者有无医疗保险、医疗费用和对他们就医的影响; 四、呼吸与危重症(以及其它)专科的业务。第四部分想着重讲呼吸与危重症专科在医院的业务情况,以美国为例,与中国进行比较。
用1例美国当时的流感病例作为对比,看看在美国,类似情况的患者是如何被救治的……谈医疗系统在社会中的运转:Access(就医)
2018年2月,国内有一篇文章叫《流感下的北京中年》,这篇文章铺天盖地,我想大家至今可能印象依然深刻。在新冠暴发前,「流感」是最近的在全世界形成过大流行的疾病,美国、中国都是重灾区。美国CDC报告,自2017年12月以来,每周流感的检验阳性者超3000例,绝大多数为甲型流感,尤其H3N2。美国的媒体也曾大张旗鼓地抱怨其总统未对流感的严峻情况有任何表态。当时流感病毒肆虐的程度不亚于现在席卷全球的新冠病毒,只能说造成的严重后果存在差异。以国内那篇关于流感的文章为基础,我用1例美国当时的流感病例作为对比,看看在美国,类似情况的患者是如何被救治的。
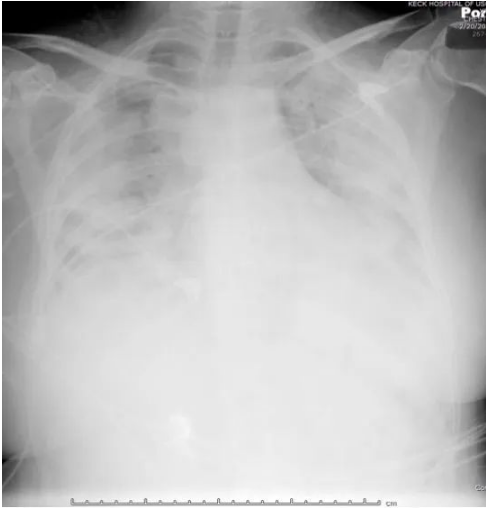
图为当时这位流感患者的肺部影像学
患者为61岁女性,「发热、气短」2天,打电话到诊所求诊。SaO2 86%,家庭医师送其到急诊室,表现为呼吸窘迫,胸片显示「白肺」(上图所示),PaO2 46。急诊室立刻给予气管插管,开始机械通气,并联系转往上级医院。约5小时后,患者已被安置在南加州大学内科ICU里。我想强调的是什么呢?60岁以上患者,感冒症状5天后,因呼吸困难被诊所的家庭医生送往就近医院急诊室。因严重缺氧(血氧饱和度<60%)而立刻气管插管和机械通气。急诊室医生判断患者病情严重,已合并呼吸窘迫综合征(ARDS),这时并没有收入自己医院的ICU,而是立刻转往上级医院(我院)ICU。值得一提的是,转诊过程中的不规范操作,导致患者气管插管的管子几乎已经脱落。患者在我院ICU住院几天后情况有所好转,顺利拔管脱机。但2天后,患者并发细菌性多叶大叶性肺炎,再度呼吸衰竭,严重缺氧且合并脓毒血症伴休克。如果按照脓毒血症抢救最新指南,这时应进行体液复苏(即大量输液)。而此时患者的胸片已变为典型的所谓「大白肺」,患者坚决拒绝再次行气管插管,只同意以无创通气进行呼吸支持。
我院ICU在对患者用抗菌素治疗肺炎的同时,按照「肺水肿」处理原则给予患者控制输液,在升压剂支持血压与器官灌流的条件下,冒险予以利尿,目的是优先维持血氧水平。患者最终病愈出院。该案例中,患者从发病到出院,共计22天,其中10天在ICU。该患者病毒肺炎的特征虽然是双侧弥漫的磨(毛)玻璃状病变,痊愈后残余纤维化却呈局灶性。也就是说,当初所谓的「大白肺」在很大程度上实际上很可能就是输液不当造成的「肺水肿」。
该患者自身条件和发病情况,包括病灶初起时的严重程度,与当时国内《北京流感下的中年》文章里的病例类似。因此,可进行几方面有参考价值的比较:
1、对病情的管理。在美国治疗的这个患者虽然较幸运地痊愈出院,但之所以能够痊愈,并非因为存在任何特效药,或是遇到「医术精湛的高人」,关键在于对患者病情的管理。患者在最早时期就被及时地转往了上级医院,此后便没有发生任何延误或失误;
2、治疗管理方面的协调。患者从私人诊所到社区医院,再到上级医院,全程是在各级医生直接联系协调之下,在短短几小时之内完成的。因当时疫情严重,美国也对某种抗病毒药物实行管控,但只要是合乎条件的患者,基本上都能得到该药。而患者完全没有启动自己个人的社会关系和网络求助,全部由医生与药房直接协调;
3、费用方面。美国的医疗费用帐单计算发生在患者出院(或是其他原因导致病例结束,如死亡)之后。住院医疗费用无上限。ICU床位基本费用为每天1200美元,若患者病情稍有变动需要用到生命支持(如ECMO),将呈几倍上翻。但费用不会影响病例的医疗决定。
再回顾当时美国的流感肺炎,究竟有多可怕?举个例子:我工作的一家公立综合医院,仅ICU从那年入冬以后,就已收治超200个病例(入住ICU者均是呼吸衰竭或循环休克者)。据当年流行病学报告,流感合并肺炎死亡率接近10%。可以推敲,国内那篇铺天盖地文章引起人们「胆战心惊」之处,不见得就是因流感病情本身,而是刚才我所提到的几个方面情况的对比。
此处我还想特别讲讲 ECMO。魔、神,在中文里往往带着一些「难以估量」的意思,因此ECMO又被称为「魔肺」。我所在的医院有20台ECMO设备,但当年200多名患流感的ICU患者却没有1例使用过它。之所以是这种结果,主要因为合理的机械通气就已经足以支持几乎所有患者。在美国,医生会认为ECMO使用的几乎是唯一的明确指征,是等待器官移植,并且是器官分配分数已经达到可以优先获得器官的患者。ECMO的作用是「有明确『彼岸』(器官移植)的『渡桥』」。从患者个人利益看,ECMO巨大的成本与花费(自费)能买到的也并不一定就是可确定的疗效。虽然它可以改善氧合,但风险与代价显然更巨大。从社会资源分配上看,当时流感肺炎使用ECMO出现特效转归的患者。在国内,当时ICU患者停留的时间经常在几十天甚至高达70天以上;在美国,ICU平均预期逗留时间为3-5天。为什么预期逗留时间这么短?主要因为一点,不能为了1例ECMO患者(且不论费用与效果),而出现可能两位数以上的患者在需要ICU床位时得之不到。
回到这一节的核心:医疗系统在社会中的运转–Access(就医)。值得与国内对比的是患者入院的过程,总结如下:
1、医疗系统的自动运转,无需患者自己推动;
2、诸多私营诊所使得就医简化,多点,便利;
3、初级医生,急诊室,与上级医院各级转诊均有畅通管道;
4、医院床位高效率调度;
5、设有急诊室的医院,虽然会核实医保,但费用结算必须发生在患者出院之后。这样允许的一个后果是所有设立急诊室的医院基本都是赔钱的,而缺口的填补来自国家医保。
护理总监(Nursing Supervisor)会在床位紧张时通知各科室医疗负责人协调患者转运……谈医院运作方式:如何保持床位效率?
医院的运作方式是怎样的?是如何保持床位效率的?床位运转是如何做到的?从刚才的病例「缩影」中,似乎可以窥见一二。
在美国,床位的调拨从每天清晨的晨会开始,护理总值班会主持电话晨会,晨会面向全院各个护理站的负责人。比如:现在我院一共有多少床位?现在住院患者一共有多少?这两个数据清楚后,再逐一进行深入了解。比如:患者转运中心有多少个下级医院要求转诊?包括夜间转入与待转诊人数有多少?询问手术室经理当日手术室里手术台数有多少?各病房护理总监要汇总各处的空床数,再计算和需求是否能够匹配?如果不匹配,各处就必须开始动员,想办法腾空床位。
床位运转如何做到?我们主要机制有两条:一是使用监督(Utilization Review);二是护理总监 (Nursing Supervisor)。如何使用监督? 医院会设置专门的办公室,基本上每个病房都有一个人专门负责。今天住院的所有患者是否符合住院标准?这里的本意是指,这个患者会不会被保险公司拒付?因为如果不符合标准,判断保险公司会拒付,那么患者所有的费用负担必须医院自己解决,医院是没有办法让患者解决的。如果查实该名患者不符合住院标准,使用监督员就会找主管医生,说明该患者需要转出病房或者转院,或者转出ICU等等。但并不是说不管这名患者,他不仅会告诉患者现在你该怎么办,他还会组织社工,积极地寻找路径。比如对ICU患者,他会给患者寻找到亚急性的如康复医院、护理院的床位,即便转院,患者也可以到那里继续接受治疗。 护理总监是做什么的呢?相当于总管所有护理任务,在床位紧张时,他会启动紧急状态,通知各病房医疗负责人(医生),协调患者的转运。每天这样的工作必须重复好几次进行,以保证床位中转。
美国患者的入院/转诊过程是怎样的?首先是患者联系自己的初级医生,由医生决定患者到诊所、医院门诊或者转去急诊室。此处诊所指私人诊所,开业医生的主要行医场所,可进行简单的检查,如抽血等。美国90%以上的医生都是以这种形式来行医的,这个场所它随诊过程简单,步骤也简单,有很多私人诊所甚至可以做X光等检查,这也大幅度减轻了大医院的负担,不会出现「感冒发烧得去大医院检查」的现象;医院门诊则主要见于大型教学医院,他们建立了初级医疗网络以保持患者源,因为一般的社区医院没有门诊部。比如原来我们要看肺上的问题,需要找专科医生,都是通过预约排好时间,前后出入不超过15分钟,每个病人需要多长时间也规定很清楚。但现在医院开始为了扩大保证患者来源,大概与国内的医联体差不多,他们也开始建立自己的医疗网络,比如买进小医院,买进私人诊所等,也开始这么做;急诊室,则意味着高自付额,经过护士分诊后,平均等待2-4小时。由急诊室医生决定是否收住,或到ICU,或转往上级医院急诊室。因此,患者都不愿意去急诊,除非真的是特别要命的急病,比如心梗发作、中风,这些患者去了急诊室,是不会有任何等待的,由急诊室全体医生全权决定是住院还是回家,是入住ICU还是转往上级医院,ICU医生不能拒绝,病房的医生也不能拒绝。
医院地理、病房性质、呼吸病房,PCCM服务(业务);PCCM非危重症专属患者;肺病会诊……从我所在的南加大的教学医院讲起
关于科室的设置,从我所在的南加大的教学医院讲起,从它各个楼层的地理设施就能大概地看出总体布局:地下:核磁共振,伽马射线,肺功能检查,机房车间
一楼:Urgent Care Center,行政部门,咖啡厅
二楼:放射科,试验室
三楼:睡眠门诊与检查室,急性康复病房
四楼:手术室,心脏ICU,心外ICU
五楼:普外病房,外科ICU,内科ICU
六楼:内外科病房,降级ICU (Stepdown)
七楼:肝胆ICU,神经ICU,神外/肝胆病房
八楼:「呼吸」病房,呼吸ICU
可能与国内很多家医院的布局相差不大。值得说明的是,比如一楼相当于急诊室,但是它叫Urgent Care Center,它与急诊又稍微有一些不一样;再比如四楼是手术室,我们把心脏外科和心脏内科的ICU都直接设在了手术室的周围;六楼有个降级ICU,Stepdown,是指这个患者还需要一些监测,但并不需要ICU水平。这方面我个人认为国内应该非常认真地考虑一下是否也设立这样的监护病房,这可以缓解ICU的负担;八楼是我们的呼吸病房和呼吸ICU,但不管你是什么病房,是什么ICU,它从性质上,每一个病床的使用权、所有权都属于医院,都要经过刚才所提到过的譬如相关经济核算人员的调拨,统一归属,包括护理队伍的配置也是由医院负责,而不是由各科室负责。因此,这就引出了病房的性质:
病房使用权与所有权,调拨与经济核算,统一归属医院;
医院医生(Hospitalist);
护理队伍配置:RN,LVN,秘书均为医院雇员。
而对于呼吸病房,性质如下:
呼吸疾病患者优先选用;
其他病种患者由其他团队管理;
病床由医院所有;
护士:有基本队伍但仍然由医院护理部统一分派,20%流动。
我们作为呼吸与危重症专业,在医院主要分业务和服务两方面,因此说是不完全从专业角度来看待这个专业。我们PCCM科为医院提供的服务(包括业务)有:
住院部:
三个ICU团队:内科ICU,心脏ICU,降级ICU(Stepdown)
兼管Code Blue,快速反应行动,PERT(肺栓塞行动队)
肺疾病会诊团队 肺移植团队
气管镜与其它操作
睡眠
团队组成:主治医,fellow,1-2名住院医,0-2名行医护士(Nurse Practitioner)
门诊:
4小时为单位,每年至少30单位
特别要说说三个ICU团队轮流监管的Code Blue,就是「蓝色行动」的,它有一个特殊的配置,轮流,比如哪里出现患者有心绞痛、呼吸骤停,我们就有责任立刻奔赴现场,这就是相应的快速反应行动,还有PERT,肺栓塞行动队,这都是我们提供的服务。这三个ICU团队,为什么要设置0-2名行医护士,这类护士是经过一定考试得到了处方权,可以协助医生行医的,可以解决医生人手不够的问题。
我们管理的患者,是PCCM非危重症专属患者。由呼吸团队作为主管,因为也有不是作为会诊的团队,而是作为主管的团队,主要是我们呼吸科项目的患者,比如囊性纤维化患者、肺动脉高压患者、肺移植的候选人,或者移植后的患者,不管什么原因收住院,都是收到肺移植团队下。还有一些做肺介入的,比如说需要做一些介入以后,这些都没有其他科室参与。
关于肺病会诊,首先明确了会诊的作用是什么。我们专科的医生(即肺病专家),非具体做管理手续的医生,如:写病历。是指提供专科意见的,因此,肺病会诊在我们这里就是谁有需要就来传呼我们提供帮助,比如看看患者,提供建议,但我们并不接管病例。如果有呼吸状况出现问题的患者,他可能来自任何一个团队或病房,比如一个哮喘的患者做了肝胆手术,术后管理怎么管理?传呼我们呼吸团队去协助,这个团队平均一天大概有15-20个这样的患者的工作量。而这个量现在对于我们团队来讲也是足够的。以上就是美国综合医院的呼吸专科发展与病种的情况概述。
参考文献:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5290688/?from=singlemessage&isappinstalled=0
专家介绍

乔人立
美国内科委员会四重认证专家(内科,肺疾病,危重症,睡眠医学);南加利福尼亚大学临床医学教授,PCCM专培委员会顾问。
本文由《呼吸界》编辑 冬雪凝 整理自 CACP 2022,感谢乔人立教授的审阅修改!


