支气管镜检查为呼吸疾病诊断的常用技术,支气管镜下活检获取标本的诊断阳性率明显高于刷检,因此,随着支气管镜技术的普及、规范及熟练的操作能减少患者的不适,也能提升安 全性及诊断价值。
一、经支气管镜粘膜活检
是经支气管镜窥见气道病变如新生物、黏膜糜烂、凸起、充血等,使用活检钳对病变部位钳取的过程。气管镜可进入至段支气管,对气道内病变窥视下活检,为最常见的支气管镜检查获取组织标本的方法,如无特殊情况,新生物活检5块标本可满足病理免疫组织化学染色及基因检测需要,从而保证诊断率。
经支气管镜粘膜活检在临床中应用广泛,其适应症与支气管镜检查基本相同,但多为可见粘膜病变者。主要有:
1、疑诊气管、支气管、肺脏肿瘤或肿瘤性病变需要确定病理分型,或确定浸润范围及分期时;
2、对于不能明确诊断、进展迅速、抗菌药物效果欠佳、病变持续存在或吸收缓慢、临床诊断为下呼吸道感染或伴有免疫功能受损的患者;
3、器官或骨髓移植后新发肺部病变,或者疑诊移植物抗宿主病、移植肺免疫排斥时;
4、临床上难以解释、病情进展或治疗效果欠佳的咳嗽患者,怀疑气管支气管肿瘤、异物或其他病变者;
5、对于原因不明的弥漫性肺实质疾病,如间质性肺炎、结节病、肺泡蛋白沉积症及职业性肺病等;
6、对于任何原因引起的单侧肺、肺叶或肺段不张;
7、其它需要行粘膜活检情况,如GCP项目等。
经支气管镜粘膜活检也需注意其并发症,对部分患者风险较大,是支气管粘膜活检的禁忌症,主要有:
1、气道内血管瘤如支气管Dieulafoy病(杜氏病),活检常导致大出血、死亡率高,为活检的绝对禁忌症。此病以支气管黏膜下扩张或畸形的动脉破裂出血为病理特征,扩张或畸形的动脉穿行于支气管壁紧邻支气管腔,表面覆有薄层黏膜上皮,异常血管多来源于支气管动脉系统,少数来源于肺动脉。好发于右侧支气管,约占所有病例的2/3。镜下表现为黏膜小隆起,直径和高度约数毫米,可见隆起顶端表面黏膜变白、无搏动感、周围黏膜可正常或稍充血。有时黏膜下异常血管可迂曲扩张表明呈蚯蚓样,有的呈紫色结节状;
2、急性心肌梗死后4周内不建议行支气管镜检查术;急性心肌梗死后4~6周内需充分评估其发生心脏病的风险;
3、活动性大咯血时行支气管镜检查术风险较高;
4、血小板计数<20×10^9/L时不推荐行支气管镜检查术,血小板计数<60×10^9/L时不推荐行支气管镜下黏膜活检或经支气管肺活检;
5、妊娠期间不推荐行支气管镜检查术,除非紧急情况,则尽量推迟至分娩或妊娠28周以后进行,充分沟通,评估风险;
6、恶性心律失常、不稳定心绞痛、严重心肺功能不全、高血压危象、严重肺动脉高压、颅内高压、急性脑血管事件、主动脉夹层、主动脉瘤、严重精神疾病以及全身极度衰竭等,并发症风险通常较高,权衡利弊,应做好抢救准备。
对于出血风险较高及长期服用抗凝药物的患者需实行严密术前管理:
1、推荐活检5~7天前停氯吡格雷,3~5天前停替格瑞洛,小剂量阿司匹林则可继续使用;
2、对于植入冠脉药物涂层支架<12m或植入冠脉金属裸支架<1m时并长期服用氯吡格雷或替格瑞洛的患者和长期服用氯吡格雷或替格瑞洛联合小剂量阿司匹林的患者,则停用氯吡格雷或替格瑞洛,改为单用小剂量阿司匹林,并于第2天晨起恢复使用;
3、对于长期口服华法林患者,推荐术前5天停华法林,若无活动性出血,可12~24h恢复使用,且对于需提前停华法林者,可评估血栓形成风险,低风险则无需替换为低分子肝素,否则应替换为低分子肝素抗凝,并于支气管镜操作前24h停药,恢复华法林使用后仍应继续同时使用低分子肝素直至INR达到治疗范围;
4、而对于服用达比加群酯及利伐沙班的患者只需活检24h前停药,不需低分子肝素替换。支气管镜操作中,应监测镜下出血情况,可根据支气管操作中出血的程度进行分级,并给予相应处理,见表1。
【表1】支气管镜操作中出血程度分级及相应处理方式

常规支气管镜为白光,对肿瘤性病变的气管支气管黏膜观察时存在漏诊可能,尤其是早期病灶,而荧光支气管镜技术可弥补此不足,它是利用正常组织、癌前病变、肿瘤三者自身荧光的差异,提供了一个发现早期肺癌的新方法。在波长405nm紫光或442nm蓝光照射下,肿瘤与正常组织产生荧光强度有显著不同,经光增强摄像机、处理后,正常粘膜表现为绿色,不典型增生和癌组织表现为红褐色,见图1,利用这一原理,荧光支气管镜技术可以发现在白光难以发现的病变,提高肺脏癌前病变及原位癌的早期诊断,使患者有机会接受局部治疗等而清除病灶,还可用于术后判断手术效果及早期发现复发等,这样可以改善肺癌患者的预后,提高5年生存率。荧光支气管镜技术这一技术不需要患者在术前服用任何显影剂,具有极高的安全性与经济性,但荧光支气管镜技术只限于发现较大支气管病变,有一定假阳性,特异性仅有52%。
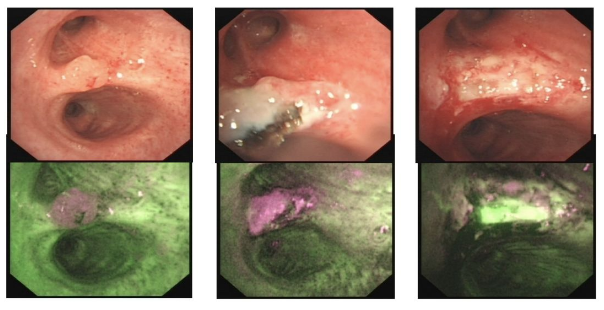
【图1】普通白光与荧光支气管镜镜下表现
二、经支气管肺活检
临床目前采用的肺活检术主要有开胸或胸腔镜肺活检、经皮穿刺肺活检、经支气管镜肺活检(TBLB)、支气管镜冷冻肺活检。经支气管镜肺活检术是指经支气管镜的活检孔插入活检钳,将活检钳送到预定的外周肺病灶进行活检,相较于其他肺活检术,具有技术损伤少、并发症少、诊断阳性率高的特点,目前在临床工作中应用广泛。该技术克服了常规支气管镜只能对3~4级支气管内组织取材的缺点,可对支气管镜直视范围难以见到的外周肺病变如孤立性结节及肺部弥漫性病变进行取材。目前经支气管镜肺活检的操作方法包括无X线引导下进行,即盲检法、X线引导下经支气管镜肺活检术、经支气管超声导向鞘引导的经支气管镜肺活检术(EBUS-GS-TBLB)、电磁导航引导肺活检术。
经支气管冷冻肺活检(transbronchial cryobiopsy,TBCB)应属于经支气管镜肺活检术范围,是近年在国内兴起的活检技术,是将冷冻探头经支气管伸入到远端小支气管,利用冷冻探头在冷冻过程中的黏附性,将探头周围的组织撕裂,获得远端细支气管与肺组织标本的一项技术。TBCB多在全麻下进行、获取标本大且质量高,主要适用于弥漫性实质性肺疾病的病因诊断,也可用于肺外周局部病变的活检。
1、盲检法
主要针对弥漫性病变,临床使用较多。根据近期肺部影像学资料(CT、或增强CT)选择病变密集处作为活检靶区,而对于病变均匀分布者可选择右肺下叶的外或后基底段进行活检。操作者将支气管镜插入第4~5级支气管,伸出活检钳送至相应支气管,遇到阻力或患者痛感时,轻微后撤。患者先深吸气,打开活检钳并前推遇阻力时,嘱患者深呼气迅速钳取肺组织,标本送检;如活检钳推进深度不足,需进行推进角度调整,操作中密切观察钳取病变部位的出血情况。常规TBLB的阳性率约为30%。
2、X线引导下经支气管镜肺活检术
主要针对外周局限性病灶。术前对病灶进行准确定位、测定距离,将支气管镜插入第4~5级支气管,伸出活检钳送至相应支气管,在X线透视下,进一步将活检钳伸至病变所在部位进行钳取,其阳性率约为45%。同时可以患者病情,酌情联合刷检、灌洗、TBNA等检查以提高诊断阳性率。
3、支气管超声下经引导鞘肺活检术(EBUS-GS-TBLB)
该技术是通过支气管镜引导支气管超声导向鞘,探及病灶并获得合适的EBUS图像后,撤出超声探头而将导向鞘留在原位,予活检钳或支气管刷通过引导鞘取得病理标本,可反复置入活检钳活检。EBUS-GS-TBLB较X线引导下经支气管镜肺活检术不仅避免了患者和医师的射线暴露和损坏,同时提高了活检组织的准确性和精确性,诊断阳性率达75%以上,且出血、气胸等不良反应发生率较低、并发症少。
4、电磁导航引导肺活检术(ENB)
该技术是一种以电磁定位技术为基础,结合计算机虚拟支气管镜与高分辨率螺旋CT,经支气管镜诊断的新技术。将电磁定位技术引入支气管镜检查,可以通过旋转准确将导管送达病灶所在部位进行穿刺活检,既可对常规支气管镜无法到达的肺外周病灶进行实时准确的导航定位,又可获取病变组织进行病理检查。ENB引导下肺活检的诊断阳性率优于常规支气管镜活检,阳性率高达80%。
作者介绍

叶贤伟
博士,主任医师,博导、硕导,贵州省人民医院内科教研室及内科规培基地、呼吸与危重症医学科科主任,国家重点临床专科及贵州省重点学科学科带头人、普渡大学访问学者。中华医学会呼吸病学分会呼吸介入学组委员、中国医师协会呼吸内镜医师工作委员会常委 等。

张培蓓
硕士,贵州省人民医院PCCM学员。
崔海洋
硕士,贵州省人民医院呼吸与危重症医学科主治医师,能完成硬质支气管镜、EBUS等介入技术,曾在全国支气管镜操作竞赛中获特等奖。


