韩蕙泽,吴晓东,孙禾,李强 - 同济大学附属东方医院呼吸与危重症科;郭建 - 同济大学附属东方医院检验科
病例介绍
患者男性,74岁,因「发热寒颤2天,呼吸困难1天」入院。
第一次入院(2019.9.18)
患者2天前受凉后出现发热、寒颤、干咳,最高体温39℃,至外院予以阿奇霉素、白加黑治疗后体温降至37.4℃。昨日夜间患者出现胸闷气喘、呼吸困难,遂至我院急诊就诊。予以可乐必妥、头孢唑肟抗感染,甲强龙抗炎,平喘、化痰、控制心率血压等治疗。患者气喘不能缓解,逐渐出现意识不清,氧饱和度进行性下降至81%,遂予以无创呼吸机辅助通气,并收入我院RICU治疗。
追问病史,患者近3-4年反复出现发热、咳嗽等症状,平均每年5-6次,每次自行服用退热药物后可缓解。2010年脑梗后易呛咳。
自发病以来,患者神志、精神如上述,胃纳夜眠差,近2日未解便,体重无明显变化。
既往史+个人史+家族史
房颤病史多年,2010年起口服华法林治疗,定期复查INR维持在2-2.5之间,双下肢皮肤瘀斑多年,入院前口服华法林1mg qd。冠心病20年,长期服用倍他乐克、辛伐他汀。2010年装置心脏起搏器,2019.4更换起搏器。2010年脑梗,脑梗后言语速度较慢,易呛咳。既往曾诊断「自身免疫性肝病」(具体不详),长期服用熊去氧胆酸,目前停药1年。否认高血压、糖尿病等其他慢性病史。青霉素、磺胺类药物过敏。否认家族遗传病史。
急诊化验(2019.9.18)
血气分析:PH7.171,PaO2 60.2mmHg,PaO2 57.8mmHg。
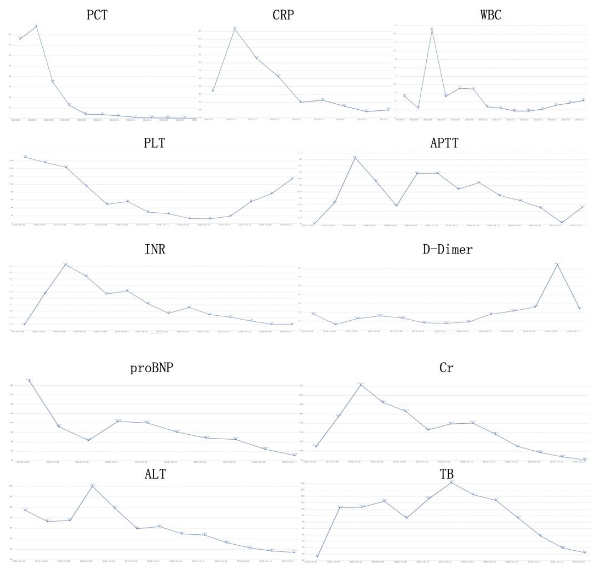
感染指标:PCT 0.505ng/ml,CRP61.01mg/l,IL-6 184.5pg/ml。
血常规:WBC10.78*10^9/l,N82.8%,Hb132g/l,PLT60*10^9/l。
凝血功能:APTT 38s,INR 1.98,D-Dimer 1.13mg/l。
心脏:proBNP 2950ng/l,TnI 0.028ng/ml
肝功能:ALT 27.2U/l,AST 49.1U/l,GGT 324.4U/l,ALP 176.8U/l,TB 86.2umol/l,DB 0.2umol/l,IB 58.9umol/l
肾功能:BUN 6.3mmol/l,Cr 94umol/l,UA 430.4umol/l
入院查体
T36.3℃,P113bpm,R20bpm,BP86/67mmHg。嗜睡,精神萎,皮肤巩膜中度黄染,双下肢可及皮肤瘀斑,颈软,两肺呼吸音粗,双肺可闻及散在湿性啰音。心率113次/分,律不齐,未闻及病理性杂音。腹软,无压痛及反跳痛,肝脾肋下未及,肠鸣音减弱,双下肢稍肿。
入院诊断
1、脓毒性休克;2、急性呼吸衰竭;3、快室率房颤;4、心脏起搏器置入后;5、冠心病;6、脑梗个人史
诊疗经过
患者入院后出现血压进行性下降,完善相关检查提示患者存在脓毒性休克、呼吸及代谢性酸中毒、多脏器功能不全(急性肾功能不全、急性肝功能不全、急性呼吸衰竭、心功能不全、DIC),予以积极抗感染,液体复苏,CRRT,补充血浆、血小板、白蛋白,营养支持等对症治疗。之后患者各项化验指标逐渐好转。2019.9.24患者病情明显稳定后查胸腹部CT评估病情,见:两肺散在炎症伴部分实变,双侧胸腔积液;胆囊多发小结石伴慢性胆囊炎。2019.9.29复查CT见双肺炎症及胸腔积液较前明显吸收,胆囊多发小结石伴慢性胆囊炎。2019.10.3予以出院。
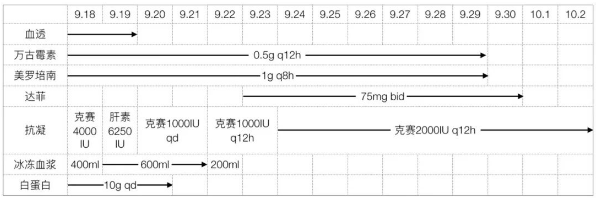
辅助检查
化验:

变化曲线(2019.9.18-2019.10.2):
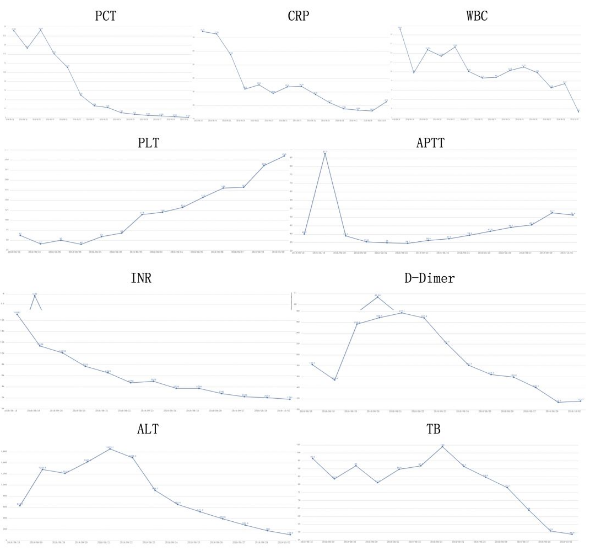
胸腹部CT:
(左侧:2019.9.24;右侧:2019.9.29)
出院诊断
1、脓毒血症 脓毒性休克;2、重症肺炎 急性呼吸衰竭;3、多脏器功能不全 肝功能不全 肾功能不全 心功能不全;4、DIC;5、房颤;6、乙型流感病毒感染;7、具有心脏起搏器;8、冠心病;9、脑梗死个人史
第二次入院
患者出院后第二天出现发热至38.6℃,伴呕吐、纳差。无头晕黑矇、无腹痛腹泻、无胸闷胸痛、无咳嗽咳痰、无呕血黑便等其他症状。为进一步诊治再次入院。
入院查体
T:38.6℃,P:96次/分,R:20次/分,BP:106/75mmHg。嗜睡,精神萎,皮肤巩膜中度黄染,双下肢可及皮肤瘀斑,颈软,两肺呼吸音粗,双肺可闻及散在湿性啰音。心率113次/分,律不齐,未闻及病理性杂音。腹软,无压痛及反跳痛,肝脾肋下未及,肠鸣音减弱,双下肢稍肿。
入院诊断
1、脓毒性休克;2、多脏器功能不全;3、快室率房颤;4、心脏起搏器置入后;5、冠心病;6、脑梗个人史
诊疗经过
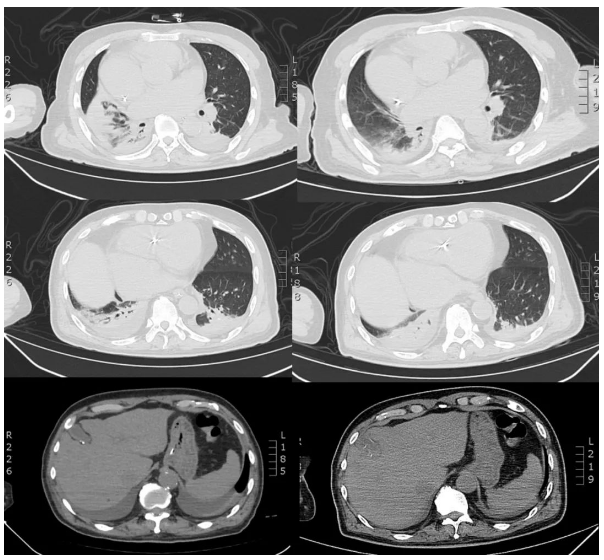
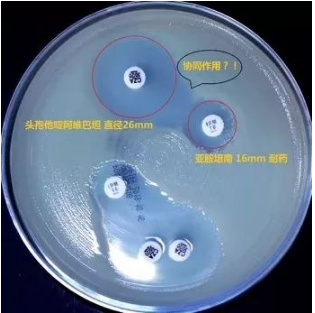
患者入院后再次出现低血压、少尿等症状,予以抗休克、抗感染等治疗。患者2019.10.6出现明显腹痛伴压痛、反跳痛,急查腹部CT可见胆囊明显增大,提示急性胆囊炎、胆囊结石;双肺渗出较前明显增多。请肝胆外科急会诊考虑患者手术风险大,建议内科治疗。但患者经保守治疗病情控制不佳并出现多脏器功能不全(急性肾功能不全、心功能不全、急性肝功能不全、DIC)、消化道出血,并急请全院大会诊,考虑患者存在化脓性胆囊炎、胆囊破裂、胆囊颈部梗阻、腹膜炎,予以胆囊穿刺引流、腹腔穿刺冲洗引流,同时予以积极抗感染、CRRT、抗凝、补充血浆、红悬、血小板、白蛋白、IVIG、营养支持等治疗。患者血培养、胆汁培养均提示泛耐药肺炎克雷伯杆菌感染,经K-B药敏法提示对头孢他啶阿维巴坦敏感(见图),遂改用头孢他啶阿维巴坦2.5g q8h抗感染治疗。之后患者各项化验指标逐渐好转,病情转稳,之后患者转至外院拟行手术治疗。


胆囊穿刺引流第一天脓性胆汁

经胆囊穿刺引流及头孢他啶阿维巴坦抗感染4天后胆囊冲洗液明显变淡
辅助检查
化验:
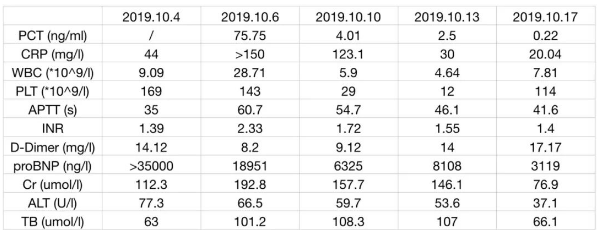
变化曲线(2019.10.4-2019.10.17):
血培养/胆汁培养(2019.10.9):肺炎克雷伯杆菌 药敏:哌拉西林/三唑巴坦 TZP 耐药 头孢他啶 TAZ 耐药 头孢哌酮/舒巴坦 sfp 耐药 头孢吡肟 FEP 耐药 氨曲南 ATM 耐药 亚胺培南 IPM 耐药 美罗培南 MEM 耐药 阿米卡星 AMK 敏感 妥布霉素 TOB 耐药 环丙沙星 CIP 耐药 左旋氧氟沙星 LVX 耐药 米诺环素 MNO 耐药 替加环素 TGC 耐药 粘菌素 COL 敏感 复方新诺明 SXT 耐药 庆大霉素 GEN 耐药 氨苄西林 AM 耐药 氨苄西林/舒巴坦 SAM 耐药 头孢唑啉 CZO 耐药 头孢呋新 CEFUROXIME 耐药 头孢噻肟 CTX 耐药 头孢西丁 FOX 耐药
痰培养(2019.10.9):鲍曼不动杆菌 4+ 药敏: 哌拉西林/三唑巴坦 TZP 耐药 头孢他啶 TAZ 耐药 头孢哌酮/舒巴坦 sfp 敏感 头孢吡肟 FEP 耐药 亚胺培南 IPM 耐药 美罗培南 MEM 耐药 阿米卡星 AMK 耐药 妥布霉素 TOB 耐药 环丙沙星 CIP 耐药 左旋氧氟沙星 LVX 耐药 米诺环素 MNO 敏感 替加环素 TGC 中介 粘菌素 COL 敏感 复方新诺明 SXT 耐药 庆大霉素 GEN 耐药 氨苄西林/舒巴坦 SAM 中介
胸腹部CT(2019.10.6):

K-B药敏结果:
出院诊断
1、脓毒性休克 血流感染(CRKP) 2、化脓性胆囊炎(CRKP) 胆囊破裂 弥漫性腹膜炎 3、多脏器功能不全(急性肾功能不全 急性肝功能不全 DIC 心功能不全) 4、肺部感染 5、消化道出血 贫血 6、血小板减少 7、低蛋白血症 8、肺动脉高压 9、电解质紊乱 10、高胆红素血症 11、房颤 12、心脏起搏器置入后 13、冠心病 14、脑梗个人史
述评:哪些操作对控制感染、救治脓毒症有重要意义?
脓毒症是指因感染引起宿主反应失调而导致危及生命的器官功能障碍,属于临床常见的急症之一,严重脓毒症病情演变快,会在短期内导致多脏器功能障碍,包括休克、ARF、DIC、呼衰等,临床救治困难,病死率高。
所幸在这个病例两次救治过程中,都能在早期给予了积极地抗休克、抗感染、脏器功能支持、纠正DIC等治疗,均能挽病情于狂澜,救治成功。早期明确感染病灶,清除感染灶或针对感染灶积极引流,对于感染的控制和脓毒症的救治,有着重要的意义。
该病例中,患者第一次发病时,我们考虑该患者为重症肺炎合并胆囊炎,根据临床经验,分析该患者肠杆菌科细菌引起的侵袭性感染的可能性最大,在没有明确的病原学证据的情况下,予以积极的经验性抗感染治疗,取得成功。
在第二次病程中,该患者出现明显的化脓性胆囊炎合并血流感染,由于患者感染病情较重,无法进行手术干预,且经验性抗感染治疗无效,因此我们后续积极进行了床旁超声引导下的胆囊穿刺引流和腹腔穿刺冲洗引流。
对脓毒血症患者有效抗感染的关键在于目标治疗,需要在尽早明确病原体后及时选用合适的抗生素,同时明确有效的治疗剂量、用法及疗程,制定尽可能优化的抗感染方案。本病例中,该患者胆囊引流液及血培养均提示泛耐药肺炎克雷伯杆菌感染,痰培养提示为多耐药鲍曼不动杆菌感染,说明患者为医院获得性、肺克及鲍曼双重感染的重症感染病例,而患者在急性肾功能不全的情况下不适用两者药敏均敏感的多粘菌素。在这样的情况下,我们进行了非常规的头孢他啶阿维巴坦的药敏试验,证实敏感,并在治疗9天后患者的病情得到明显的控制,各脏器功能逐渐恢复。
该患者抗感染治疗的难点在于血流及胆囊均为泛耐药肺炎克雷伯杆菌感染,治疗困难,其广泛的耐药性及较强的侵袭性都是造成患者预后不良的重要因素。新型酶抑制剂作为新兴起来的一类抗生素,由于抑酶谱较广受到广泛青睐,主要适用于复杂的腹腔感染、尿路感染、HAP、VAP等,可以用于治疗CRE、多重耐药铜绿假单胞菌、ESBLs等「超级细菌」。该病例的救治成功进一步验证了新型酶抑制剂在「超级细菌」治疗中的重要价值。
对脓毒血症患者进行及时有效的生命支持技也是患者救治成功的关键,包括早期液体复苏、脏器替代治疗、维持内环境稳定、营养支持等,同时需严格把握各项生命支持技术的时机及指征,并及时发现并处理可能出现的并发症。其中早期液体复苏在提高严重脓毒症患者的存活率方面起到重要作用,由于严重的脓毒症往往会导致组织灌注不足,因此当脓毒血症患者出现组织低灌注征象时,如低血压、乳酸升高等,需即刻进行积极液体复苏,同时动态监测患者血流动力学及组织灌注情况。
本例患者在两次入院时均存在脓毒性休克,在经过积极液体复苏后患者生命体征恢复稳定,是该患者能够救治成功的第一步,也为后续CRRT等治疗提供了有利的条件。此外,营养支持在脓毒血症患者的治疗过程中也尤为重要,脓毒血症患者通常需要在血流动力学稳定后尽早开始营养支持治疗,首选为肠内营养,有助于保持肠道粘膜的完整性,并预防肠道菌群紊乱及移位,从而导致器官功能障碍的进一步加重,对严重脓毒症患者从低卡向全热量营养支持的过度和把握也是治疗过程中需充分关注的过程。
重症患者的救治为综合性治疗,在临床上我们需时刻警惕肠杆菌科肺炎克雷伯杆菌引起的侵袭性脓肿及脓毒血症。早期识别、早期诊断、靶向性治疗及对重症患者的综合性干预都是这个病例两次救治成功的关键因素。
作者介绍

李强
教授、主任医师,博士生导师,上海同济大学附属东方医院呼吸医学中心主任,肺部肿瘤临床诊疗中心主任,大内科及内科教研室主任;中国医师协会呼吸医师分会介入呼吸病学工作委员会主任委员;中华医学会呼吸病分会介入呼吸病学组副组长 等。

孙禾
同济大学附属东方医院呼吸与危重症医学科,博士,副主任医师,副教授,美国加州大学旧金山分校访问学者。中国医药教育协会感染疾病专业委员会青年委员,中华医学会呼吸病学分会全国感染学组成员,中华医学会呼吸病学分会上海市感染学组成员。专业研究方向呼吸系统感染与免疫。

吴晓东
同济大学附属东方医院呼吸与危重症医学科,博士,主治医师,硕士研究生导师。华东六省一市介入呼吸病协作组工作秘书、青年委员;中国介入呼吸病学创新产业联盟秘书长。主要从事肺部感染与宿主免疫调控、介入呼吸病的临床及基础研究。

韩蕙泽
同济大学附属东方医院呼吸与危重症医学科,博士,住院医师,PCCM学员。主要从事肺部肿瘤的基础及临床研究。


