
非常荣幸有机会和各位同道们一起来交流「结核病的病原学诊断进展」,结核的最终诊断仍需要病原的一锤定音。
目前,结核病成为严重全球的公共健康问题,中国结核病诊疗现状是发病率高(全球发病人数第3位的国家) ,而患者细菌学检测率低 ;耐多药结核病高发(估算率:7.1%)、耐药结核患者实验室检出率低、90%以上病患在综合医院首诊,但综合医院重视程度不够……到目前为止,大多数综合医院都没有结核病房,「患者确诊阳性后就转到专科医院」是非常常态的。
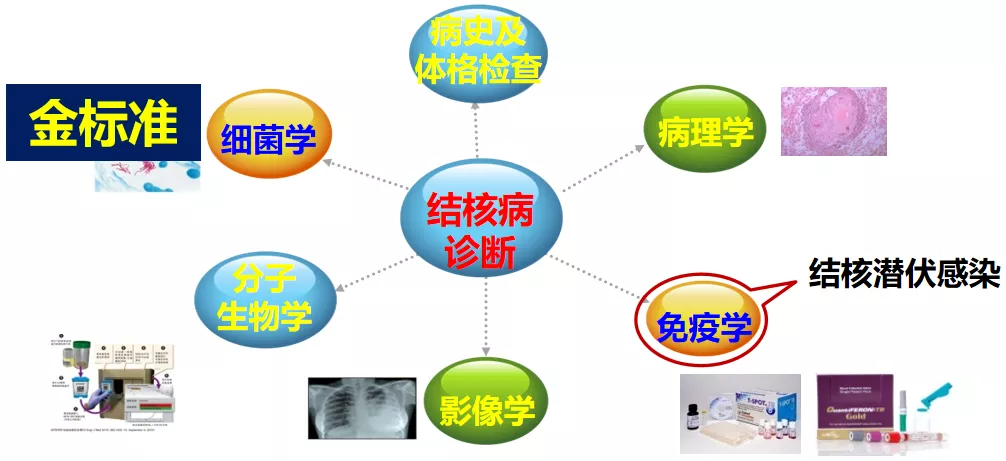
而临床医生对结核病诊断意识相对较弱,现有临床应用的主要诊断方法除了病史及体格检查,还有细菌学培养(金标准)、分子生物学检测、影像学、免疫学(结核潜伏感染)、病理学等。
分枝杆菌属常规实验室检测流程大致有这些步骤:
涂片染色、固体培养、液体培养、鉴定试验、药敏试验。
涂片染色:建议同时进行萋尼染色和荧光染色,但目前很多实验室只做抗酸染色。萋尼染色对检验技术的要求还是比较高的,需要在油镜下看很多视野。相对来说,荧光染色可以在高倍镜下看,看片速度较快。
培养:有固体培养、液体培养。分枝杆菌属种属多,一定要区别培养物是结核分枝杆菌还是非结核分枝杆菌。另一方面,对于结核分枝杆菌(TB)来说,可以通过药敏检测来区别它是敏感的、还是多重耐药(MDR )或泛耐药(XDR) 。
这是上海肺科医院检验科分枝杆菌培养鉴定流程:
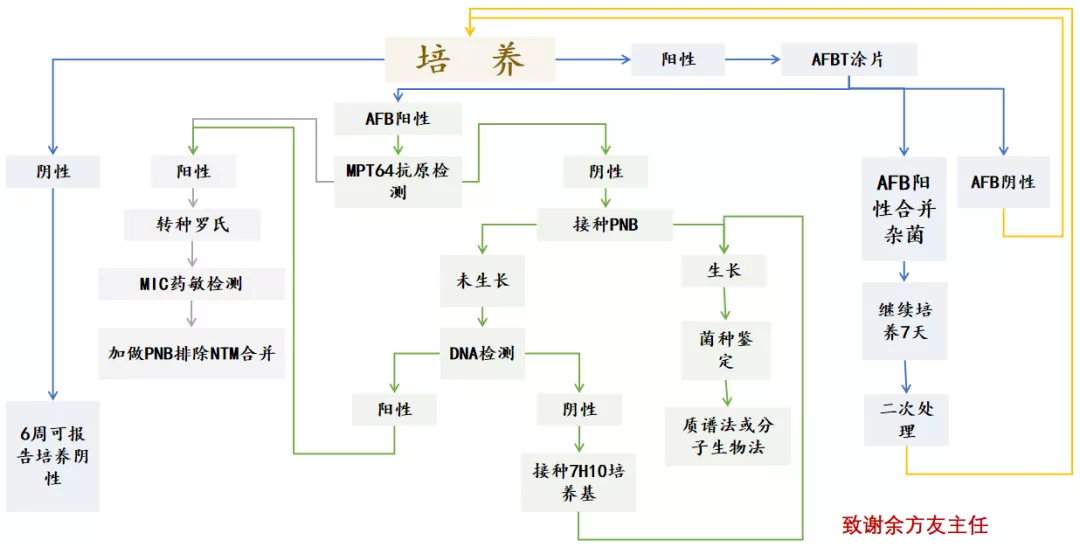
我们医院(编者注:北京大学人民医院)目前未做TB常规药敏试验,我借用了上海肺科医院检验科余方友主任一张幻灯片。
作为收专门收结核病的医院,我们可以看到,上海肺科医院做了培养之后的「路径」还是非常复杂的。
如果培养阴性,6周之后可以报告阴性结果。
如果培养阳性,需要涂片进行抗酸染色(AFBT)做初步鉴定,如染色阴性,可以再做培养。如果阳性但合并杂菌,需要分纯,继续培养7天,进行二次处理。如果培养阳性、抗酸染色阳性AFB阳性,这时可用MPT64抗原检测方法判断是结核还是非结核。如果抗原阳性,把它转种到罗氏培养基上,进一步做MIC药敏检测;如果抗原是阴性,接种PNB的培养基,观察是否生长,然后进行菌种鉴定(包括质谱法或分子生物法)。
传统抗酸染色涂片镜检结果敏感性不足

从抗酸染色开始说起,抗酸染色便宜价廉,但能做好非常不易,除了有一些敏感度方面的问题,不同实验室做出的结果也是不一样的,这与涂片的水平有关系,有些片子涂得不好,「啪」一洗,就冲掉了一半。
萋-尼氏染色的劳动强度大,至少观察300个视野,荧光染色至少观察50个视野才能够报阴性,而且也不是走马观花式扫一眼,要仔细看每一个视野。涂片镜检检出限为10^4CFU/ml,Xpert 检出限131CFU/ml,从特异性来看,无法区分出非结核分枝杆菌。
* 参考《结核病实验室检验规程》
涂片、培养需要标准化和规范化
中国CDC关于结核病实验室检测给出了非常详细的萋-尼染色、荧光染色、培养的前处理等SOP,我简单给大家汇报一下:
报告规则(萋-尼染色)300个视野,一般需要5分钟以上;每个工作日,一位镜检人员的玻片阅读量不应超过25张,且连续阅读10~12张玻片后,应休息20分钟左右。
萋-尼氏染色抗酸杆菌阴性:连续观察300个不同视野,未发现抗酸杆菌;
抗酸杆菌菌数1~8条/300视野时,萋-尼氏染色抗酸杆菌可以报阳性,再分起级别的话, 萋-尼氏染色抗酸杆菌阳性(1+):3~9条/100视野,连续观察300个视野; (2+):1~9条/10视野,连续观察100个视野;(3+):1~9条/1视野;(4+):≥10条/1视野。
我们可以看到,每一个细节都要把控——该涂多少?不同的标本怎么处理?加氢氧化钠还是不加?离心不离心?集菌不集菌?
培养为基础的鉴定和药敏试验需要较长时间
结核菌需要先培养出来(2-6周) ,再加入不同浓度抗菌药物的培养基中,继续培养4-8周报告药敏结果。下图中,左边显示的是经典的罗氏固体培养基,因为它是固体,所以培养的时间相对较长,菌落是黄色的、粗糙的;还有WHO所推荐的液体培养基,相对来讲,液体的培养时间较短。

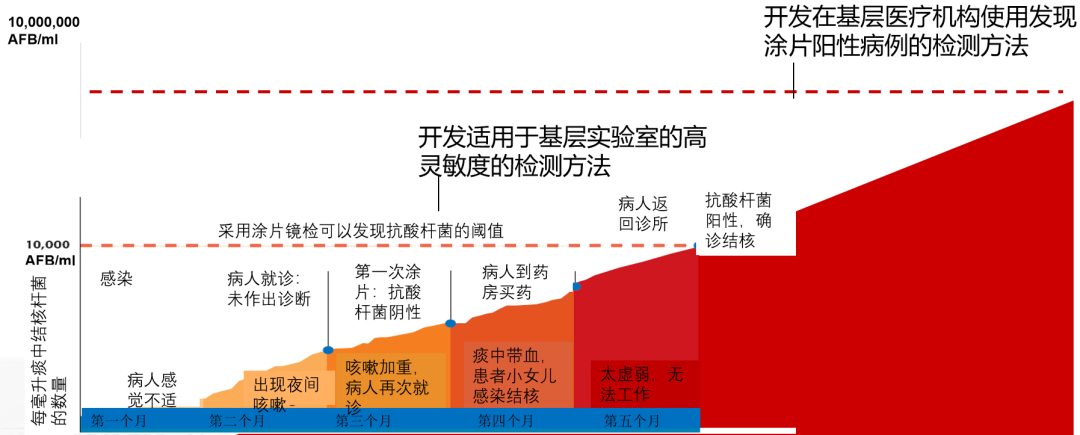
如何通过更高灵敏度、更快的检测方法或提供更可及的服务减少诊断延误?
AFB的检测限(10000 CFU/ml)是涂片镜检发现抗酸杆菌的阈值。当疾病没有发展到这个阶段的时候、痰里还没有达到涂片检测阈值时,我们只通过涂片的方法,有可能会延误诊断,而在这个阶段里、患者可能在社区已经传播结核了。所以,我们需要开发适用于基层实验室的高灵敏度的检测方法。
不同分枝杆菌检测方法的准确性有很大差异:
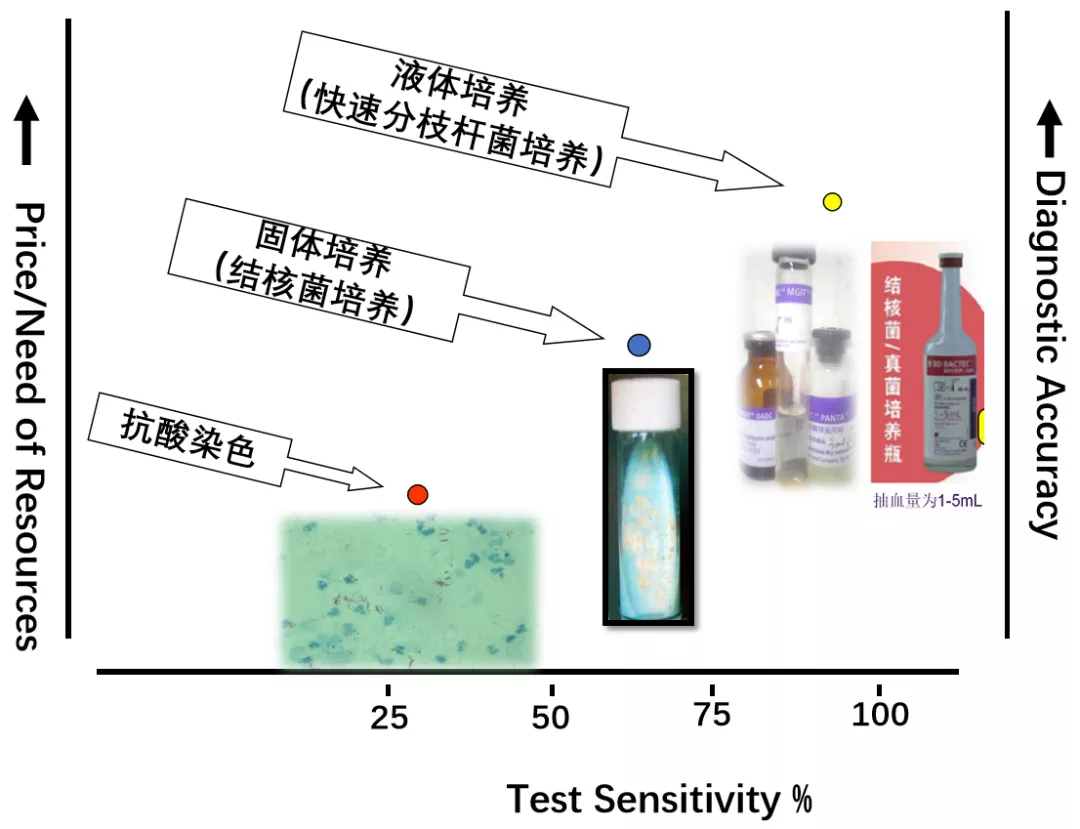
抗酸染色阳性=分枝杆菌阳性,但≠结核分枝杆菌;分枝杆菌包括结核分枝杆菌复合群+非结核分枝杆菌。
培养是结核病病原学诊断的「金标准」
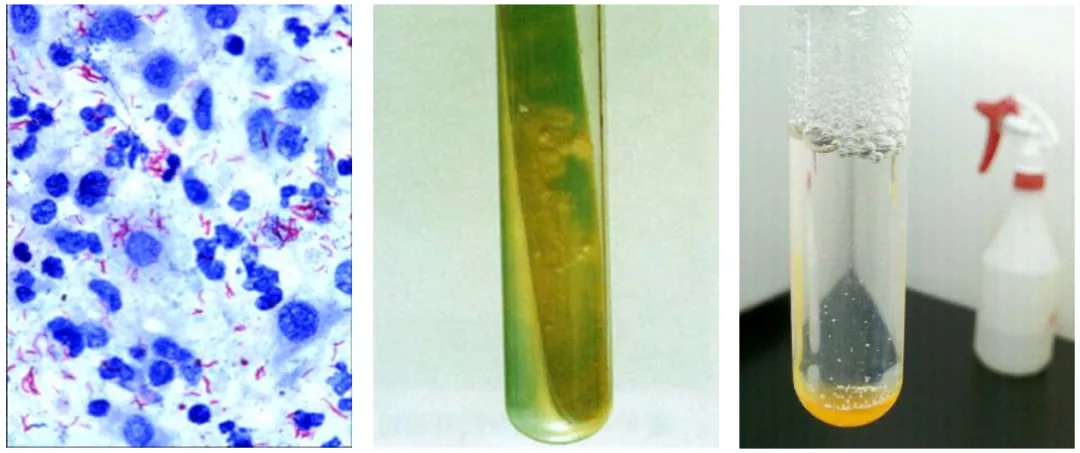
上图从左至右所显示的分别是抗酸涂片(红色、杆状)、固体培养(干菜花状)、液体培养(清亮、颗粒状沉淀 )。
到目前,「培养」仍然是结核病原诊断的金标准,推荐进行快速分枝杆菌培养 (液体法), 如果抗酸染色涂片阳性是10000 CFU/ml 的话,那么固体培养需>100 CFU/ml才能够培养出来,8周以后才能报阴性结果,液体培养是敏感度相对较好的,仅需>10CFU/ml,但仍然是需要6周之后才能够报阴性结果。
新版肺结核诊断标准增加分子生物学阳性可作为确诊标准、强调病原学检查的重要性
我想各位老师已经看过了,在诊断标准里写得非常清楚:分子生物学检查——结核分枝杆菌核酸检测阳性;诊断原则——肺结核的诊断是以病原学(包括细菌学、分子生物学)检查为主,结合流行病史、临床表现、胸部影像、相关的辅助检查及鉴别诊断等,进行综合分析做出诊断。以病原学、病理学结果作为确诊依据。同时也强调,确诊病例是「结核分枝杆菌核酸检测阳性+胸部影像学检查」支持即可确诊,也不是必须要等培养结果。
这是2017年肺结核诊断标准(WS288-要017)概略图:
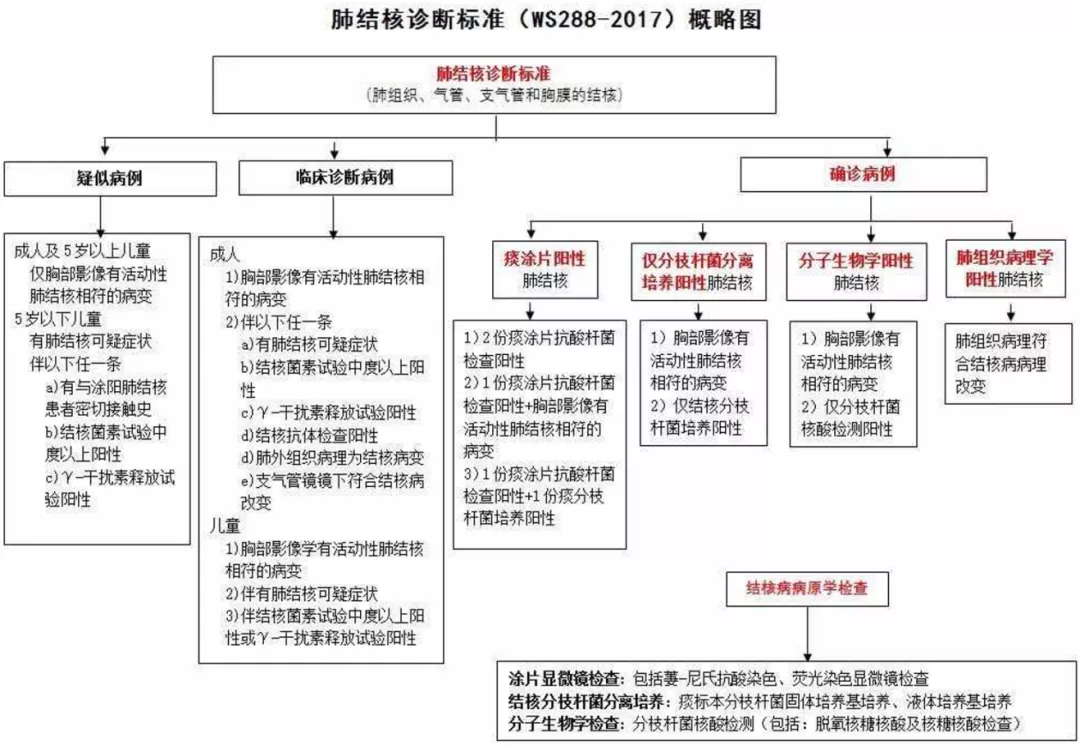
图中包括肺结核(肺组织、气管、支气管和胸膜的结核)疑似病例、临床诊断病例和确诊病例的诊断标准。
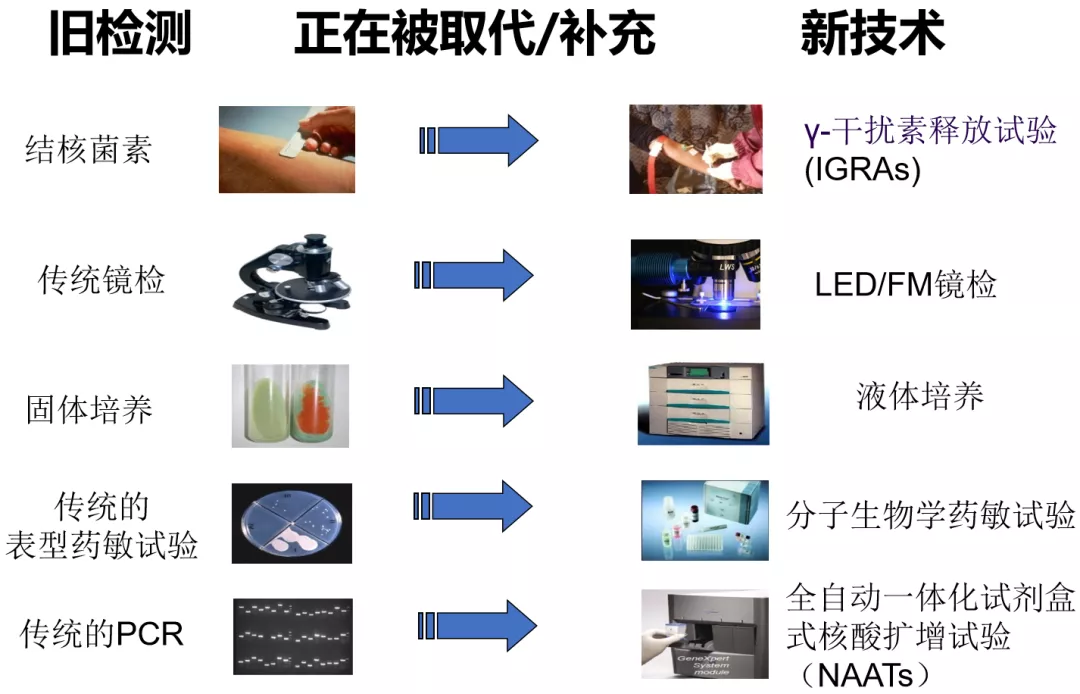
这几年,分子生物学及其他技术快速发展,结核菌素试验渐渐的被γ-干扰素释放试验 (IGRAs)所替代;传统镜检也被LED/FM镜检替代;固体培养被液体培养替代;传统的表型药敏试验也在被分子生物学药敏试验代替;在传统的PCR方面,我们希望有一种小型化的、快速的、像poct的、适合基层筛查的方法,新技术包括全自动一体化试剂盒式核酸扩增试验 (NAATs)等 。
分子生物学方法检测的进展大概分了两类:
第一类:结核杆菌种特异性的分子检测。包括实时荧光定量PCR检测DNA(IS6110、HSP65、rpoB等) ;半巢式全自动实时荧光定量PCR检测(Xpert MTB/RIF);环介导等温扩增法(LAMP) ;实时荧光核酸恒温扩增检测技术;交叉引物扩增技术(CPA) ;线性探针技术……
第二类:通用PCR+扩增后分析。包括探针杂交;熔解曲线;测序;基因芯片等。
比较下不同检测方法的灵敏度:
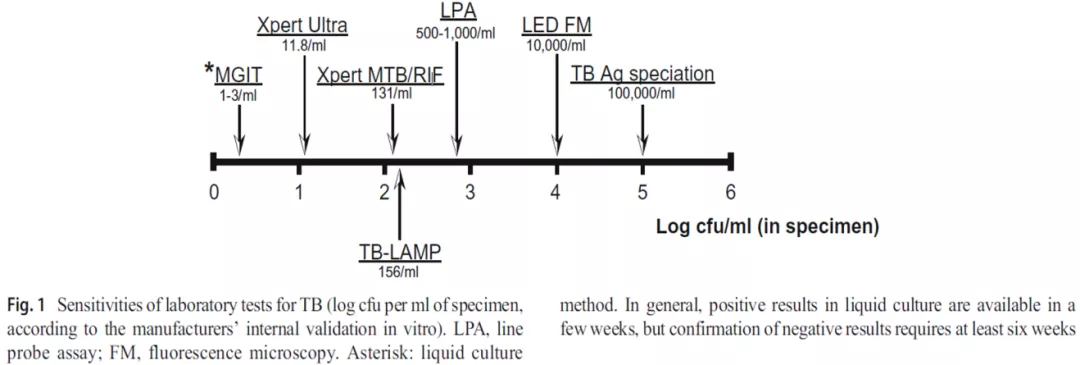
液体培养是一个非常好的技术,如果每毫升有1~3个菌就能够测出来,只是需要的时间比较长;Xpert MTB/RIF是每毫升131个菌可以检测出来……但敏感性高就更好吗?核酸存在并不一定代表是活菌存在,MGIT培养出来肯定是活菌。
WHO推荐TB诊断和药敏分子技术:
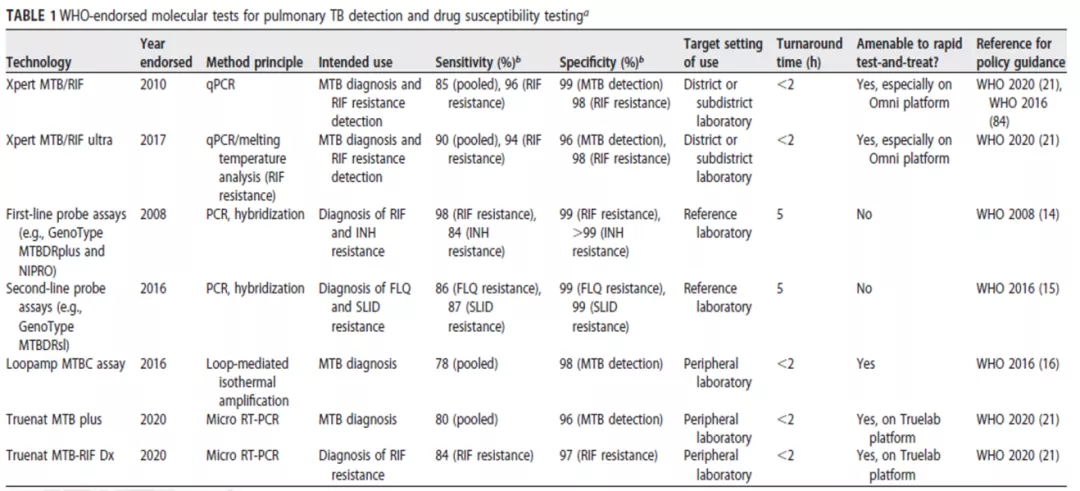
检测的时间最长5个小时,短的大概2个小时就可以出结果。
这是WHO推荐和新锐TB诊断和药敏分子技术,蓝色是WHO目前公认的方法,应用的时间比较久了,而下面的黄色的是最新新锐技术。
Xpert MTB/RIF 试验:
大家可能也比较熟悉了,它是小型化的,非常「傻瓜式」,在1~2小时之内完成的测试,能够同时检测结核分枝杆菌及其对利福平耐药性的分子诊断试验;对于诊断结核病,包括合并HIV感染的结核病,比涂片镜检更加敏感,其敏感度和固体培养接近;GeneXpert平台,操作简单,对实验室条件要求低。

在WHO对Xpert进行「肺结核」检测的推荐意见中,强烈推荐应优先使用Xpert MTB/RIF对成人及儿童MDR-TB和HIV合并感染进行诊断,而并非传统的涂片镜检、培养和药敏试验;条件性推荐(适用于资源条件好的地区)怀疑为结核病的所有成人及儿童,可以优先使用Xpert MTB/RIF 诊断,而非传统的涂片镜检和培养。
WHO对Xpert进行「肺外结核」检测的推荐意见,强烈推荐怀疑患有「结核性脑膜炎」的患者中,Xpert MTB/RIF应优先于传统涂片镜检、培养和药敏而作为初始诊断方法对来源于患者的脑脊液标本进行检测;条件性推荐(适用于资源条件好的地区) 怀疑为肺外结核的患者中,Xpert MTB/RIF可以用于检测特殊的非呼吸道标本(如淋巴结和其它组织),替代传统的涂片镜检、培养、和/或组织病理学检查。
(肺外结核在HIV感染低流行地区可占结核发病人数的15-20%。在HIV感染高流行地区比例更高。因为肺外结核组织中往往菌含量偏低,导致原来对肺外结核微生物检测的强调不足。)
WHO推荐Xpert为用于涂阴及肺外结核的核酸扩增技术:
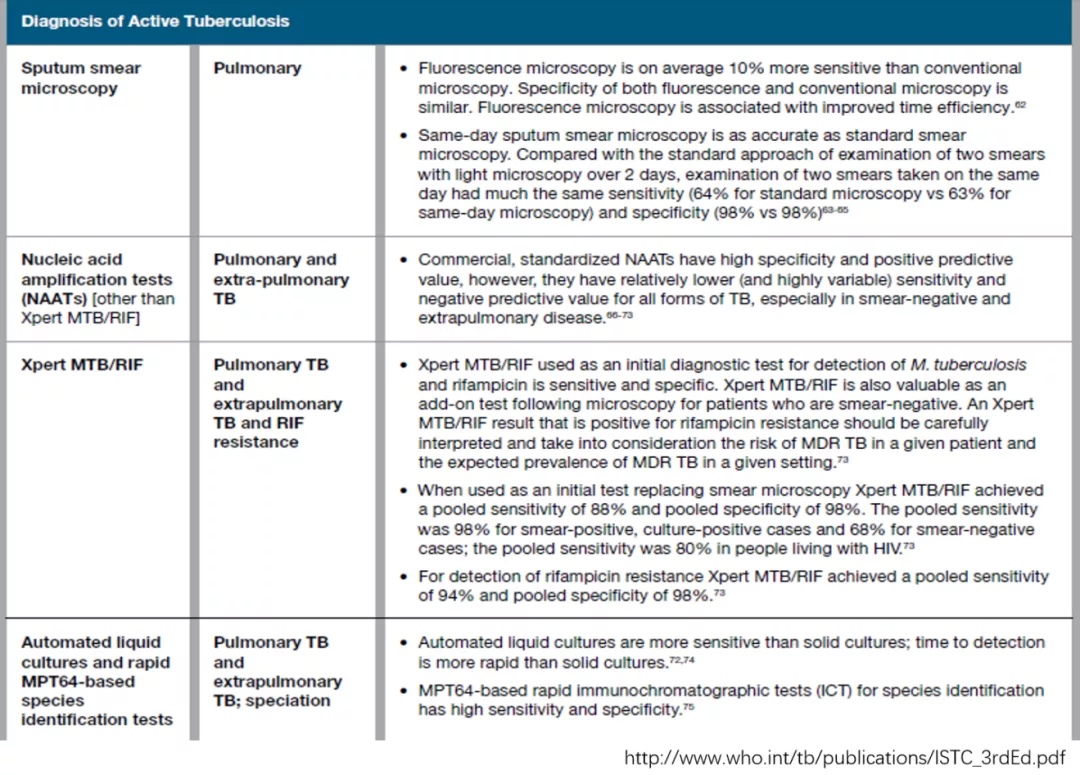
从上至下分别为:1、痰涂片镜检 - 肺结核;2、核酸扩增(除Xpert以外)- 肺及肺外结核(高特异性和阳性预测值,但敏感性和阴性预测值较低);3、Xpert MTB/RIF - 肺 及 肺外结核 及利福平耐药;4、液培和MPT64 快速鉴定试验 - 肺及肺外结核分型。
利用LAMP法进行DNA扩增适合于基层:
因为它不需要特别昂贵的仪器,这种等温的、小型的一个设备就可以完成。
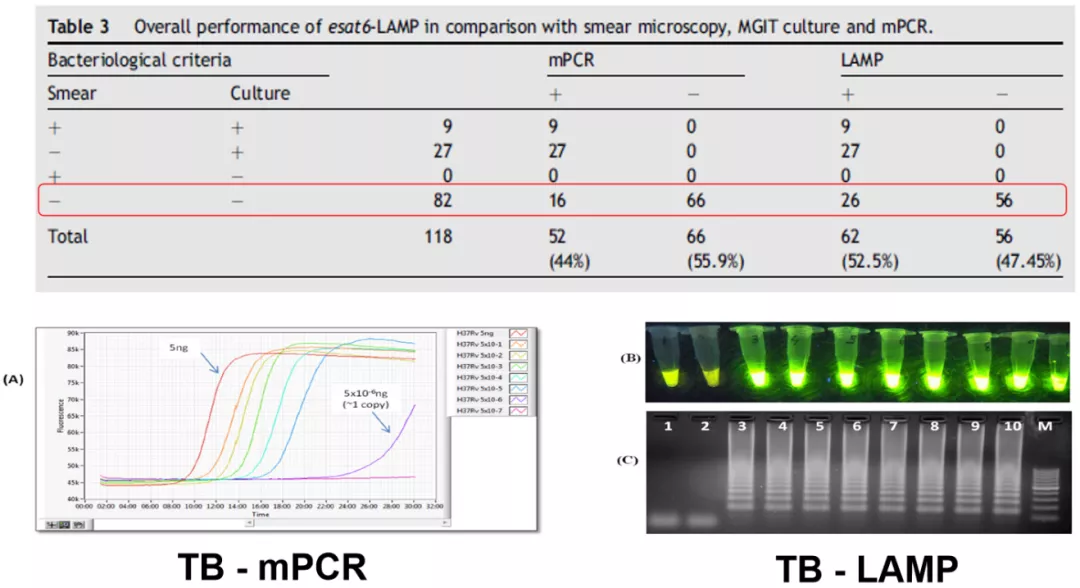
(P. Kumar, et al. .Journal of Infection(2014)69,607-615. )
这是几种TB药敏试验方法种类和比较:

药敏试验的需求是很大的,固体药敏是经典方法,但操作繁琐、耗时长;液体药敏市场占有量最大,仪器自动判读,检测时间缩短;MIC药敏法药物种类多,浓度范围宽;还有最新的耐药基因检测,快速高效、生物安全,但是成本较高。
还有现在很时髦的宏基因组测序(mNGS):
这篇文章发表在《Arch Med Res》上,针对2017年6月~2018年5月 123例疑似活动性结核感染患者研究,任何单一诊断效果都没有那么好,Xpert和mNGS的联合诊断效果优于三种方法中的任何一种。
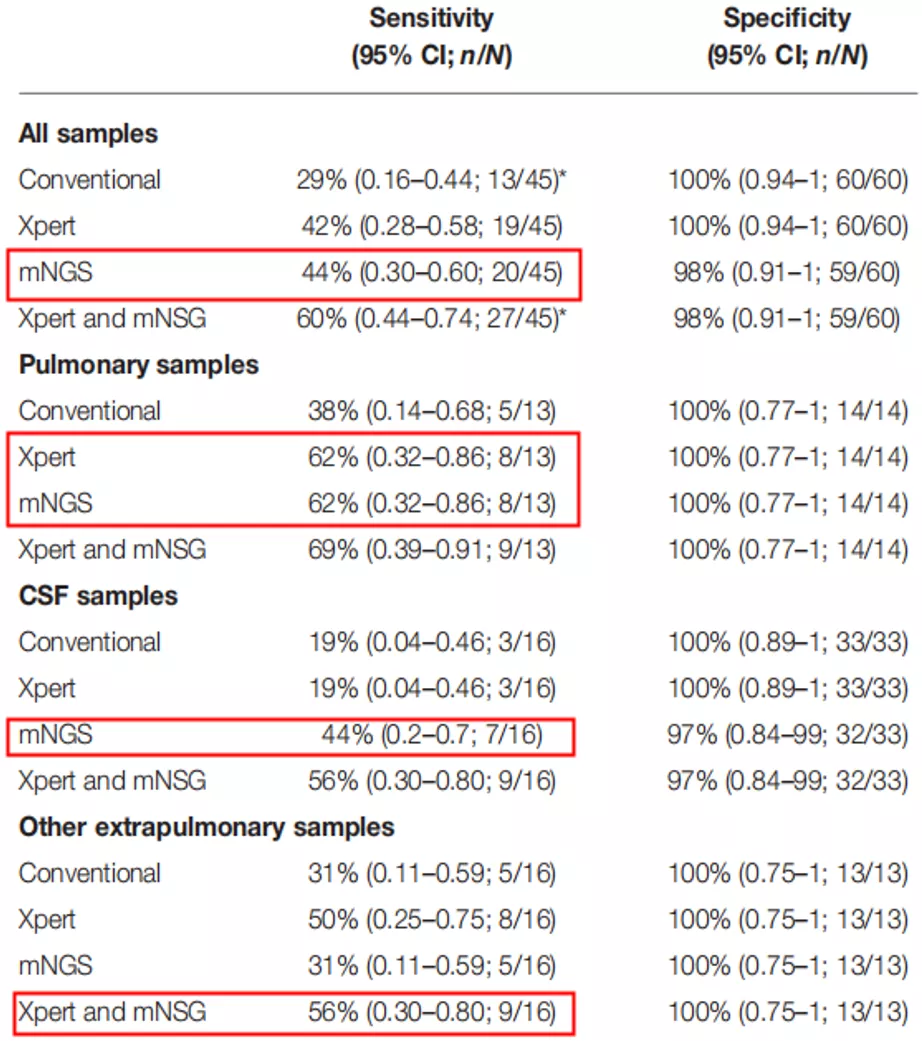
2018年纳入了20例肺组织标本,比较常规实验室检测方法与mNGS技术,可见宏基因组测序在肺部真菌感染和结核感染的诊断中具有优势。
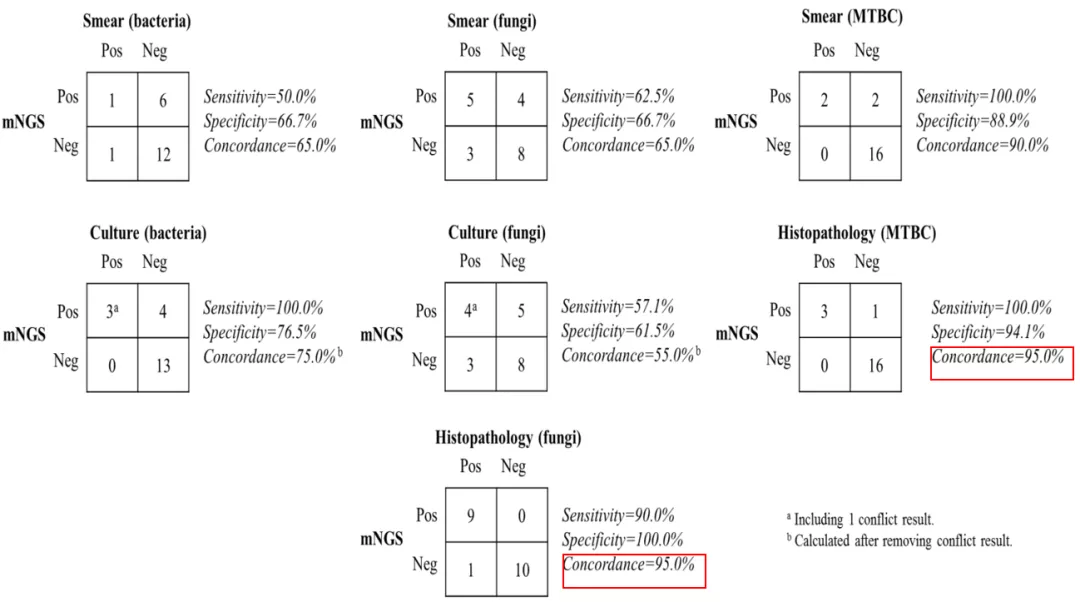
(Henan Li et al. Front. Cell. Infect. Microbiol. 25 June 2018 )
这是我们自建LRTI的mNGS检测流程:
这是我们课题组陈宏斌副研究员自建的肺泡灌洗液mNGS检测流程。
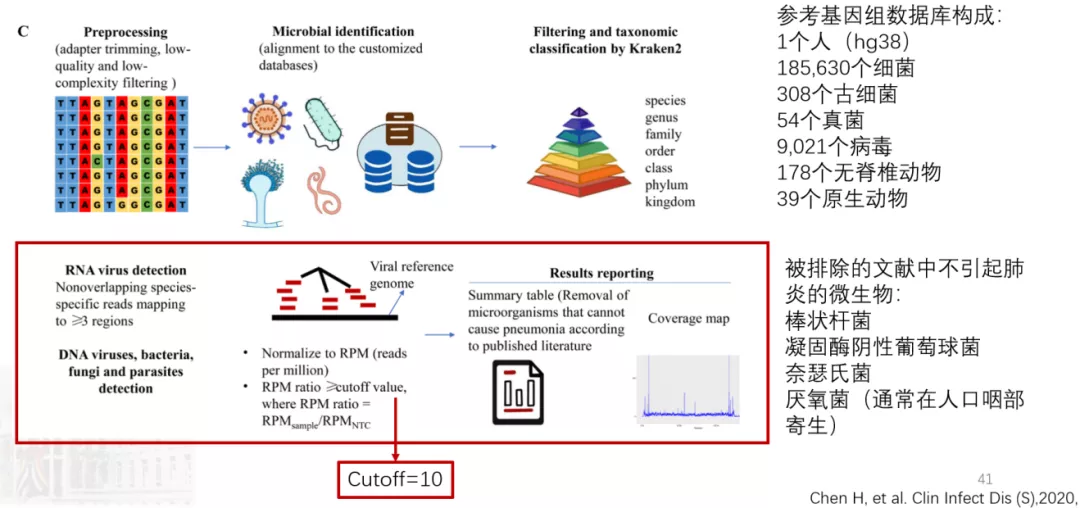
这是93个LRTI和69个非LRTI患者BALF的培养与mNGS检出病原对比:
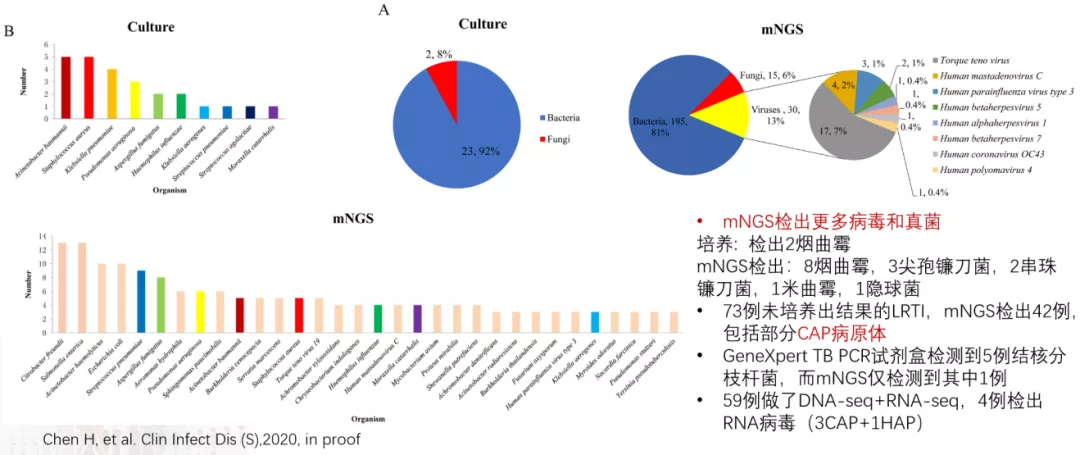
mNGS能够检出更多病毒和真菌,对细菌来说差异不是很大。73例未培养出结果的LRTI,mNGS检出42例,包括部分CAP病原体;GeneXpert TB PCR试剂盒检测到5例结核分枝杆菌,而mNGS仅检测到其中1例 ;59例做了DNA-seq+RNA-seq,4例检出RNA病毒(3CAP+1HAP)。
免疫学检测方法:结核抗体检测、结核菌素皮肤试验、γ-干扰素释放试验
TST试验的优点是简单易行 、价格相对低;缺点是易受主观因素影响,非结核分枝杆菌(NTM)感染和卡介苗(BCG)可导致假阳性;在免疫缺陷病人中检出率较低 ;在没有接受BCG接种人群中或出生时及婴幼儿期接种BCG人群中的特异性尚可。
我们重点看一下γ-干扰素释放试验 ,有两种方法:
1、酶联免疫吸附试验(ELISA):对全血中致敏T细胞再次受到结核分枝杆菌特异性抗原刺激后所释放的IFN-γ水平进行检测,被称为全血检测或结核感染T细胞免疫检测;以德国凯杰的QuantiFERON-TB为代表。
2、酶联免疫斑点技术(ELISPOT):在结核分枝杆菌特异性抗原刺激下, 测定外周血单个核细胞中能够释放IFN-γ的效应T细胞数量。以英国牛津的T.SPOT为代表。
这是检测结果评估:

注:以上结果仅限于抗酸杆菌培养阴性且临床不能排除结核分枝杆菌感染的患者
2017年《肺结核诊断》标准已经将IGRA检测纳入辅助诊断方法:
在很多方面,包括疑似病例(具备胸部影像学特征),特别是5岁以下儿童具备临床表现,有肺结核患者接触史或结核菌素皮肤试验中度阳性或强阳性或Ɣ-干扰素释放试验阳性。
在临床诊断上,当患者具备胸部影像学特征,经鉴别诊断排除其它肺部疾病,同时符合下列项目之一者,可以确诊。
-临床表现:症状和体征
-结核菌素皮肤试验,中度阳性或强阳性
-Ɣ-干扰素释放试验阳性
-结核分枝杆菌抗体阳性
-肺外组织病理检查证实为结核病变者
儿童临床诊断也类似:具备胸部影像学特征,临床表现:症状和体征,经鉴别诊断排除其它肺部疾病,结核菌素皮肤试验中度阳性或强阳性或Ɣ-干扰素释放试验阳性。
(胸部影像学检查:急性血行播散性肺结核表现为两肺均匀分布的大小、密度一致的粟粒阴影;亚急性或慢性血行播散性肺结核的弥漫病灶,多分布于两肺的上中部,大小不一,密度不等,可有融合。儿童急性血行播散性肺结核有时仅表现为磨玻璃样影,婴幼儿粟粒病灶周围渗出明显,边缘模糊,易于融合。)
这是我们自己课题组做的研究,Xpert MTB在综合性医院结核感染诊断中的应用:
Xpert MTB技术在肺组织、痰液、肺泡灌洗液、脑脊液、关节液和肺外淋巴结等多种标本中具有高灵敏度(>85%)和高特异度(>99%) ,但在以胸水为标本检测结核性胸膜炎有限制。

研究限制性说明:1、本研究为单中心回顾性研究;2、PKUPH不是结核专科医院,某些病例未送检结核培养,因而金标准是参考了WHO指南和国内指南(WS 288—2017)的复合参考标准(CRS)。
既然使用Xpert检测胸水标本诊断结核性胸膜炎(TPE)时灵敏度过低(15%),我们有时非常难以区分到底是结核性的胸膜炎,还是恶性肿瘤、结缔组织病?或是复杂性肺炎导致的积液?近期,我们又做了另外一个研究:
血清和胸水中多种生物标志物及其比值在区分多种胸腔积液中的应用
用11种生物标志物及比值区分多种胸腔积液病;对于TPE、恶性胸腔积液(MPE)、复杂性肺炎旁积液(CPPE)、简单性肺炎旁积液(UPPE)、结缔组织病引发胸水(PE caused by CTD);运用这些参数构建决策树,以鉴别诊断5种不同类胸腔积液。
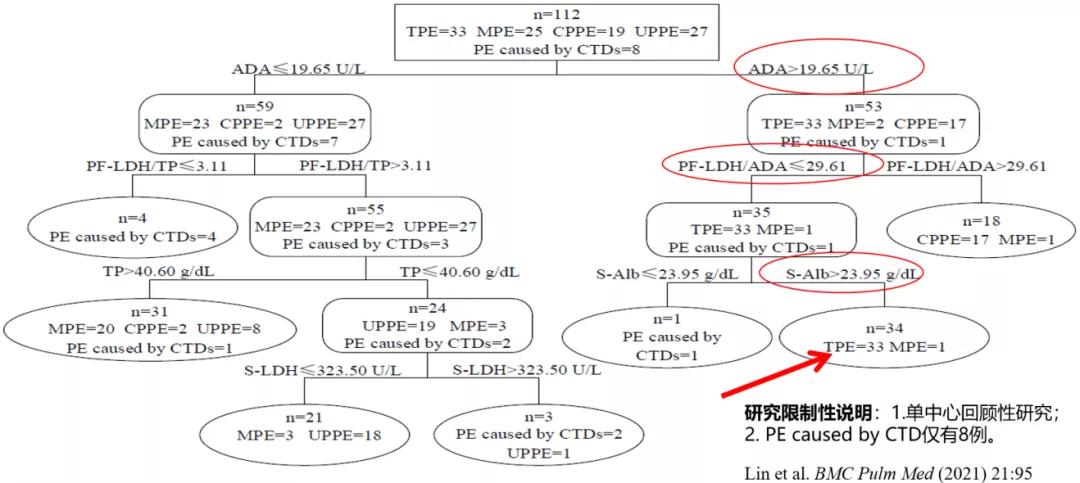
如图所示,我们也综合了很多的其他的指标,最终结论是诊断TPE的灵敏度为100.0% ,特异度为98.7%。
转录组学用于预测潜伏感染发展为活动性感染
仅仅知道「潜伏」了并不够,还得知道它什么时候会成为活动性的。分享文献里报道的一些新方法。
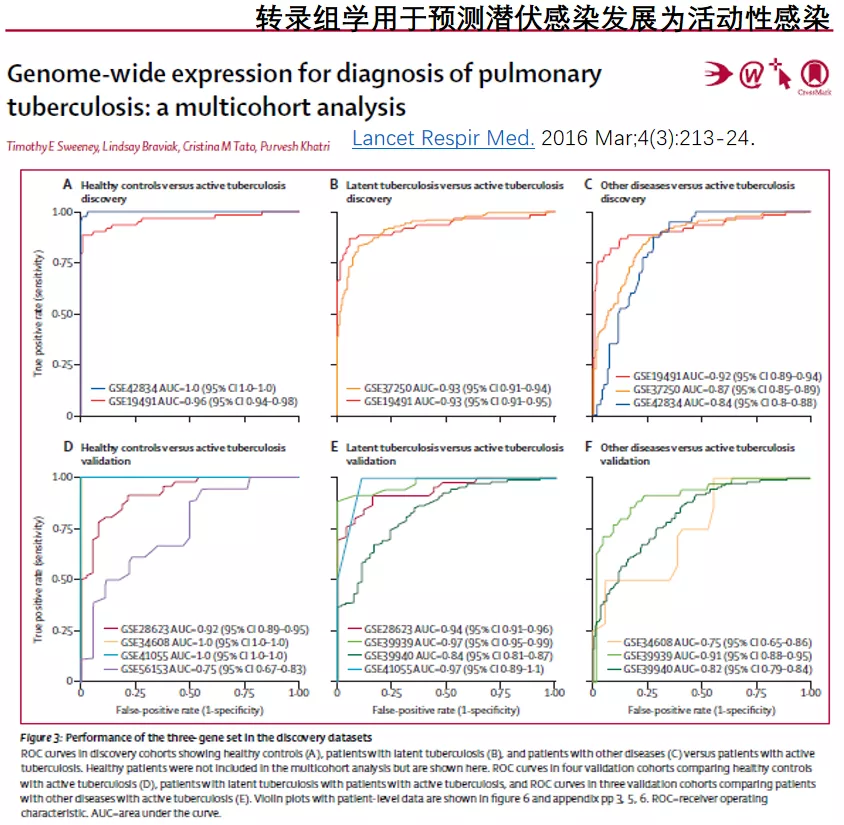
GBP5、DUSP3和KLF2基因对活动性结核病具有高度诊断性,可以对活动性结核病进行有效诊断,并在多个独立队列中得到验证,并且具有诊断和监测治疗反应的潜在临床应用。
WHO的共识声明确定了最佳目标产品是预测感染后两年内进展为结核病的敏感性和特异性≥90%或至少 75%,高PPV。
结论
结核杆菌培养仍然是诊断结核病所必需的,药敏试验所必需,且为金标准方法,但时间长;分子生物学检测是大势所趋,包括耐药性的检测——未确诊的具有临床症状的结核病可疑患者,至少一份呼吸道标本应采用分子诊断技术进行检测;免疫学检测可作为结核病的辅助诊断手段。与此同时,很多新技术(mNGS、转录组、代谢组)在不断进步。
参考文献
[1] http://www.who.int/tb/publications/global_report/en/
[2] J Clin Microbiol 58:e01582-19. https://doi.org/10.1128/JCM.01582-19. (2020)
[3] http://www.who.int/tb/publications/ISTC_3rdEd.pdf
[4] P. Kumar, et al..Journal of Infection(2014)69,607-615.
[5] Yun Long,et al. Arch Med Res. 2016 Jul;47(5):365-371.
[6] Henan Li et al. Front. Cell. Infect. Microbiol. 25 June 2018
[7] Chen H, et al. Clin Infect Dis (S),2020, in proof
[8] Li et al. BMC Infect Dis (2020) 20:362
[9] Lin et al. BMC Pulm Med (2021) 21:95
专家介绍

王辉
医学博士,博士生导师,教授,研究员。现任北京大学人民医院检验科主任,北京大学医学部检验学系主任,国家杰出青年基金获得者。作为亚洲唯一代表,担任美国临床和实验室标准化协会(CLSI)药敏折点制定工作组委员,担任亚洲耐药菌监测网(ANSORP)委员会常务委员、全球华人临床和感染病学会常务理事、中华医学会微生物学与免疫学分会常务委员、秘书长和临床微生物学组组长、中华医学会检验医学分会委员和临床微生物学组组长等。
本文由《呼吸界》编辑 Jerry 整理、排版,感谢王辉教授的审阅修改!
* 感谢赛沛(上海)商贸有限公司的大力支持
本文完
未经许可,请勿转载


