推荐语
患者间歇发热2年,又出现肺部感染、畏寒寒战、咳白痰……包括PET-CT在内的各式检查都提示了啥?为何直播预告刚发出不久就有了诸多争议——浆细胞肿瘤?淋巴瘤?NTM?放线菌感染?
为何观众们纷纷在《呼吸界》直播间互动区赞同要从现象寻本质?百余人次参与的投票中因何产生了分歧与共鸣?大咖为何在总结经验时重点提醒临床医生「尽早取得充分标本」?
第一阶段
患者,女性,60岁,家务,2016年8月26日入院。
主诉:反复发热伴咳嗽2年,前胸部红肿,疼痛3月。
现病史:
患者2年前出现发热伴咳嗽,体温最高39摄氏度,至外院就诊,考虑肺部感染,予抗感染治疗(不详)后好转。此后间歇发热,体温波动于38℃上下。9月前出现高热,体温40℃,伴畏寒寒战,咳嗽咳白痰,至当地医院,予阿莫西林舒巴坦针联合左氧氟沙星针抗感染治疗后好转。3月前出现左前胸部红肿,伴疼痛,发热,体温最高39℃,伴畏寒寒战,至外院就诊,予抗感染治疗,但肿块渐进性增大,后至当地医院予局部切开引流及抗感染仍无缓解,为进一步诊治于2016年8月26日入住我院。
既往史:
既往体健,否认高血压、糖尿病、冠心病等慢性疾病病史。否认肝炎、肺结核病史,否认手术、外伤病史,否认过敏史。
个人史:长期素食,2010年曾至云南曲靖经商2月,否认吸烟饮酒史。
婚育史:适龄结婚,育3子,50岁绝经,子及配偶均体健。
家族史:否认家族遗传病史。
查体:体温38℃,呼吸20次/分,脉搏88次/分,血压130/69mmHg,左前胸部红肿明显,胸骨角上方皮肤可见切开引流创口,约1cm,可见脓性液流出,皮温高,稍有异味。双肺呼吸音清,未闻及明显干湿性啰音,心、腹查体未见异常,双下肢无水肿,未见杵状指。
辅助检查:
血常规:白细胞 20.61X10^9/L ;中性粒百分数 0.744;淋巴百分数0.186 ,血小板 384X10^9/L ;血红蛋白 79g/L ;
生化:白蛋白 23.7g/L,总蛋白 91.6 g/L ,白球比0.3 ,血清钠 131mmol/L ,血清钾 3.15mmol/L ,其余正常;
CRP 43.6 mg/L ;PCT 0.097 ng/ml;D-D 1.21mg/L
肿瘤指标:CEA 0.5ng/ml,Cyfra 21-1 1.5ng/ml;SCC 0.4µg/L;NSE 6.5ng/ml,CA125 29.9U/ml, CA153 9.1U/ml,铁蛋白 441.2µg/L↑。
IgG 50.5 g/L↑,IgA 1.41 g/L,IgM 0.83 g/L,C3 0.73 g/L ↓ ,C4 0.13 g/L↓
免疫固相电泳:未见单克隆免疫球蛋白;
T细胞亚群:Th细胞 32.2%↓,Tc细胞32%, Th /Tc比值 1.01,NK细胞 6.9% ↓ ,CD4细胞绝对值724/ul
ANA、ENA、ANCA系列:ANA1:100,其余均阴性
血气分析:PH 7.461 ↑ ,PaO2 62.5mmHg ↓ , PaCO2 40.9mmHg,FiO2 0.21
T-SPOT.TB 阴性:抗原A孔 0,抗原B孔 0。
胸部CT:
2014年9月9日:
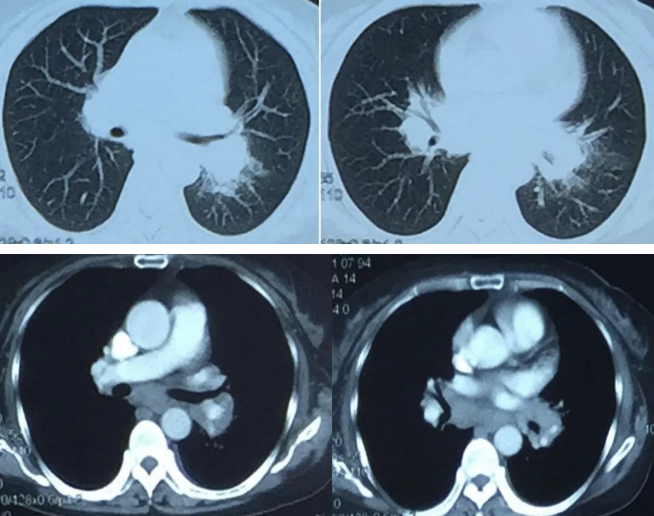
2014年9月23日(抗感染治疗14天后)
2015年11月19日:
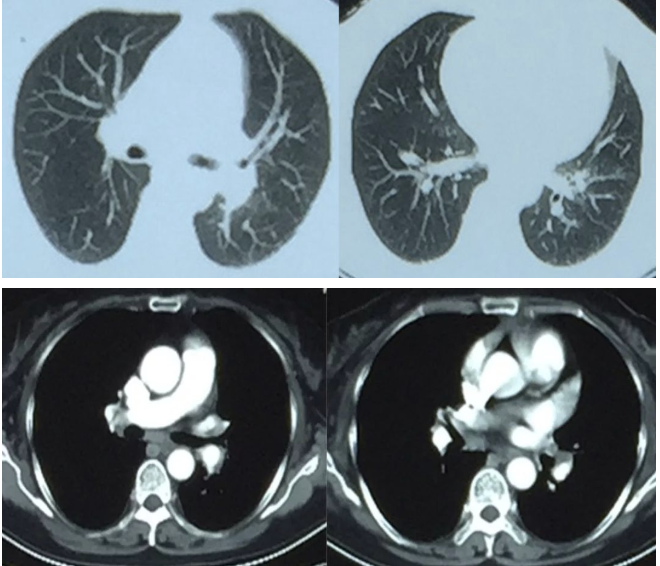
胸部CT 2015年12月1日(抗感染治疗后):
外院PET-CT报告:
2016年7月4日:
1、左侧第2肋骨骨质结构破坏伴周围软组织密度团块影、全身多处骨骼伴FDG代谢异常增高,不排除肿瘤性病变可能;建议病理明确。
2、双侧颈部、左侧腋下多发淋巴结伴FDG代谢增高,考虑炎性增生可能;建议必要时病理明确。
3、双肺下叶多发下结节,考虑陈旧性病灶可能大,左侧胸腔少量积液。
4、双侧肺门及纵膈多发淋巴结炎性增生可能,建议随访。
2016年8月27日:

初步诊断
左上肺阴影待查
感染性病变
肿瘤待排
胸壁软组织及骨骼病变
考虑可能的病因:1.结核? 2.社区获得性肺炎?3.NTM病?4.放线菌?5.马尔尼菲蓝状菌? 6.多发性骨髓瘤?7.淋巴瘤?
入院后检查:
G试验 146pg/ml,GM 阳性(0.64)
脓液及创面标本涂片检到真菌孢子;培养回报:马尔尼菲蓝状菌
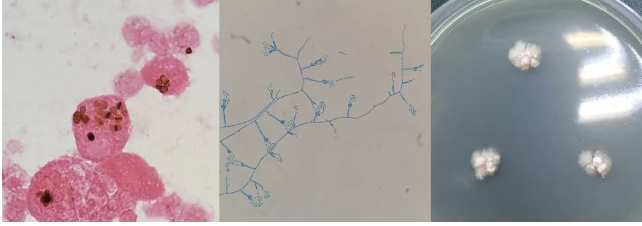
从左至右:1)脓液标本 六胺银染色;2)PDA 25度 4天 乳酸酚棉兰染色;3)SDA 35度 9天
修正诊断
播散性马尔尼菲蓝状菌病
治疗:
两性霉素B针,序贯伏立康唑抗真菌治疗;行「左前胸坏死组织清创术+慢性溃疡修复术+带蒂皮瓣移植术+负压引流术」病情好转出院。
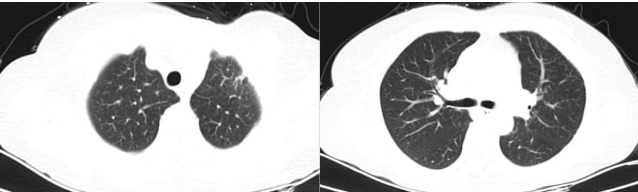
伏立康唑抗真菌治疗8个月后复查CT肺部病灶较前(2016年8月27日)明显好转。
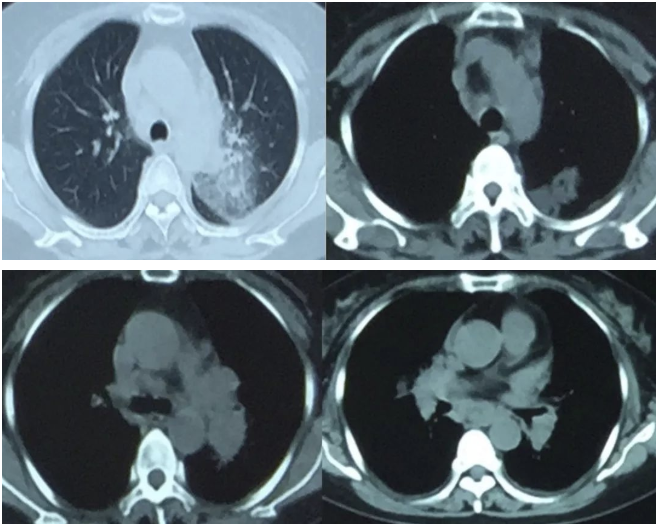
2017年5月8日胸部CT:
第二阶段
2017年6月,再次出现发热,Tmax 39.3℃,咳嗽咳白痰,不剧,无胸痛,无咯血,至当地医院就诊,查WBC 31.6X109/L ↑,CRP 145 mg/L ↑,予头孢曲松针抗感染治疗3天后,体温稍下降,但仍波动于38 ℃ ,于2017年7月9日入院。
入院检查:
BRT:WBC 11.6X10^9/L↑;中性粒百分数 0.647;淋巴百分数0.28,血红蛋白80g/L ↓;
CRP 53.9 mg/L ↑ ;PCT 0.049 ng/ml;伏立康唑血药浓度1.66µg/ml;
G试验 60.6 pg/ml,GM 阴性,TORCH阴性;
痰培养阴性,血培养阴性,痰找结核菌三次阴性;隐球菌荚膜抗原:阴性
IgG 30.2g/L↑,IgA 1.92 g/L,IgM 1.35 g/L,C3 1.82 g/L ,C4 0.38 g/L , IgE 26.43 IU/ml;
T细胞亚群:Th细胞 32.6%↓,Tc细胞29.2%, Th /Tc比值 1.12,NK细胞 28.9% ,C4.D4+细胞绝对值1193/ul 血生化:白球比值0.6,碱性磷酸酶194U/L。
2017年7月10日 胸部CT:
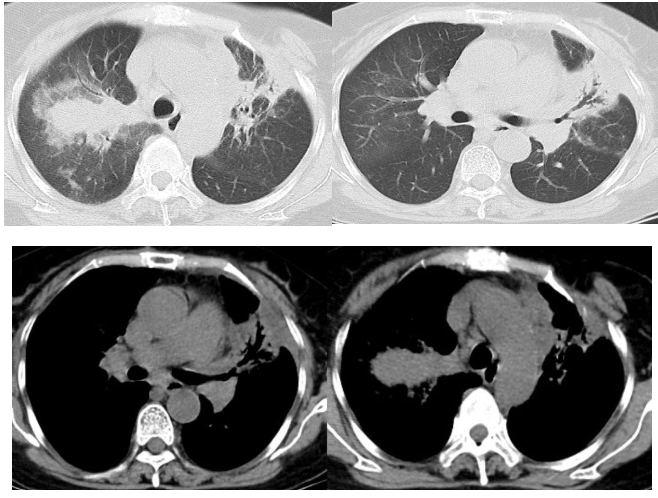
诊断考虑
1、马尔尼菲蓝状菌病复发?
2、社区获得性肺炎?
3、MALT淋巴瘤
4、肺结核?
5、肺癌?
6、诺卡菌?
7、非结核分枝杆菌肺病?
下一步处理?支气管镜?经皮肺穿刺病理组织、培养?
1
支气管镜检查
见两侧各级支气管通畅,粘膜充血,水肿,光滑平整,未见出血,分泌物不多。
病理
右上叶支气管刷检:纤毛柱状上皮细胞,中性粒细胞为主的炎症细胞,未及肿瘤细胞。左上叶支气管刷检:纤毛柱状上皮细胞,炎症细胞,未及肿瘤细胞。
BALF:散在腺上皮细胞、组织细胞及炎症细胞
病原学
右上叶、左上叶支气管刷片细菌、真菌涂片:阴性
BALF 细菌、真菌涂片:阴性
BALF 培养:阴性;BALF GM:阴性
BALF 隐球菌荚膜抗原试验:阴性
2
肺穿刺
病理
送检「肺穿刺」标本:符合间质性肺炎
病原学
细菌、真菌涂片:阴性 结核菌涂片:阴性
2017年8月30日肺穿刺培养回报:非结核分枝杆菌,基因芯片鉴定:鸟胞内复合体分枝杆菌(MAC)
修正诊断
非结核分枝杆菌肺病
MAC肺病
播散性马尔尼菲青霉菌病(治疗后)
治疗:阿奇霉素片0.25 qd、EMB 0.75 qd、莫西沙星片0.4 qd、利福布汀0.3 qd。
患者服用1月,体温、WBC、CRP完全恢复正常,但患者诉服药后皮疹明显,伴瘙痒,胃肠道反应大,对症处理无好转,拒绝继续服用;停药后体温仍正常,无诉不适,密切随访。
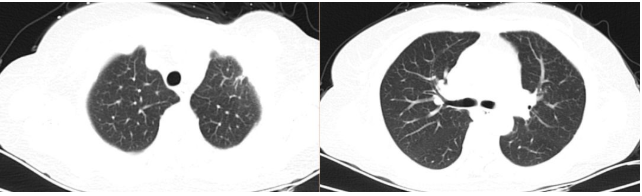
2018-03-09
第三阶段
20天前开始反复出现发热,体温最高40℃,有畏寒,无寒战,伴咳嗽咳痰,无咯血,无脓痰,伴右侧胸痛,疼痛不剧,5天前双手掌出现红肿伴水泡,至我院门诊,查胸部CT提示肺部病灶较前增多,于2018年5月18日收住。
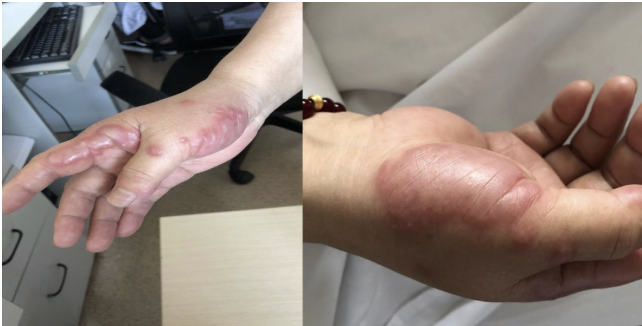
查体:左颈部可及多个肿大淋巴结,黄豆样大小,活动可,无压痛。双手皮疹红肿伴水泡,双下肢无浮肿。左侧胸锁关节处发红伴压痛,两肺呼吸音粗,未闻及干湿性啰音。
皮肤改变:
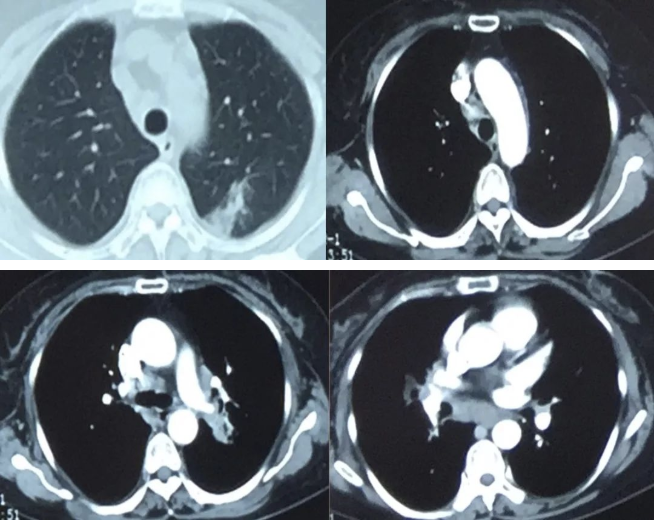
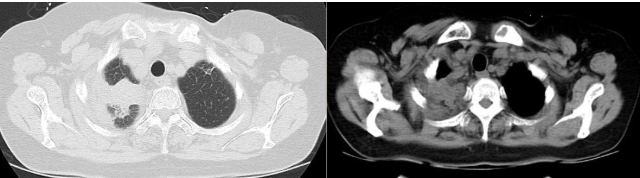
2018-05-18 胸部CT:

入院检查:
BRT: WBC 23.6X10^9/L ↑;中性粒百分数0.790;淋巴百分数0.145 ,血红蛋白 89g/L;
CRP 51.8 mg/L ↑;PCT 0.047 ng/ml;血沉 80 mm/h
血生化:葡萄糖 7.0 mmol/L ↑; LDH248 U/L ↑; 碱性磷酸酶 267 U/L ↑;白球蛋白比值 0.6 , IgG 28.80 g/L↑;
淋巴细胞绝对值 3.42 *10^9/l;T(CD3+) 66.6 % ;T CD4+ 42.1 %;T CD8+ 25.2 %
CD4+/CD8+ 1.67;B(CD3-CD19+) 12.7 % ; NK细胞 20.9 % ;TCD4+细胞绝对值 1440 /ul ; CD8+绝对值 862 /ul ; B细胞绝对值 434 /ul ;
甲状腺功能,肿瘤标志物,出凝血功能:正常
痰培养三次,痰抗酸杆菌三次:阴性,痰X-pert:阴性
血培养三次:阴性
GM:0.08 ;G试验70.10pg/ml;隐球菌荚膜抗原:阴性;β2微球蛋白:正常;
B超:左侧胸锁关节滑膜增厚伴骨质回声改变
病史小结
1、绝经后妇女,有播散性马尔尼菲青霉菌病,经过正规治疗1年。
2、10月前诊断非结核分枝杆菌肺病,治疗1月,出现胃肠道症状停药,后门诊随访
3、此次高热20天伴肺部病变增多,同时有左侧锁骨破坏,淋巴结肿大,皮疹。

2018-06-25胸锁关节病变处穿刺培养:非结核分枝杆菌;质谱鉴定结果:胞内分枝杆菌;
2018-07-03颈部淋巴结穿刺培养:非结核分枝杆菌;质谱鉴定结果:胞内分枝杆菌;
以上两个胞内分枝杆菌与2017-08肺穿刺培养分枝杆菌鉴定为同一株分枝杆菌。
皮肤穿刺提示中性粒细胞浸润,真皮炎症性病变;培养阴性。
修正诊断
播散性NTM病
播散性马尔尼非蓝状菌病(治疗后)
治疗:利福平0.6+乙胺丁醇0.75+克拉霉素1.0
2018-08-09
为什么患者出现播散性NTM病?
患者出现两种胞内菌的播散性感染,但常规检查免疫功能正常,考虑潜在的细胞免疫功能缺陷。目前公认TNFα/IL-12-IFNγ轴在巨噬细胞及T细胞、NK细胞对NTM的清除中发挥重要作用。推测患者可能的病因为抗干扰素自身抗体介导的成人免疫缺陷综合征。
现场专家点评
李玉苹教授(呼吸与危重症医学科)
患者两种播散性机会菌感染,常规免疫功能检查正常,应考虑存成人免疫缺陷综合征可能。这类疾病往往成人发病、HIV检测阴性、但伴有不同程度免疫缺陷症状。临床表现多样:淋巴结肿大、反应性皮肤病(Sweet综合征)、发热、肺炎、骨骼感染。常伴有NTM或其他机会感染,包括巨细胞病毒、新型隐球菌、组织胞浆菌、马尔尼菲青霉菌、播散沙门氏菌、严重水痘-带状疱疹病毒感染。以上特点与患者的表现非常符合,明确诊断还需进一步完善相应的特殊抗体等检查。
杨运俊主任(放射科)
患者影像学特征主要以纵隔淋巴结肿大伴多部位实变、渗出为表现,确实需要和多种疾病,如淋巴瘤,结节病,结核,非结核分枝杆菌等相鉴别,但是之前的抗感染有效,病灶游走,使诊断变得扑所迷离,影像学表现不典型。
陈国荣主任(病理科)
患者病程三个阶段多次取病理组织,但病理报告都未提供临床直接有诊断价值的结果。应该考虑送检组织中可能未取到最明显有提示意义的标本。患者清创的病理标本最大的特点是化脓性炎症,中性粒细胞浸润,如果切片中能见到明显的巨噬细胞吞噬腊肠样菌,再加特染,病理也能诊断马尔尼菲蓝状菌。但病理科医生也只能对自己看到的切片进行描述,最后还需与临床、微生物、影像等医生共同讨论得出结论。另外多位医师提到淋巴瘤,但是淋巴瘤以淋巴细胞为主,如果病变组织能见到大量中性粒细胞,一般不考虑为淋巴瘤。
吴庆主任(微生物实验室)
此患者的皮肤脓液虽然在外院也曾送过培养和涂片,但未能诊断出马尔尼菲蓝状菌。但我们的标本革兰氏染色时就看到吞噬细胞内有椭圆形的孢子,且孢子中间有分隔,这是马尔尼菲蓝状菌比较特异的镜下表现。此时,有经验的检验科医生应该就要考虑到这种菌可能。很多培养的结果都是在涂片的基础上再诊断,如果涂片没有发现,培养往往在较短的时间就结束了,对于较缓慢生长的菌,可能会漏诊。临床医生如果怀疑NTM,真菌,结核等特色病原体,在送标本的时候,应将标本放置在特殊的培养基中送检。取材的时候,也尽量取病变与正常组织交界处的标本,以提高阳性率。我们在做微生物培养时,对于怀疑特殊病原体的标本,尽量延长培养周期至42天,才可能培养出少见的,缓慢生长的病原体。
陈成水教授
此例患者病程长,病情复杂,每一个阶段的诊断和治疗都可能对下一步的诊治策略产生影响。所以希望pccm的学员能养成踏实,严谨的作风,从采集病史,到做各种临床检查,诊断,处理都应尽量考虑周全,有缜密的临床思维。对于一些疑难的疾病,应尽量及早取得充分的标本,深入检查,来明确诊断。
王良兴教授
此例患者病情曲折,也做了相当多的检查,最终明确诊断。对于患者NTM的治疗,个人认为如果病情需要,应该对患者晓之以理,动之以情,不能以患者的意志为转移,而从是否会对患者真正受益出发,权衡利弊,做出选择。
作者介绍



