引言
本例患者病史复杂,罹患多种疾病,在诊断主要病因时需要抓住临床特征逐一鉴别。在分析各种疾病可能存在的不同阶段、不同临床表现时,主要思路和判断要清晰,提示我们,患者在处于某些疾病早期时,往往其典型特征尚未表现出来,需要进行长期随访。全面的检查手段可以帮助我们一一排除可能引起最终结果的一系列疾病,如真菌、分枝杆菌、寄生虫感染、过敏性肺炎、血液系统肿瘤和血管炎等。针对本例患者存在鼻窦炎症及哮喘的特殊性,要注意到如果在未来的随访过程中,能够有相应的血清学标记物或病理学资料,最终才可以做出正确的诊断。
40余年慢性鼻炎、咽炎,30余年乙肝小三阳,伴6年胆结石病史……错综复杂的病史中可否看出主要病因?
患者是一名51岁的女性,四川成都人,主诉「反复咳嗽气紧1年余,复发1个月」于2021年3月24日入住我科。1年多前,该患者无明显诱因出现咳嗽,咳白色泡沫状痰,伴喘息,无发热盗汗、胸痛咯血,四肢水肿等,外院诊断「支气管哮喘」,予以对症治疗后好转,但仍有咳嗽伴呼吸困难,晨起及夜间明显。
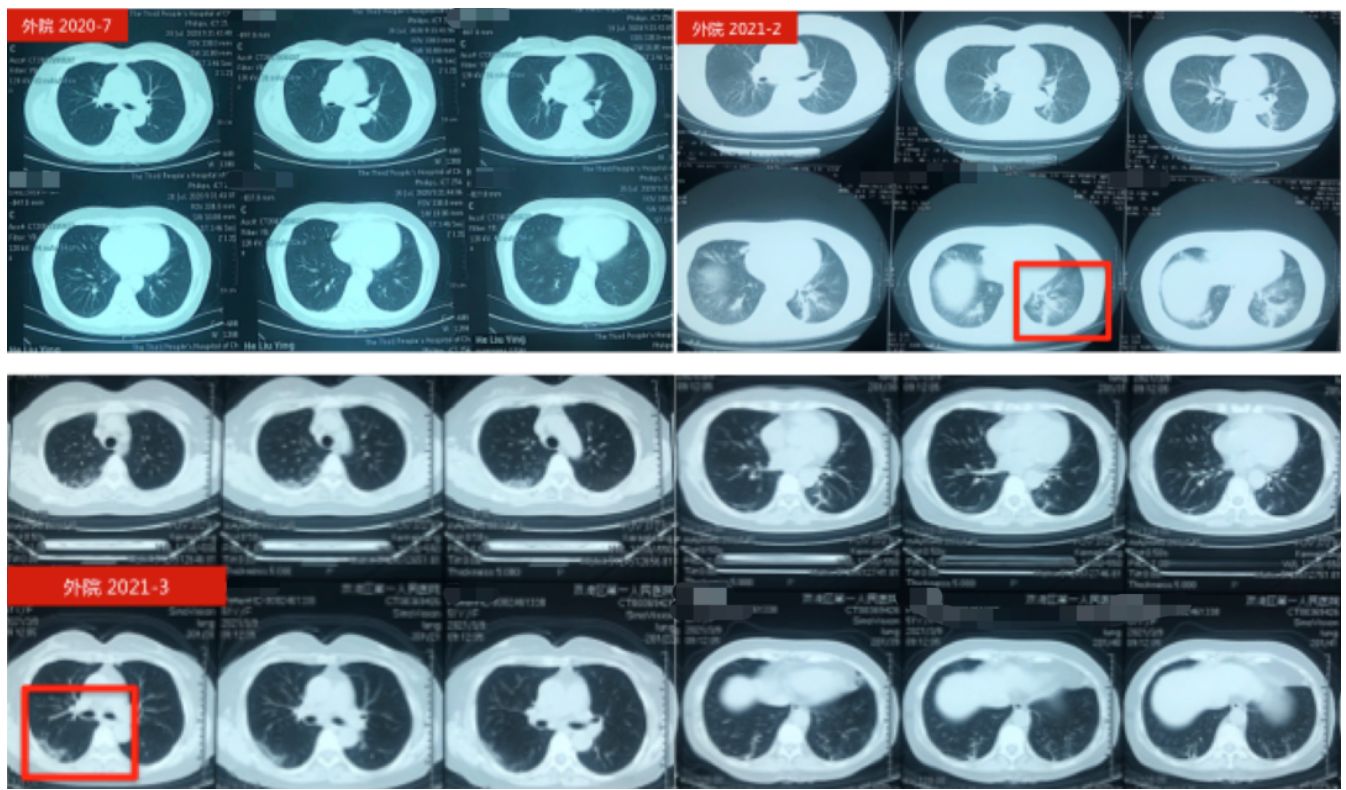
患者长期使用「茶碱、孟鲁司特钠、信必可」治疗,症状时轻时重。8个月前,症状再次加重,于某三甲医院完善相关检查示 「FeNO>300 ppb,Eos% 18.6%,IgE 284.7 IU/L,抗nRNP抗体及重组抗原弱阳性」,胸部CT示「右肺上叶胸膜下磨玻璃样改变」,肺功能示「轻度阻塞性通气功能障碍,弥散功能正常」,当地医院诊断为「1.支气管哮喘;2.高血压 1级 低危」,予以「甲泼尼龙、多索茶碱、孟鲁司特钠、乙酰半胱氨酸、奥马珠单抗」等治疗稍好转。出院后,每月1次奥马珠单抗治疗,维持4个月,后因出差未按时注射,咳嗽气紧症状再次加重,服药后症状可缓解,但症状反复。
1个月前,患者因一次受凉后出现发热,体温最高38.9℃,咳嗽剧烈,当地医院复查胸部CT提示「1、右肺上叶病灶增多,伴间质改变;2、纵隔淋巴结增大」,建议行激素治疗,患者拒绝,为进一步诊治遂来我院。
患病以来,患者的精神食欲欠佳,睡眠差,二便尚可,体重无明显改变。值得注意的是,该患者有长达40余年的慢性鼻炎、慢性咽炎,也就是说自幼便罹患此疾病;罹患乙肝小三阳30余年;胆结石病史6年;高血压4年,规律口服施慧达及比索洛尔控制血压;患有桥本氏甲状腺炎3年;过敏性鼻炎2年余,服用「孟鲁司特」后稍减轻,但仍鼻塞流涕、打喷嚏等症状。
追查既往史,患者否认结核病史;30 年前行「阑尾切除术」,26 年前行「剖宫产术」,出院后大出血史,有O型血输注史,无输血不良反应;预防接种具体不详。
该患者工作性质无太多特殊性,担任物质设备部主管,偶尔到地材加工厂视察(加工碎石和沙),每次停留半小时左右,无流行病及疫区居留史,无烟酒史,无喜食生冷鱼虾及肉类等。婚育史、家族史无特殊。
BALF未查见恶性肿瘤,支气管激发试验为阳性……患者拒行进一步肺活检、鼻窦手术以及拒绝外送曲霉特异抗体等检查,如何诊断?
入院后,首先对患者进行了体格检查。生命体征:T 36.4℃,P 103次/分,R 20次/分,BP 139/78mmHg,SaO2 97%。神志清楚,精神可,全身未见皮疹,双侧颌下可扪及直径约2cm 左右淋巴结,光滑质韧可滑动。胸廓正常,双肺叩诊呈清音,双肺呼吸音清,未闻及干湿啰音,心界正常,心律齐,各瓣膜区未闻及杂音。腹软无压痛,肝脾肾肋下未及。双下肢不肿。
外院辅助检查情况如下:
入院后进一步检查情况如下:
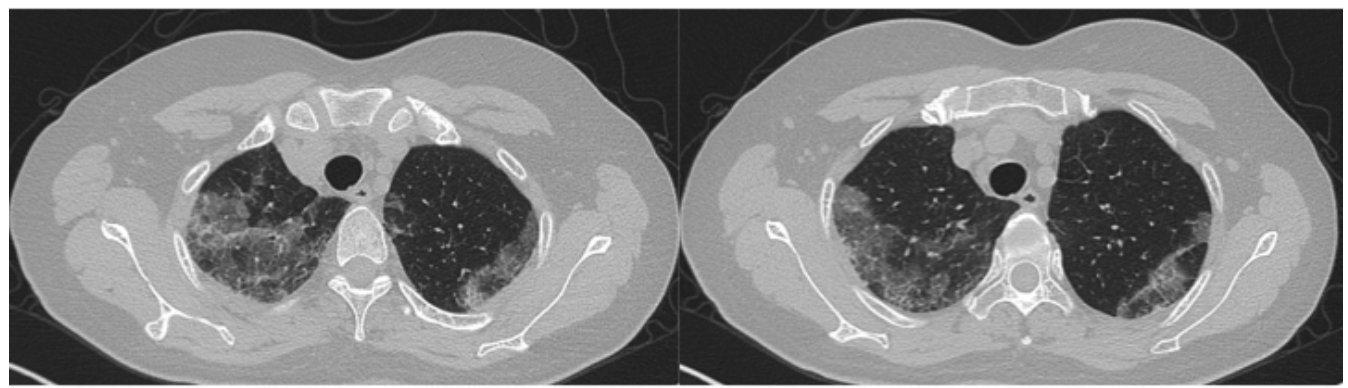
1、胸部HRCT (2021-4-2) 示:双肺上叶、右肺中叶多发磨玻璃斑片影,累及间质,双肺下叶后基底段少许条索影,炎性?其他待排。左肺上叶前段小结节,多系炎性。纵隔淋巴结增大。双侧胸膜局部稍增厚。右侧第4前肋骨折,周围见骨痂形成。
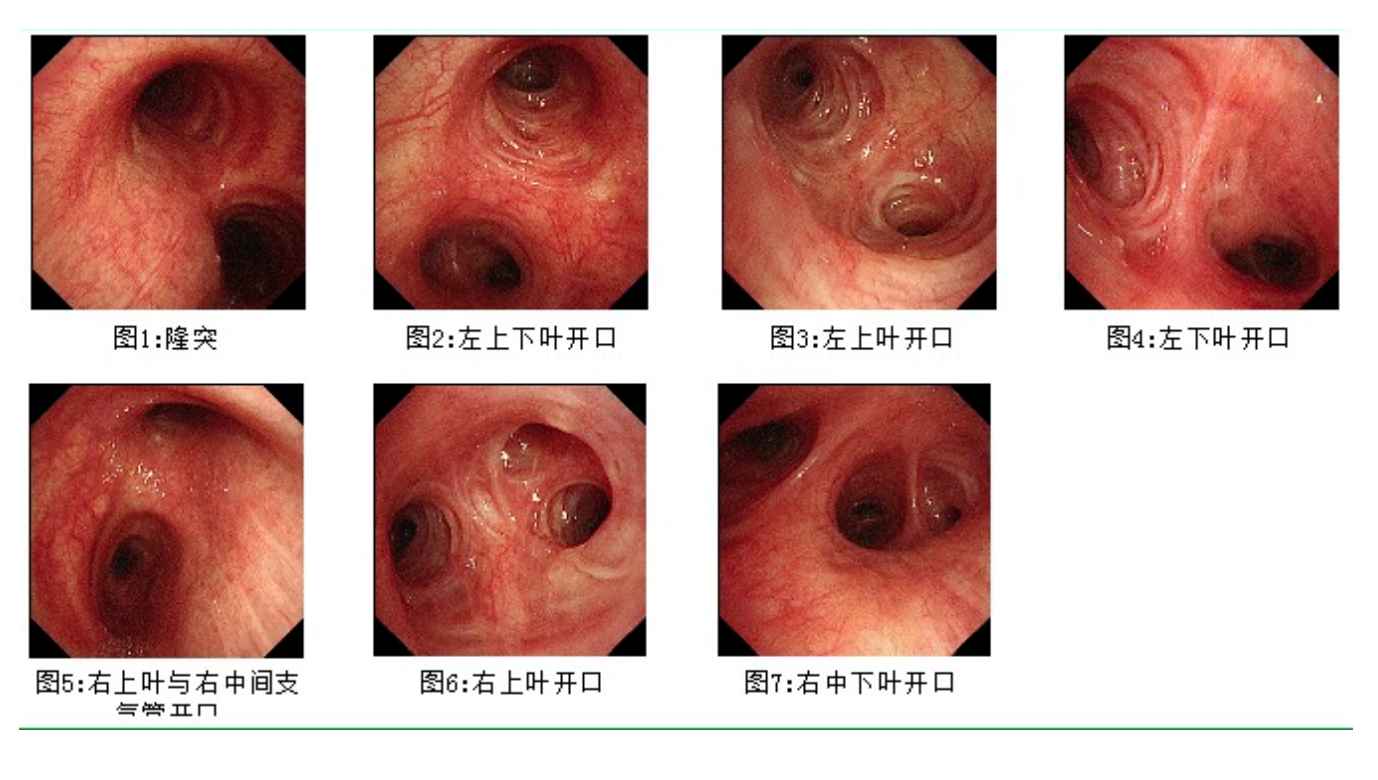
2、支气管镜检查:镜下见气管、各级支气管结构均无明显异常。
BALF:外观微浑,白色,GM试验阴性;
BALF细胞分类计数:有核细胞160×10^6/L, 红细胞 420×10^6/L。分类计数:中性细胞 4%,淋巴细胞1%,巨噬细胞9%,嗜酸性粒细胞2%,纤毛柱状上皮细胞84%,纤毛上皮细胞量多。可见少许细菌,未见其他特殊异常细胞。
BALF液基病理诊断:未查见恶性肿瘤,特殊染色示:D-PAS(+),AB(-)。
BALF-mNGS:微小微单胞菌 1844序列,结核分枝杆菌复合群 1序列。
3、肺功能、支气管激发试验及一氧化氮呼气试验:
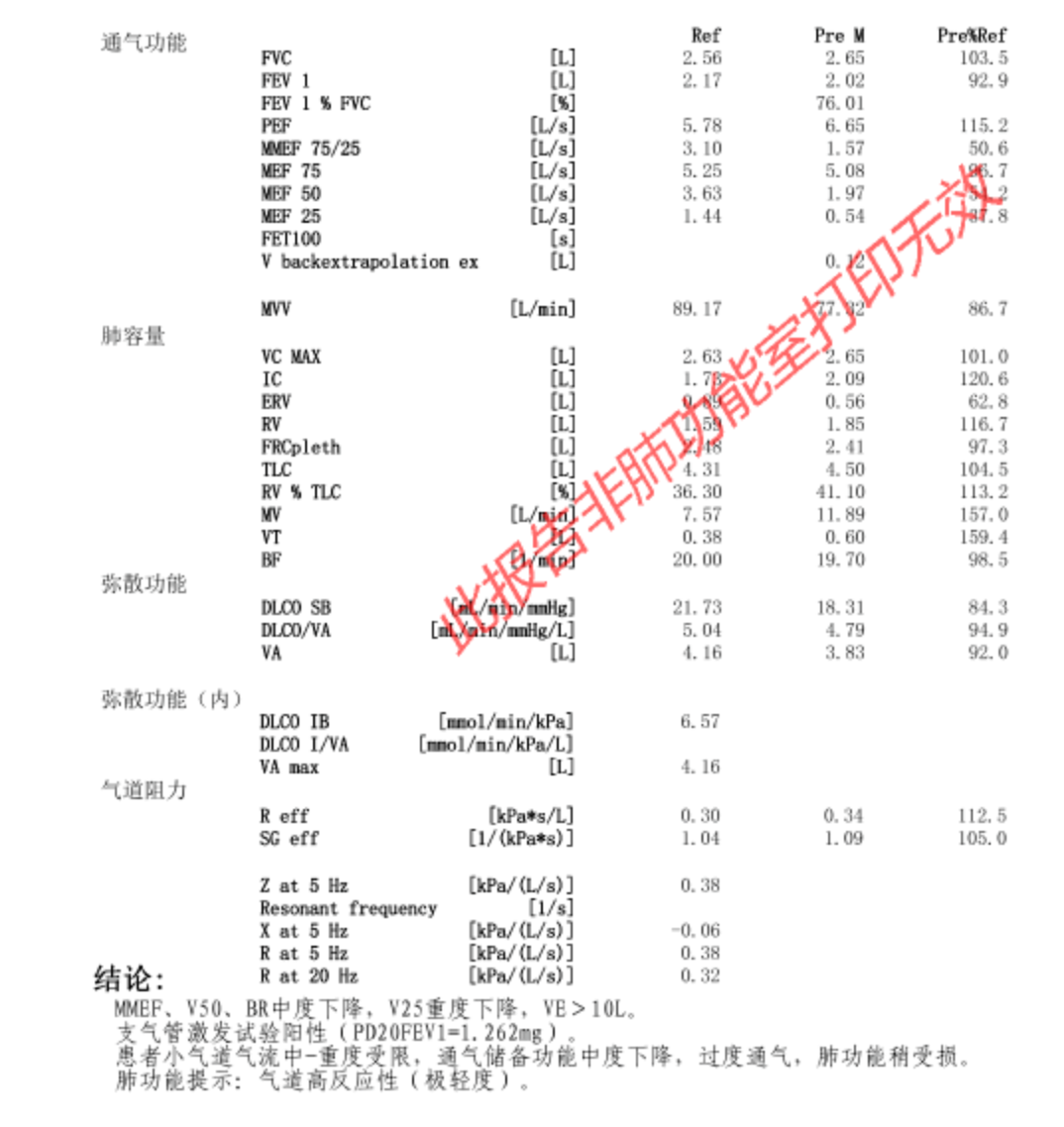
肺功能全套:MMEF、V50、BR中度下降,V25重度下降,小气道气流中-重度受限,通气储备功能中度下降,肺功能稍受损。
支气管激发试验:阳性,提示气道高反应性(极轻度)。FeNO 试验:160 ppb
4、实验室检查情况如下:
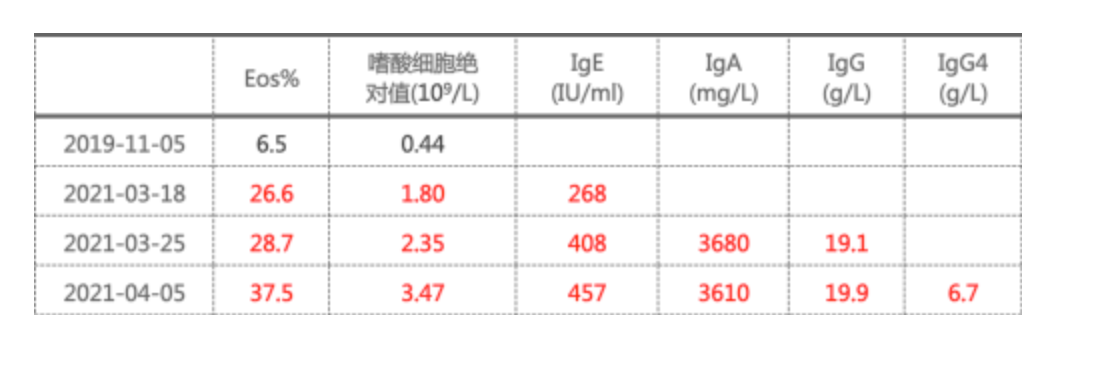
1)炎症指标:CRP 30.10 mg/L,ESR 51 mm/h,PCT 0.06 ng/ml
2)寄生虫:肝吸虫 IgG+ (2次) ;余寄生虫抗体及大便寄生虫卵均阴性
3)免疫:ANCA 阴性 (2次),抗Ro-52抗体 +,抗PM-Scl 抗体+,Coombs试验 +;其余免疫指标均阴性
4)甲功:T3 0.88 nmol/L,FT3 2.72 pmol/L,TgAb 506.00 IU/ml
5)病原学:痰涂片可见较多G-杆菌 (3+), 较多G+链球菌 (3+) ;TB-IGRA、真菌G试验、GM试验、隐球菌荚膜抗原、肺孢子菌核酸、CMV、EB、TORCH等均阴性
6)其他:血气分析、生化、心肌标志物、BNP、肿瘤标志物、免疫固定电泳、血清蛋白电泳等均阴性
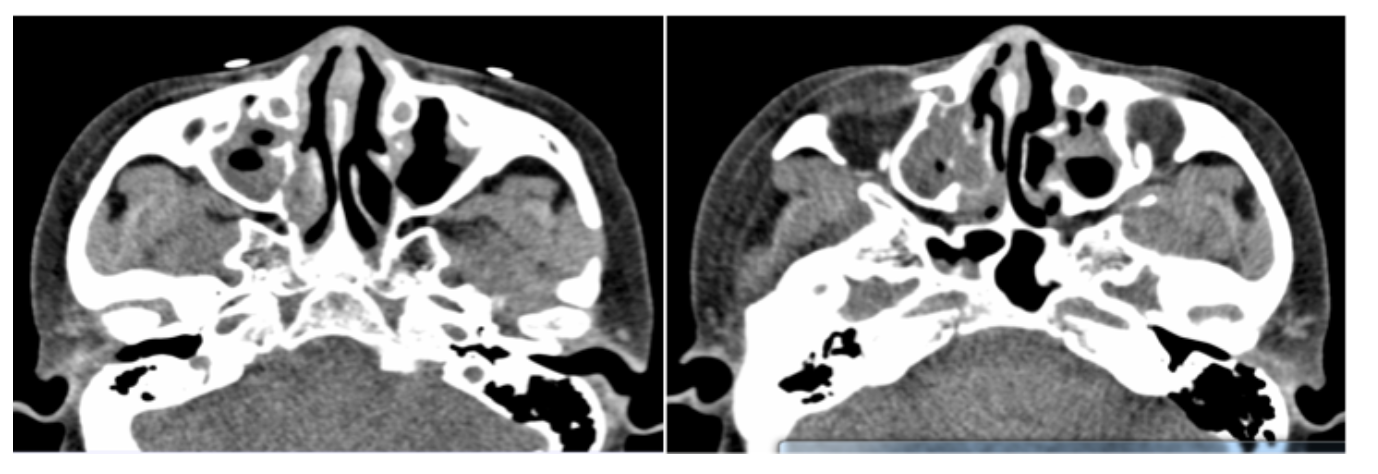
5、鼻部 CT ( 2021-4-1) 示:双侧上颌窦、筛窦、蝶窦及额窦内见软组织影,炎性可能。双眼内眦高密度结节影,钙化灶?
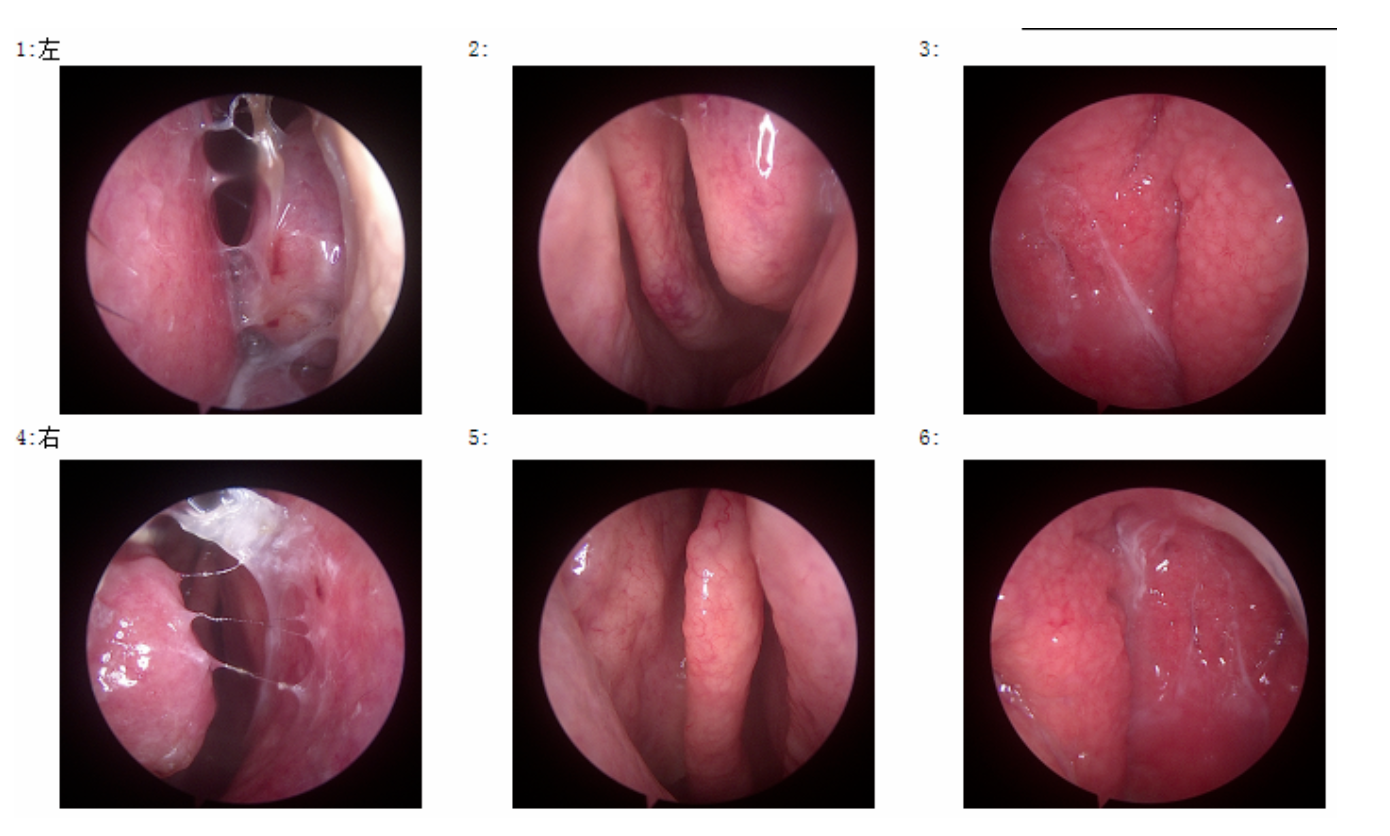
6、鼻中隔无明显偏曲,右利氏区粘膜糜烂;双侧下鼻甲稍大,左下鼻甲前端粘膜糜烂,双侧鼻腔见粘涕;左侧钩突稍大,双中鼻道未见新生物;鼻咽部左、右对称,粘膜肥厚,表面见少许粘涕。镜下诊断:鼻炎,鼻出血。
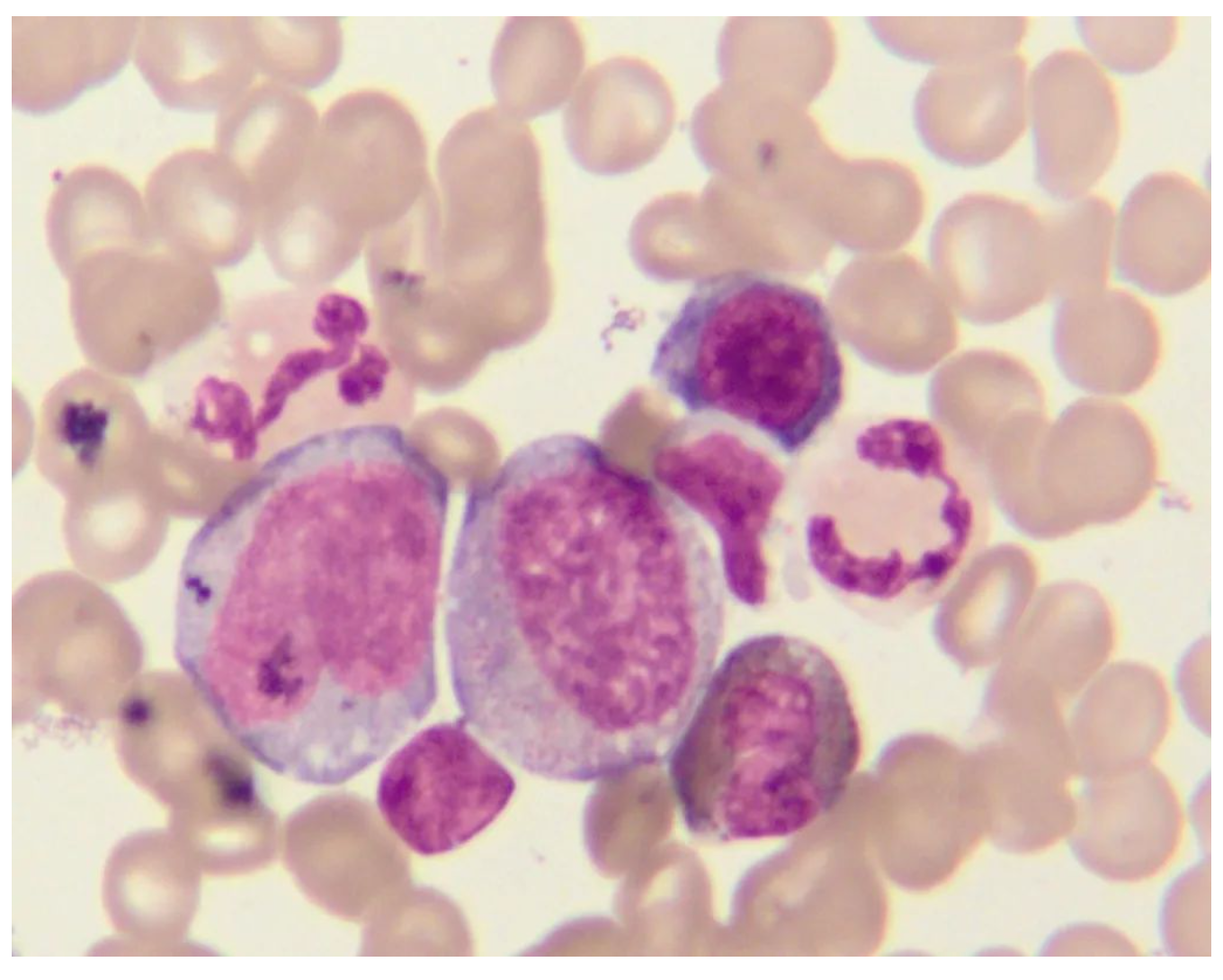
7、骨髓穿刺:骨髓增生活跃,粒系占 53.3%,红系占 29%,其中嗜酸性粒细胞增高占 13%;骨髓流式细胞未见异常。血液病融合基因及 FISH 检测无特殊。
8、淋巴结彩超:双侧颌下、颈侧区、颈部大血管旁、锁骨上区及腹股沟查见数个淋巴结,较大均位于颌下,右侧大小约23x10mm,左侧大小约26x5mm,上述淋巴结部分皮髓质分界不清,部分内可见点线状血流信号。
9、淋巴结穿刺活检:考虑淋巴结反应性增生可能大。
10、腹部彩超:胆囊壁增厚,胆囊结石。左肾实性结节:错构瘤?后患者拒绝行进一步肺活检及鼻窦手术,拒绝外送曲霉特异抗体等检查。
95%以上EGPA患者有喘息、咳嗽等病史,75%患者出现变应性鼻炎,ANCA阴性也不能排除可能性,许多肺部影像学表现是EGPA与难治性哮喘鉴别的重要依据之一……面对复杂局面,如何鉴别诊断?
首先团队对患者的临床特点进行了回顾:患者为中年女性,起病缓,病程长,以反复咳嗽气紧为主要表现,有支气管哮喘、过敏性鼻炎及鼻窦炎病史;体征:双侧颌下可扪及淋巴结肿大;辅助检查:血及骨髓中的嗜酸性粒细胞显著升高,血 IgE升高;支气管激发试验阳性;胸部CT表现为:双上肺弥漫的磨玻璃斑片影,外周及胸膜下明显,似有游走性;鼻部 CT 可见多个鼻窦内见软组织影。
因此,总结该患者的病例特点,团队考虑鉴别诊断如下:
1、过敏性肺炎:患者于接触抗原4-6小时后即出现症状:有发热、干咳、呼吸困难、胸痛及发绀。体格检查肺部有湿啰音,多无喘鸣音,无实化或气道梗阻表现。CT提示双肺磨玻璃样改变;双肺广泛的斑片状、团片状、云絮状肺实变影,边缘模糊,密度及分布不均,以中下肺较多见,短时间内具有游走性。
小叶中心性结节影及磨玻璃改变是过敏性肺炎的特征性改变。急性发作时,白细胞计数升高15-25×10^9/L伴中性粒细胞增高,但多无嗜酸性粒细胞升高,丙种球蛋白升高到20-30g/L,伴IgG、IgM及IgA升高,血清补体正常,类风湿因子可为阳性。肺功能检查显示限制性通气障碍有肺活量下降,弥散功能降低,局部通气血流比例失调,无明显气道阻塞及血管阻力增加。考虑该诊断可能性不大。
2、EGPA:EGPA是一种可累及全身多个系统的、少见的自身免疫性疾病,主要表现为外周血及组织中嗜酸粒细胞增多、浸润及中小血管的坏死性肉芽肿性炎症,属于ANCA相关性系统性血管炎。
EGPA通常体现出三个阶段。早期的特点是气道炎症;几乎所有的患者都会经历哮喘和/或过敏性鼻炎。第二阶段的特征是异常高的「嗜酸性粒细胞」,这会导致组织损伤,最常到肺部和消化道。第三阶段包括血管炎,EGPA血管炎期血清IgE和IgG水平升高,为EGPA的特征之一,其可以最终导致细胞死亡,威胁生命。
大部分EGPA患者以喘息发病,95%以上的患者有喘息、咳嗽等病史,75%的患者出现变应性鼻炎,是EGPA的典型初始症状。肺部游走性或一过性浸润影是EGPA的特征性影像学表现之一。诱导痰或BALF中嗜酸粒细胞明显增高也是重要特征之一,BALF中嗜酸比例可高达25%以上。ANCA阴性时不能排除EGPA的可能性。鼻窦CT检查可发现鼻窦炎的表现。肺部影像学表现为多变的游走性病变,激素治疗后短时间内变化明显。
常见的影像学异常包括广泛的支气管壁增厚、斑片状磨玻璃影和肺纹理增粗,还可出现多发小叶中心结节、树芽征、小结节、空气潴留、支气管痰栓、肺气肿、实变灶、支气管扩张、肺小血管纹理增粗、肺不张、肺间质性改变、纵隔淋巴结肿大、胸腔积液及胸膜增厚等,这些肺部影像学表现是EGPA与难治性哮喘鉴别的重要依据之一。因此,团队考虑患者该诊断可能性较大。
3、APBA: ABPA不累及肺外器官(不包括上呼吸道),胸部CT常见中心性支气管扩张、烟曲霉特异性IgE水平增高、烟曲霉皮试速发反应阳性及血清烟曲霉抗原沉淀抗体阳性等可与EGPA鉴别。
ABPA的典型表现急性期主要症状有喘息(96%)、咯血(85%)、黏脓痰(80%)、发热(68%)、胸痛(55%)和咳出棕色痰栓(54%)。ABPA诊断不易。54%哮喘患者胸片上可见条带状阴影,20%~28%患者可以有阳性烟曲霉即刻皮肤反应,ABPA必备诊断标准包括:①哮喘(轻重不一);②肺浸润;③曲霉抗原即刻皮肤反应阳性;④血清总IgE升高(>1000ng/m1);⑤曲霉沉淀素抗体阳性;⑥血清特异性:IgE和IgG抗体升高;⑦周围血嗜酸性粒细胞增加。上述标准对急性加重期患者诊断准确性较高。考虑该诊断可能性不大。
4、CEP:该病的高峰年龄段为30-40岁,妇女是男性的2倍。1/3-1/2的患者有过敏性鼻炎或鼻息肉等病史,另外有2/3的病人有成人发作性哮喘或有其他呼吸道症状。本病病程通常为2-6个月,甚至超过1年,症状也较严重。呈亚急性临床表现,常见的症状有低热、夜间大量出汗,中度体重下降,咳嗽,有少许黏痰,约有2/9患者少量咯血,病人最后发展为渐进性的呼吸困难,与发作性哮喘有关。少数病人表现为急性严重的呼吸衰竭或ARDS。胸片显示双侧外周或胸膜下阴影的患者,通常怀疑为CEP。本病逐渐起病,出现初始症状到做出确诊将历经4-5个月,典型症状包括:咳嗽有痰(33%-42%)、发热(67%)、呼吸急促(57%-92%)、体重减轻(57%-75%)和盗汗。
诊断CEP通常是根据临床表现、胸部影像学检查显示主要在周边或胸膜下的中肺至上肺区阴影,以及BAL显示嗜酸性粒细胞增多(≥25%)来综合判断。一般不需要外科肺活检,除非BAL未显示嗜酸性粒细胞增多、影像学表现不典型或全身性糖皮质激素治疗未迅速起效。
EGPA是一种血管炎性疾病,特征为鼻窦炎、哮喘和明显的外周血嗜酸性粒细胞增多。EGPA可以与CEP表现类似,但前者的放射影像学阴影通常位于中肺区而不是上肺区,且呈小叶中心性而不是周围性。EGPA更可能伴有肺外表现,如皮肤、心脏、肾脏表现。然而,已发现CEP与EGPA之间有重叠,提示CEP可能是EGPA的起病特征。慢性嗜酸性粒细胞性肺炎(CEP)是一种以肺间质和肺泡腔内嗜酸性粒细胞显著异常积聚为特征的特发性疾病。
CEP的特征为在3周至数月内出现呼吸困难、咳嗽、发热和哮鸣。胸片发现双侧外周或胸膜下阴影(称为「肺水肿反转征」)基本能诊断CEP,但并非所有患者表现出这种模式。外周血嗜酸性粒细胞增多较常见,但不一定存在。大多数患者会进行支气管肺泡灌洗(BAL)以排除感染。
CEP患者的BAL液通常显示嗜酸性粒细胞增多(>25%)。诊断CEP通常要结合临床表现、胸片显示以外周或胸膜下阴影为主以及BAL细胞计数显示嗜酸性粒细胞增多(≥25%)。需要排除感染及药物性肺嗜酸性粒细胞增多。不需行肺活检,除非BAL未显示嗜酸性粒细胞增多、胸部影像学表现不典型或全身性糖皮质激素治疗未迅速起效。团队对患者的该诊断尚不能排除。
5、AEP:此病不同于CEP,急性嗜酸性粒细胞性肺炎为急性、往往为暴发性发作(1个月或更短),低氧血症较严重,通常没有外周血嗜酸性粒细胞增多,影像学显示弥漫性阴影。因此考虑该诊断可能性不大。
6、高嗜酸性细胞综合征,肿瘤性,感染性(寄生虫等),胃肠道疾病等,该患者无确切相关临床表现,考虑诊断性可能不大。
多达10种的诊断结果及诊断依据,面对多种疾病引起的嗜酸性细胞增多伴肺浸润,能给到我们哪些提示?随访应注意什么?
根据上述分析和讨论,最终团队对该患者的最后诊断及诊断依据如下:
- EGPA?CEP?
- 嗜酸性细胞增多症
- 继发性肺泡蛋白沉积症
- 支气管哮喘
- 过敏性鼻炎 慢性鼻窦炎
- 高血压1级 低危组
- 桥本氏甲状腺炎 低 T3 综合征
- 多发淋巴结长大(纵膈、颈部、锁骨上区及腹股沟)
- 胆囊结石
- 左肾实性结节:错构瘤?
患者从3月24日入住我科,从4月10日起,团队治疗方案予以强的松50mg口服,患者症状有所好转,1个月后减量为30mg,后逐渐减量至15mg维持。同时,我们建议患者到耳鼻喉门诊就诊,择期行鼻部手术或活检,必要时行肺活检。随访情况:血常规、生化均已正常;肝吸虫IgG 阴性;复查胸部 CT病灶完全吸收。随访对比结果如下:
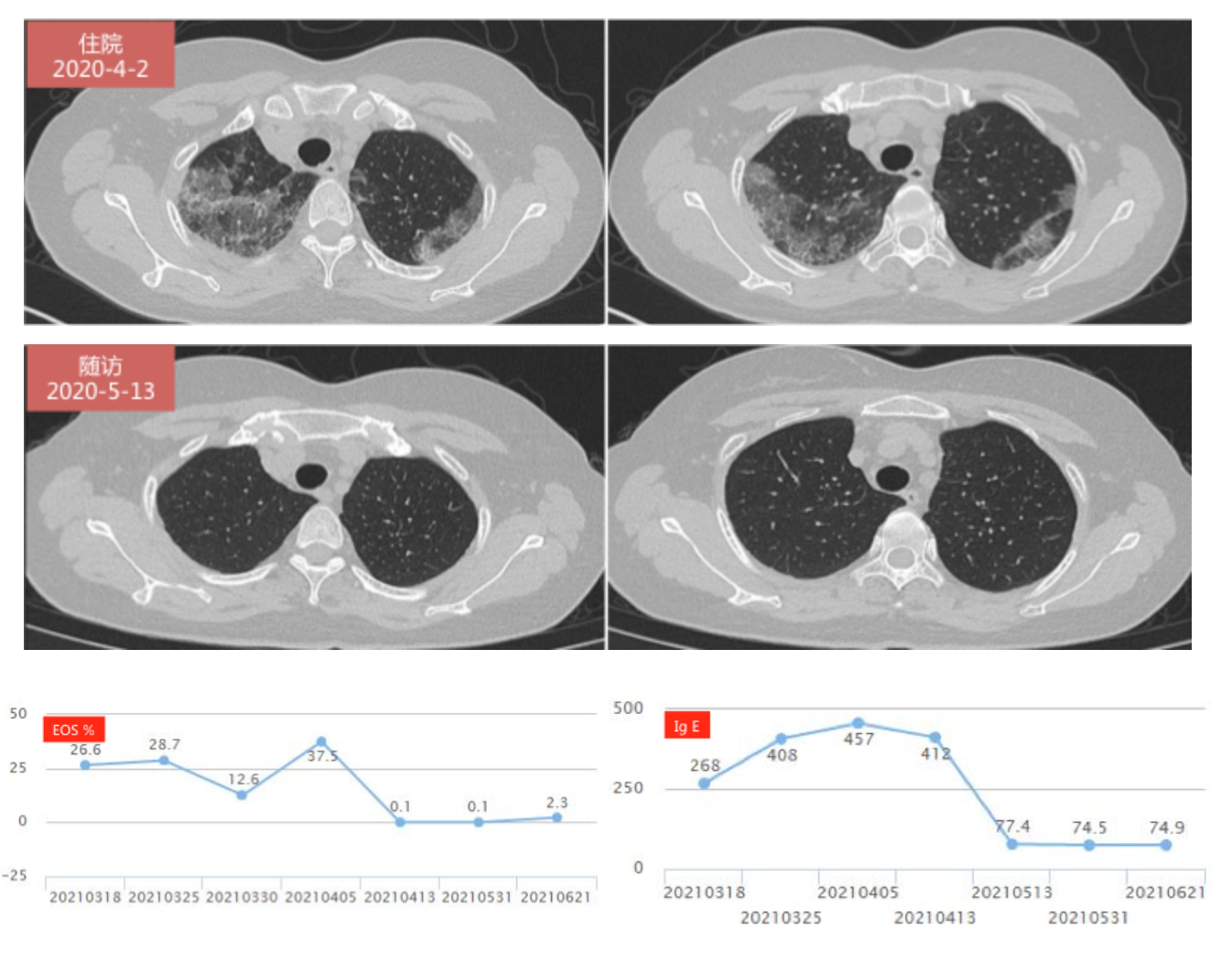
对该病例团队也邀请进行了MDT多学科讨论。放射科认为,患者影像学上表现为双肺磨玻璃影,双上肺近胸膜处为主,似有游走性表现,考虑EGPA及CEP等均不能排除;风湿免疫科认为,因患者缺乏病理资料,虽ANCA为阴性,但结合患者临床症状,仍考虑EGPA可能大;我团队认为,嗜酸性细胞增高伴肺部浸润的疾病需要全面分析,排除可能引起嗜酸性细胞升高的一系列疾病,如真菌、分枝杆菌、寄生虫感染、过敏性肺炎、血液系统肿瘤和血管炎等,同时需要注意的是患者存在鼻窦炎症及哮喘。如在未来的随访过程中,能有相应的血清学标记物或病理学资料,最终可以做出正确的诊断。
通过此案例的诊治得到经验与体会如下:
多种疾病可引起嗜酸性细胞增多伴肺浸润,需要抓住临床特征逐一鉴别;某些疾病可能存在不同阶段,不同阶段临床表现可能不相同;处于疾病早期时往往其典型特征尚未表现出来,需要我们的进行长期随访。
专家介绍

程德云
四川大学华西医院呼吸与危重症医学科教授、博士研究生导师。长期从事临床工作,对呼吸系统疾病的诊治有丰富的临床经验,主要研究慢性阻塞性肺疾病、慢性肺源性心脏病及胸膜疾病的基础理论和临床诊治。曾任学术任职:中华医学会呼吸学会第六届委员会委员,四川省医学会呼吸专委会第三届委员会副主任委员,四川省医师协会第四届呼吸医师分会会长,成都医学会呼吸专委会多届委员会主任委员,成都医学会常务理事,美国胸科医师协会资深会员,全国慢性阻塞性肺疾病学组成员。《中华结核和呼吸杂志》、《中国实用内科杂志》、《中国呼吸与危重监护杂志》编委、《中华内科杂志》通讯编委。发表论文200余篇,主编、主译和合编专著数部,获卫生部、四川省科技进步奖、中华医学科技奖数项。

董佳佳
讲师,医学博士,本硕博就读于四川大学华西临床医学院,约翰霍普金斯大学及耶鲁大学国家公派联合培养博士。现为中国康复医学会呼吸康复专业委员科普学组委员,四川省康复医学会呼吸专委会青年学组副组长,成都市医师协会呼吸专委会青年委员。主要从事慢阻肺、间质性肺疾病及肺康复等的诊疗工作。主要研究方向为气道炎症疾病发病的相关分子机制研究。主持国家自然科学基金青年基金项目等多个项目。发表数篇SCI论著,其中第一及并列第一作者发表SIC 6篇,新型实用发明专利3项。
参考文献
[1] 朱元珏,陈文彬主编. 呼吸病学. 北京: 人民卫生出版社, 2003
[2] 李为民, 刘伦旭. 呼吸系统疾病基础与临床. 北京: 人民卫生出版社, 2017
[3] Up to Date


