现在病原微生物的检测方法丰富多彩。我们常规检测的病原,可以针对病原本身去检测,如使用显微镜,直接检测病原(如细菌、真菌等),但是在临床工作中应用局限,不适用病毒检测。还有一类是培养法,常规的细菌、真菌都可以采用培养技术,但是对于病毒而言,由于培养对实验室条件要求较高,而且也无法满足快速诊断的的要求,所以目前培养法在病毒诊断方面的应用较少,多用于科研实验室。还有其他方法,比如抗原检测(针对病原微生物)和抗体(针对人体对病原微生物的免疫反应)检测。此外,最重要的,也是今天着重强调的分子生物学检测方法。对于现在的感染性疾病而言,如果医院想让病原微生物诊断水平提高,尽可能满足临床需求,分子生物学检测将会成为一个必不可少的手段。
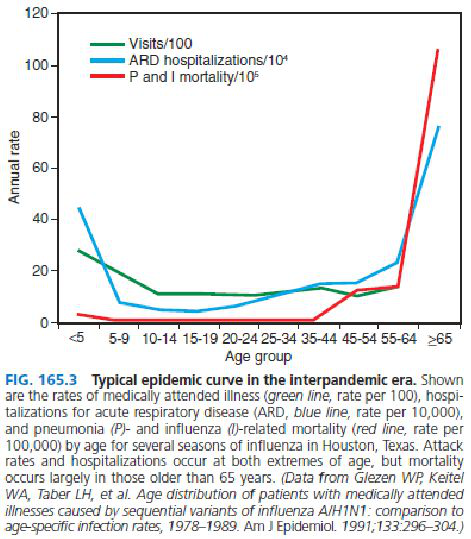
从这张图片看出,急性呼吸道感染性疾病主要侵袭年龄较小的婴幼儿、学龄前儿童以及老年人,这些明显是免疫力相对来说比较低下的人群。对于移植的患者、使用激素的患者或者血液病的患者,感染的几率也将大大增加,这是由患者自身因素决定。
国内和国际上对于流感都很重视

美国CDC的数据告诉我们,2017-2018年,H3N2(甲型流感)是主要分离株,在全国范围内,甲型流感占71.2%,乙型流感占28.8%。2018-2019年,H1N1病毒在早期相对来说较多,到后期H3N2病毒较多。
乙型流感(季节性)通常在季节性流感季节后期更常见。

在2018年和2019年,我国CDC也发布了《流行性感冒诊疗方案》,这些诊疗方案可以成为我们临床工作中的指南。有关《流行性感冒诊疗方案(2019年版)》也有一些新推荐,抗原检测方法、抗体检测方法以及分子生物学检测方法对临床诊断的价值都做出了明确阐述,下面我将和大家交流这方面的内容。
为什么流感的即时检测非常重要?
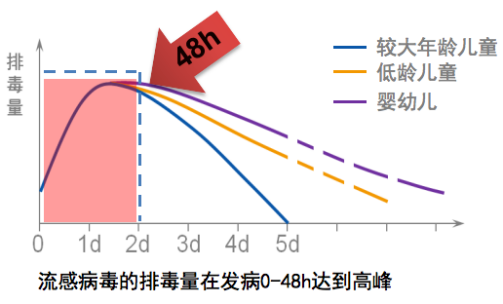
流感病毒的及时确诊有利于及早启动抗病毒治疗,提高流感治愈率、降低病死率。如果治愈率提高,早期采取相关措施可以避免下一步发生细菌或真菌引起的相关感染。流感患者一旦发病,应尽快开始抗病毒治疗,理想情况是症状出现48h内开始。越早启动抗病毒治疗临床获益越大,对于发病超过48h患者,仍支持启动抗病毒治疗。
如果想在48h内开始抗病毒治疗,我们就必须应用早期快速诊断,力求准确。呼吸道病毒诊断做抗体检测或者培养在临床诊断中价值不高,前者影响因素太多(如产生抗体的时间窗较长,受人体自身免疫状况影响较大),后者很难满足即时检测的需求。由于早期病毒量相对来说较低,需要更灵敏的方法去检测。目前这种灵敏的检测方法通常指分子生物学检测方法,医学工作者或多或少的接触过分子生物学,一般来说我们会做将目标核酸片段扩增30~40个循环,使原始样本里含有少量的病原被放大后,得到准确的诊断。
在很多场合与临床医生交流的时候,很多医生担心分子生物学检测方法的假阳性率是不是太高?我们在此回顾一下分子生物学在国内应用的历史,在20世纪90年代,的确对分子生物学的管控不是很严格,应用十分混乱。方法学也没有采取现在常用的荧光定量PCR方法。那时主要将相应的核酸片段扩增出来后,电泳,观察条带,这就是一个开放性的体系,很容易引起环境污染和交叉污染。直至2002年,卫生部发布了《临床基因扩增检验实验室管理暂行办法》,如果医疗保健机构或者是从事病原微生物实验的单位想开展分子生物学检测,必须严格按照卫生部规定执行。对于操作条件与房间等硬件有一定的要求,对于试剂和相关仪器有特殊规定,对于人员也有相关培训,要求拿到证书后才能进行相关检测。自从执行这些措施以及检测方法的不断进步,分子生物学检测方法(如荧光定量PCR)的特异性和灵敏度都有很大提升。所以今天我们不应该对它的假阳性存疑,其准确度非常高,假阳性率相对较低,这些技术正广泛地应用在病原微生物诊断领域。
其实不仅是病毒,还有许多病原微生物的检测,包括细菌、真菌、寄生虫、耐药基因,未来如果想要解决快速准确检测的话,有相当一部分会依赖分子生物学检测方法。我们更多、更广泛或者更早期的利用分子生物学检测方法的话,会给不同领域的医生提供一个非常有效的诊断感染性疾病的手段,这是今天特别想要表达的一个观点。
流行性感冒诊疗方案(2018年版修订版)

流行性感冒诊疗方案(2019年版)
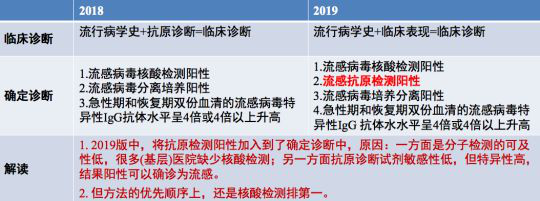
2019年版的《流行性感冒诊疗方案》也做了相关推荐,其中推荐抗原检测的方法,包括胶体金方法。由于分子检测的可及性低,很多基层医院缺少核酸检测,抗原检测方法因其快速方便,比较普及;应注意的是,抗原诊断灵敏度较低,但特异性高,所以在一些基层医院可以使用。分子生物学检测方法的灵敏度和特异性都比较好,条件允许时,应尽可能的采用这种技术。而病毒培养的方法,前面已经提到,运用在临床工作中比较困难,不太推荐使用,在科研工作中应用的比较广泛。
至于呼吸道病原抗体检测的方法,由于抗体产生受时间影响,一般一周左右产生能够检测到的抗体,用于临床诊断会存在很大问题。另外,抗体受人体自身因素的影响,有些患者特别是一些老年人、免疫力低下人群产生的抗体水平低于检测限,可能不足以诊断,而且有些患者,某些抗体在体内一直处于较高的水平,或者非特异抗体产生干扰。这些因素都决定抗体检测的方法并不适用于诊断流感。其实不仅是流感病毒,大多数呼吸道病原依靠抗体检测来诊断可靠性差,可以将有效的精力、资金花费用在抗原检测或者分子生物学检测。抗体检测在临床中比较适用于慢性真菌感染或布鲁菌感染等,其他如结核分枝杆菌感染均不适用抗体检测方法。
检测样本采集有哪些注意事项?
流感病毒和一些非典型病原体(比如肺炎衣原体或者鹦鹉热衣原体等),以及病毒不能独立存活繁殖,多存在于粘膜上皮细胞内。因此我们要注意,流感病毒感染,采样的时候就不能轻描淡写的在相应部位轻轻的沾一下,建议稍微用力采集到呼吸道上皮细胞。脱落的上皮细胞可见于所有呼吸道分泌物。强调使用分子生物学方法检测,最主要的一点就是分子生物学检测的灵敏度高,即使原始样本中病原量少也可以检测出来。另外,应注意,有些病原在健康人群是很少存在定植的情况,一般认为健康人群少见甲流、乙流病毒定植,所以在就诊人群中一旦检测出来,同时患者有相关症状的话,即可确诊。其他的呼吸道病毒,比如鼻病毒或呼吸道合胞病毒,在健康人群是有少量定植的,特别是儿童,这时要根据半定量结果,再结合患者本身的症状和免疫状况综合判断。
临床症状的严重程度和病毒量有关,这也解释了为什么说最好不要仅报告一个阴性或阳性的结果,建议分子生物学检测时,报告一个半定量的结果或者在未来随着技术的推进,能够报告一个定量的结果(如采用数字PCR技术),报告样本里含有病毒的量。对于微生物实验室或分子生物学实验室的工作人员来说,由于采集呼吸道样本的时候难于准确定量,可报告给临床一个CT值,即在荧光定量PCR中,扩增曲线开始增高的循环数,CT值越小,说明原始样本的病毒量越高。病毒量与病情相关,最初2-3天达到高峰。当然,有些分子生物学方法,如恒温扩增、扩增产物电泳法检测,是无法提供定量或半定量结果的。
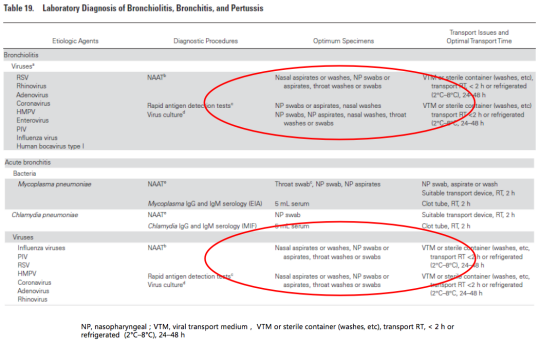
流感病毒实验室检测,样本类型可包括鼻腔分泌物、鼻腔冲洗液、鼻咽拭子、咽拭子、咽冲洗液。
一般而言,咽部采集样本病毒量略低。分子生物学比较灵敏,因此应用的样本种类比较广泛。而抗原检测的灵敏度不高,所以有时如果不是在病毒量高峰时采样或者不是采集的鼻咽部拭子,而只是咽拭子,尤其是医生、护士或者其他相关医疗人员没有严格按照操作在咽部转动3~5周,略微用力的话,都可能导致阳性率下降,患者可能是感染患者,但是没有检测出来。
下呼吸道样本,包括痰液、气管吸出物、Balf,都可以检出病毒。如果怀疑肺炎,从口咽部到下呼吸道采样也可以反映出来。一旦检出,强烈指向患者存在相关部位感染。
因为甲流、乙流以及呼吸道合胞病毒与腺病毒、巨细胞病毒、EB病毒不同,为RNA病毒,容易被环境中RNA酶降解,建议保存于特定样本保存液中送检,其中含有抑制RNA酶的成分,能够减少RNA降解,提高检出的阳性率。
最佳的采样时机是什么时候?
在感染急性期采集样本阳性率高,分子生物学检测方法和抗原检测方法均适用。由于分子生物学检测核酸,灵敏度高,所以不同样本类型与转运、保存方式对检出率影响较小,可是对于病毒载量的检测有影响,报道半定量的时候会有影响,但是对于报阴性、阳性的影响较小,但是,应严格按照厂家提供试剂说明书的采样、转运与保存要求操作,避免漏检。如果有些实验室周末不做检测,需要48h保存,必须放在保存液里,2-8℃保存,或者有时候需要冷冻在-80℃的条件下,如果无法达到这么低的温度,至少要-20℃。当然,不同试剂可能有不同的要求,需根据试剂的说明书操作。
采集哪些样本进行检测?
采样的时候要注意,做分子生物学检测、抗原检测或者培养时,是针对病原本身的,采集到距离感染部位越近的样本,检测阳性率会越高。而抗体主要在血液里产生的,绝大多数情况下抗体检测采取血液即可。对于下呼吸道感染而言,理论上来说留Balf是最好的选择。流感病毒在鼻咽部载量最高,如果不适合留取Balf,直接在鼻咽部采样,也可以很好地检测病原。从上图看出,很多指南都推荐鼻、鼻咽部、咽部的样本。
呼吸系统不同部位的病毒浓度有所不同

不同的鼻咽拭子类别,可影响样本中的抗原、核酸等数量,致检测结果不稳定。多数呼吸系统病毒主要复制部位是后鼻咽部纤毛上皮细胞,其次是前鼻孔与口咽部纤毛上皮细胞,所以也就是刚才建议采集的时候要稍微用一点力,要采集到相应部位,不能执棉签在口腔轻轻一转,这样有可能根本就没有采集到病毒或者采集的病毒量非常少,仅蘸到一点口水,低于检测标准,结果成假阴性。
最好采集哪种样本类型?
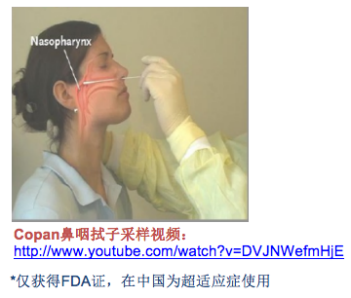
样本类型最好去采集鼻咽拭子或鼻拭子,操作如上图,患者会略有不适,因此应选择比较柔软的拭子,多数试剂厂家在提供试剂时会提供相应采样拭子。不能采用木棍的棉拭子直接伸进鼻子或咽部采集样本,患者会比较痛苦,舒适度差,且不易到达有效部位,阳性率相对下降。
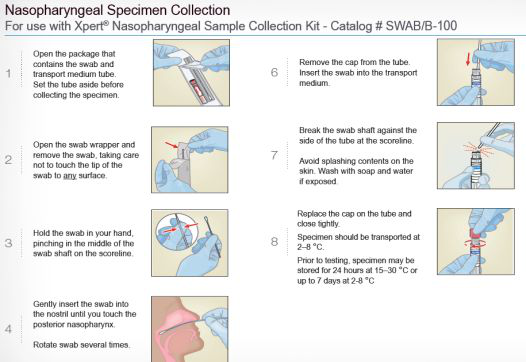
样本采集如何操作?
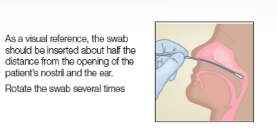
通常后鼻咽部的拭子所能沾取的病毒量高于前鼻或咽部拭子;将柔和、头部尖的拭子由鼻腔插入,沿鼻腔壁伸入鼻咽部,直至感觉到一定阻力,转动3-5次,然后将该拭子取出,进行抗原检测或者相应的分子生物学检测,如果不能及时进行分子生物学检测,要放在RNA保存管中。如果是咽拭子,直接在咽部采集即可。特别是在儿科就诊的患者,或者患者的特殊情况,采鼻咽拭子存在一定难度,如果使用分子生物学检测的手段,或者预判患者的病毒载量比较高的情况下,即使用抗原检测,也可以采咽拭子。注意采咽拭子时不要在口腔内随意比划一下,可能仅沾到一点儿唾液,需在后咽部稍微有力度的转3-5次,是比较理想的采样方式。
采样拭子对于检测结果的影响
拭子:用于呼吸系统病毒检测的拭子材料就为聚酯纤维、涤纶或人造丝,用塑料柄;注意含藻酸钙拭子对于核酸扩增酶的抑制作用。
现在有些试剂厂商基本在提供试剂的时候也会提供配套的拭子,分子生物学检测方法的厂商会提供相应的保存液,使用厂商提供的配套产品即可。
不同的病毒在什么时候病毒载量可以达到高峰?
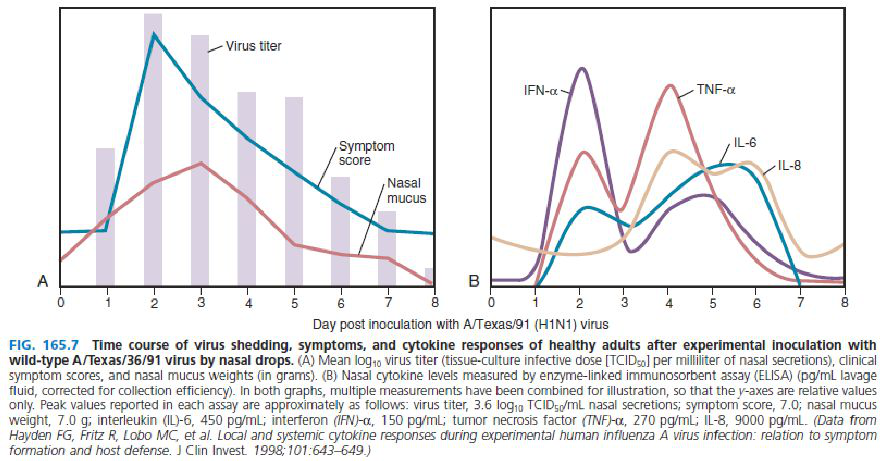
出现症状后什么时候采集的时机最好?从图中看出2-3天病毒量比较高,随着时间的推移,排出的病毒量会逐渐下降。但即使下降,患者真的存在病毒感染的话,目前来说只要采样得当的话,一周之内,分子生物学检测基本可以有一个比较理想、令人满意的结果。
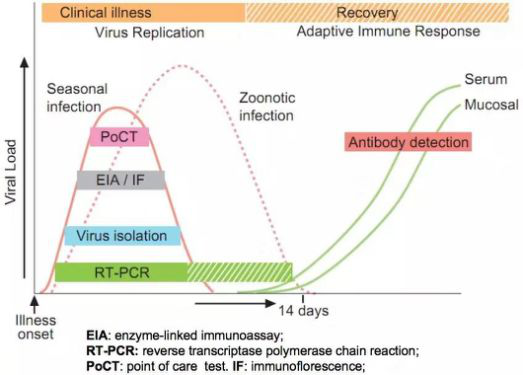
图片来源于王辉教授的PPT
这张图片很好的表达了分子生物学检测的方法。RT指反转录,流感病毒是RNA病毒,转化为cDNA,然后再进行下一步PCR过程。现在也有不同的检测方法,可以直接扩张RNA。如图所示,患者感染后产生抗体的时间较长,且受患者自身免疫状况的影响,2019年的指南也已明确表明,抗体检测不能够作为流感诊断的依据。
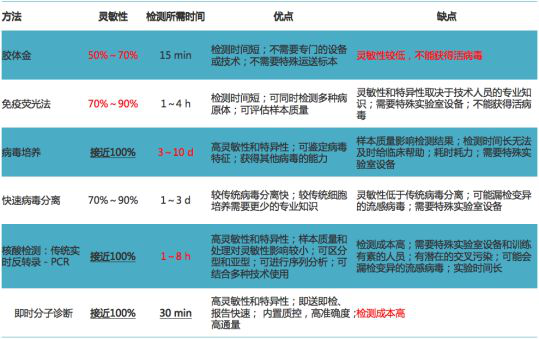
不同检测方法的比较
胶体金
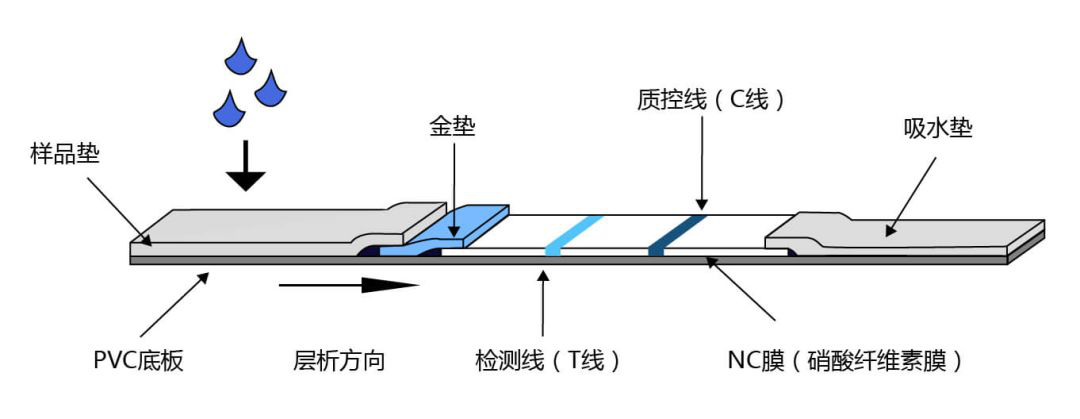
图示为快速抗原检测的方法学之一,胶体金检测。其原理就是如果样本中如有相对应的抗原,与试剂板中包被的抗体结合,抗体上面标记的物质呈现颜色变化,出现对应条带,我们通过观察条带可以得到相关的检测结果。这个方法在临床应用中操作简便,不需要特殊仪器;速度快,10-15min就可以拿到结果;可以做床旁检测。
也有采用荧光标记法进行抗原检测。一般荧光标记法会比胶体金标记的方法更加灵敏,多需相应仪器,如荧光显微镜,荧光检测设备,相对而言它的灵敏度介于普通的胶体金检测和分子生物学检测之间。
胶体金检测的劣势就是敏感性较差,如果患者的病毒载量较低、发病时间较长,或者采到样本量少,可能检测阴性。文献对不同试剂报道的敏感性也有所不同,不同试剂存在很大差异,最低的可能为10%左右,最高的也不会超过70%。
免疫荧光法
抗体检测的方法,之前应用的比较多,但随着我们认知的逐渐提高,在2019年的流感推荐方案中已经很明确这种抗体检测的方法不适用于诊断流感,其实不仅是不适合流感的诊断,大多数呼吸道病毒都不需要这种抗体检测方法。
分子生物学检测方法
现在分子生物学发展迅速,很多国内的厂商意识到这一点,逐渐向国外靠拢。实际上国外在许多病原学诊断都会广泛应用分子生物学检测。

在国内,比较简单的一类是建立一般分子实验室,按照不同的项目分别检测。做多重检测的比较少。因为核酸提取与扩增步骤分离,所以耗时较长。
还有一类是全自动的检测方法,只需将样本放入试剂盒,相当于一个小型分子生物学实验室,把试剂配置,样本中DNA或RNA核酸提取,核酸扩增与检测整合到一个小小的平台上。
常可实现多得检测。所谓多重检测就是多种引物和探针混合,检测出多种病原,比如FilmArray,一个呼吸道检测试剂盒一次性可以检测将近33种靶标,包括细菌、常见的病毒、主要的耐药基因,2h即可以拿到结果,但是在国内还没有上市。
还有Xpert分子检测平台,目前主要是做结核分枝杆菌与利福平耐药的检测,同时可以报告是否有结核,是否有利福平耐药。也是一个全自动检测平台,仅需把样本放在试剂盒,即可完成DNA或RNA核酸提取、核酸扩增和产物检测的过程。除了做结核外,这个平台还可以做很多检测项目,包括金黄色葡萄球菌、艰难梭菌等。现在已经上市的基于Xpert平台的甲流检测、乙流检测以及呼吸道合胞病毒检测,可以在20~30min内拿到结果。
实际上临床更需要这种全自动、多重的检测手段,如果国内的各个厂商对这方面比较重视,国内有自己产品的话,就可以将相关成本大大的压低,惠及更多患者,使流感病毒和其他呼吸道病毒的诊断提升到一个新水平。
当然,分子生物学也有核酸探针杂交的方法,不需要扩增,因而检测速度较快,但灵敏度不如荧光定量PCR。
传统PCR
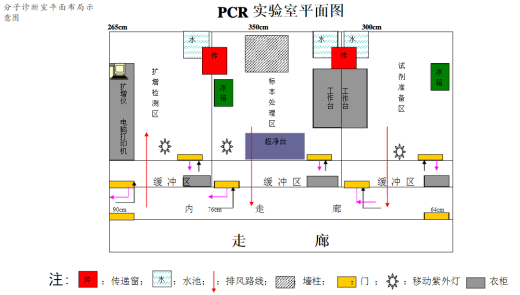
传统PCR需要一个PCR实验室,要严格管理,有试剂制备区、样本处理区、核酸扩增区、产物分析区。传统PCR具有高灵敏性和特异性的优点,但它的操作步骤繁琐,耗时长,3-4h;需积攒标本,一般在隔天或2-3天后获取报告;需要特殊实验室设备和训练有素的人员。
即时分子诊断技术

全自动的分子生物学检测平台,不仅限于上述设备。欧美国家此类产品较多。目前我还没有看到国内有比较好的全自动快速多重核酸检测平台的出现,我们特别希望有这样平台出现,能够解决国内的相关问题。
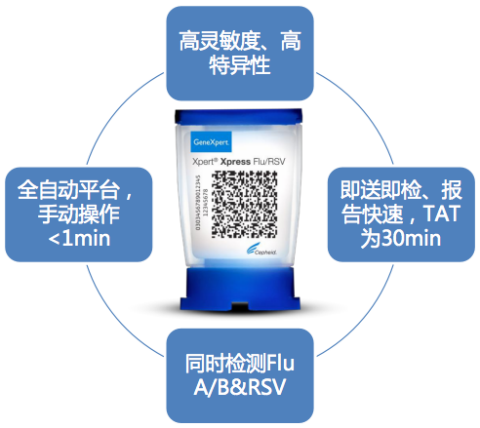
图示为Xpert甲流-乙流-呼吸道合胞病毒试剂盒。探针覆盖多个位点,保证检测的灵敏度。

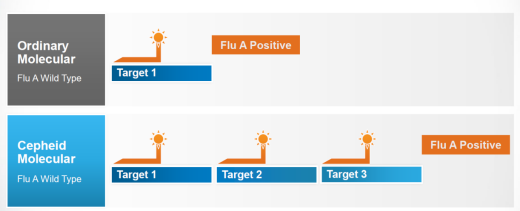
如果考虑到流感的变异性强,存在变异或者不同亚型,试剂需要覆盖不同的区间、不同的片段。Xpert主要是覆盖病毒多个靶点,灵敏度和特异性相对较高。
多重探针靶向基因不同位点
Filmarry采样流程

流感检测技术TAT时间比较
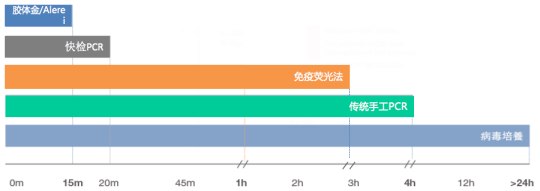
不同检测方法的检测周期存在差异。理论上来说,现在做全自动的多重PCR检测完全可以替代抗原检测,因为抗原检测主要特点是速度快,10-15min就可以拿到结果,但是如果有好的分子生物学全自动检测设备,30min拿到结果是完全可以做到的,我们需要这种检测方法来替代抗原检测的方法,现在很难实现,因为国内没有相应的平台,我们就要使用国外试剂的平台,相对来说成本较高或者是对于仪器的要求也比较高,那么基层医院就很难满足。
我们不可能要求大家都去使用分子生物学检测方法。抗原检测的灵敏度虽然较低,但是特异性不错,如果检出阳性并且患者有相应症状的话,诊断是没有问题的。但如果怀疑患者有甲流、乙流或其他呼吸道病毒感染的话,做抗原检测的结果为阴性,是不能排除诊断的。
病毒性肺炎(Viral pneumonia)
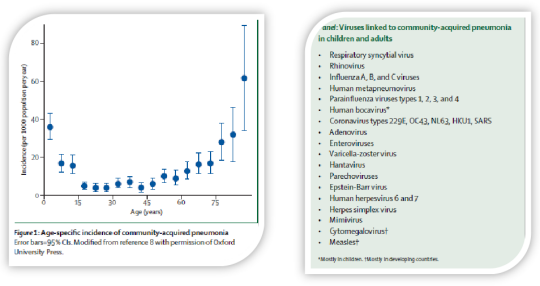
常见的呼吸道病原体(DNA病毒、RNA病毒)以及非典型病原体(如衣原体、支原体)等,种类并不是很多,所以非常适合多重PCR检测,同时检测十几种甚至二十几种病原,是可以涵盖这部分比较常见的呼吸道感染病毒和非特异性病原体的,甚至如果做的比较好,拓展到细菌的检测,还可以把部分临床很难培养出来的细菌涵盖,比如肺炎链球菌、流感嗜血杆菌,这些细菌在临床使用了抗生素后,培养阳性非常困难。我们有时候仅靠临床症状和临床经验很难区分病毒感染和细菌感染,需要更多的分子生物学或更灵敏的检测手段介入。
一定要明确定植和感染的概念
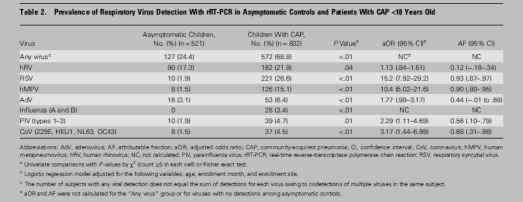
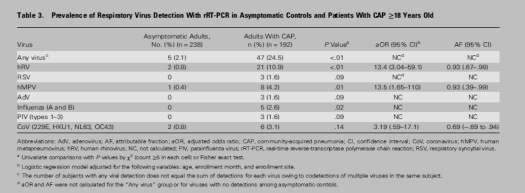
从这张图可以看出,部分病毒会在健康人体中检测出来,但是有些病毒就不会检测出来,这就涉及到定植和感染的概念,我们一定要明确这两种概念。尤其在今年,很多医生都去做宏基因组测序等,有多种微生物检测出来的话,拿到结果后一定要分析是感染还是定植,否则在以前,由于没有检测手段时,检不出病原,导致滥用抗生素,但是现在用宏基因组测序得到的答案太多了,可能检出10余种微生物,如果拿到一个微生物就考虑使用抗生素,而不甄别定植与感染,那这就是另一种形式的抗生素滥用,报告的正确解读非常关键。
总体而言,作为一名临床医生、感染科医生或者微生物实验室工作人员,专业上对患者病情的判断应该更胜于某种技术的进展。无论何时我们都不能完全依赖技术,我们要知道它只是一种技术与工具而已,个人专业水平的不断提高,才能更好地利用工具。
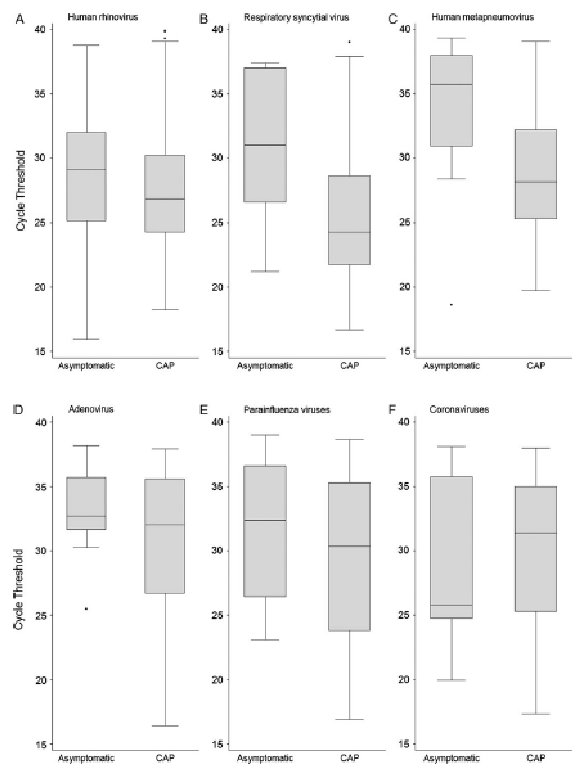
这张图片告诉大家,在诊断的时候,仅有定性结果可能是不够的,不希望只有一个阴性或阳性的结果,更多的是希望做到定量的水平,哪怕是半定量的结果。
我们也要关注流感并发症的问题

在免疫受损的情况下,很多在呼吸道正常定植的病原都有可能成为继发感染重要的病原体,比如金黄色葡萄球菌主要定植的来源为鼻部;肺炎链球菌在鼻咽部定植的也很多;还有A组链球菌在国内并发感染好像没有引起更广泛的重视,尤其在成人这方面,但是美国非常关注,对此有长期监测。同时我们还要关注健康人群定植的病毒,比如EB病毒、巨细胞病毒,这些都有可能随着免疫力下降,成为下一步感染的主要病原。
近几年也特别关注曲霉菌感染

曲霉菌在部分人群呼吸道是有可能定植的,不是任何时候检测出来曲霉菌都意味着感染,尤其是现在宏基因组测序做得比较多,会检测出各种各样的曲霉菌、横梗霉、根毛霉等,一定要结合患者的症状、免疫状况、影像学结果与其他指标进行综合判断。
曲霉菌是流感后继发感染的重要病原,应予以关注。现在微生物实验室对于细菌检测的能力相对来说较好,但是对于真菌检测的能力以及病毒检测的能力,如果没有建立好微生物实验室全面建设,没有很好的血清学检测方法,没有很好的真菌培养方法,或者没有很好的分子生物学检测方法的话,对于这些除了常见细菌外的病原检测,只是一句空话,很难明确临床诊断,治疗无的放矢,很难对患者病情的走向给予合理的判断。
ABX推荐RT-PCR技术

《流行性感冒诊疗方案(2019年版)》中,对于实验室检测方案有非常明确的说法。不要使流感在早期有检测手段、治疗方案、抗病毒药物的时候,因为没有及时应用而导致后面发生一系列的惨剧。希望我们能够落实指南中的推荐方案以及处理措施,及早明确诊断,减少并发症的发生,为患者造福,这是我们最美好的理想。

参考文献
[1]流行性感冒抗病毒药物治疗与预防应用中国专家共识.中华医学杂志.2016,96(2):85-90.
[2]J Clin Virol 2011.52:210–214.
[3]NP, nasopharyngeal;VTM, viral transport medium,VTM or sterile container (washes, etc), transport RT, < 2 h or refrigerated (2°C–8°C), 24–48 h
[4]J Clin Microbiol. 46:2374–2376.
[5]MCM.11
[6]J Clin Microbiol 51:324–327
[7]J Clin Microbiol 49:3365–3367
[8]http://www.idsociety.org/uploadedFiles/IDSA/Guidelines-Patient_Care/PDF_Library/Infuenza.pdf
[9]儿童流感诊断与治疗专家共识(2015版)
[10]王春, 赵百慧, 张泓, 张曦.上海市儿童下呼吸道感染常见病毒诊断方法比较. 2011, 26(9): 589-592
[11]IDST指南(2018)
[12]Chen, J. H. et al. (2017). Diagnostic Microbiology & Infectious Disease.https://doi.org/10.1016/j.diagmicrobio.2017.11.010操作演示视频
[13]Public Health England (PHE). (2018). www.facebook.com/PublicHealthEngland
[14]Chapin, K. C., & Flores-Cortez, E. J. (2015). https://doi.org/10.1128/JCM.02783-14
[15]JID 2016:213 (15 February) • Self et al
专家介绍

鲁炳怀
中日友好医院呼吸与危重症科二部临床微生物与感染实验室,主任医师,副教授,医学博士,硕士生导师。中华医学会检验分会微生物学组委员,中华医学会热带病与寄生虫分会青年学组委员,中国微生物学会医学微生物学与免疫学专委会真菌学组常委委员,华人药敏试验委员会委员,北京医学检验学会理事。


