推荐语:
近年来,由于人口老龄化、吸烟、伴有基础病和免疫功能低下等原因,社区获得性肺炎(CAP)的发病率和病死率呈逐年增加趋势。多项研究表明,ICU中重症CAP(SCAP)患者30天病死率可高达23-47%。
如何提高SCAP的治愈及缓解率、降低SCAP患者的病死率是目前临床治疗的难点。对于SCAP患者来说,经验性治疗起到决定性作用。但需要注意的是,经验治疗并不等于个人经验,要以循证医学为指导,且经验治疗也不仅局限于初始治疗,往往贯穿治疗的始终。
SCAP的抗感染治疗
临床医生需兼顾患者宿主因素及微生物流行病学因素、评估可能的病原体及耐药性,重视临床病史的仔细收集,尽早制定初始的治疗方案。初始经验性治疗方案的抗菌药物选择恰当与否是影响患者预后的重要因素,既往曾经对重症肺部感染患者予以“大万能”的联合用药方案,实践证明此种广覆盖并没有增加抢救的成功率,反而导致降阶梯的困难以及细菌耐药的发展。
首先来看看SCAP的病原学特点
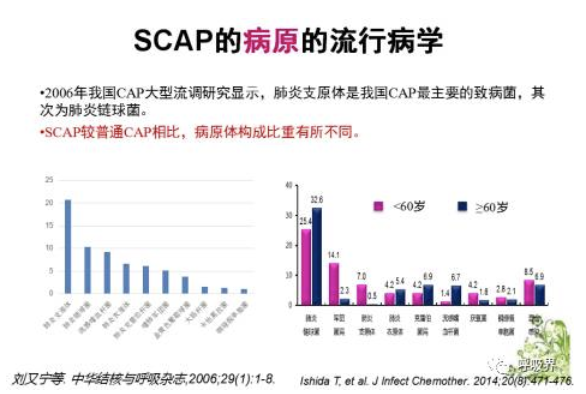
SCAP的病原学与CAP的病原学类似,但研究显示,与CAP相比SCAP病原体构成比重有所不同,在年轻人当中军团菌的比例升高,老年人中肠杆菌属的比例升高。2014年一项纳入欧洲17个国家、102个中心的针对SACP病原学的研究发现,导致SCAP的主要致病病原体依次是肺炎链球菌、金黄色葡萄球菌、军团菌、流感嗜血杆菌、铜绿假单胞菌、克雷白杆菌、支原体及衣原体(二者比例相同);2013年日本的一项研究显示其SCAP病原依次是肺炎链球菌、流感病毒和军团菌;我国尚缺乏针对SCAP病原学的大型流行病学调查。
推测可能的病原体及评估耐药风险,给予经验性抗感染治疗
2016年我国成人CAP诊治指南中根据有无基础疾病、年龄及有无假单胞菌感染的危险因素给出了不同的抗菌药物初始治疗方案。但需要注意的是,治疗建议仅仅是原则性的,还需结合患者所在地区进行选择。尽管首剂抗感染药物建议争取在诊断SCAP后尽早使用,但对于怀疑SCAP的患者,还需注意与非感染因素的鉴别,不能忽略了必要的鉴别诊断而导致治疗的失败。
病原体的耐药性评估也要贯穿SCAP治疗始终,需要对患者进行耐药肺炎链球菌、革兰阴性杆菌等耐药风险评估。对于特殊患者,如有误吸风险的患者应选择具有抗厌氧菌活性的药物或联合甲硝唑、克林霉素等;对年龄≥65岁或有基础疾病的患者,还要评估产ESBL肠杆菌科细菌感染的可能;流感流行季节,一旦怀疑流感病毒感染,需常规进行病毒检测,并给予抗病毒治疗,注意流感继发细菌感染的可能。
总之,在SCAP的治疗要注意抗菌药物的合理应用,强调早期适当的抗感染治疗,之后根据临床疗效和微生物检测结果调整为目标治疗。

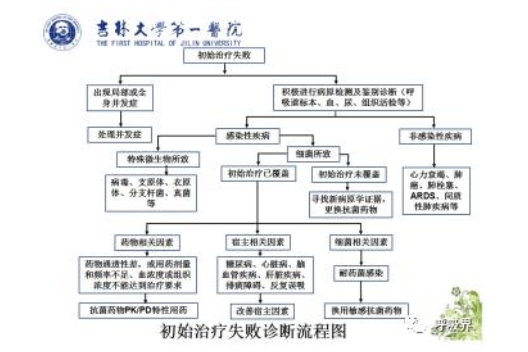
初始治疗失败的SCAP治疗该怎么办?
初始治疗后患者症状无改善,需要更换抗感染药物,或初始治疗一度改善又恶化,病情进展,定义为初始治疗失败。在确认治疗失败前一定要注意是否存在观察时间不够的问题。一旦确认初始治疗失败,应首先评估有无出现局部或全身并发症,若有则需要进行并发症的处理;另外关注经验治疗未覆盖的微生物如病毒、支原体、分支杆菌、真菌等;若初始治疗已覆盖可能的致病菌,则需评估是否存在药物的通透性差、用药剂量和频率不足、血浓度或组织浓度不能达到治疗要求的情况,同时需改善宿主因素,有无耐药菌感染(尤其是MRSA和耐药肠杆菌、假单胞菌)可能亦是调整治疗的重要考虑因素;最后应进一步鉴别非感染疾病如充血性心功能不全、过敏性肺炎、肿瘤引起的阻塞性肺炎、嗜酸性粒细胞肺炎等。
SCAP的抗菌药物疗程
CAP的抗感染疗程视不同病原体、病情严重程度而异,2016版成人CAP指南中明确指出:对于一些特殊病原体如金黄色葡萄球菌、铜绿假单胞菌、克雷伯菌属或厌氧菌等容易导致肺组织坏死,抗菌药物疗程可延长至14~21天,非典型病原体治疗反应较慢者疗程延长至10~14天。对于SCAP,尤其是初始治疗失败的患者,其治疗疗程会显著延长。SCAP抗菌治疗的最终目标是肺部炎症的吸收及消散,但临床上肺部影像学吸收往往比较滞后,通常需4周以上,因此临床评价SCAP治疗是否有效及疗程确定不能依赖于影像学的改变,通常需要根据临床症状体征及实验室其他检查进行综合评估。
糖皮质激素的使用有什么讲究?
有关于SCAP糖皮质激素的使用,2016年CAP指南推荐仅在合并感染性休克时可短程小剂量应用糖皮质激素(琥珀酸氢化可的松,200mg/d),一般不超过7天,而对不合并感染性休克的患者临床受益不确定,不建议常规使用。在SCAP的治疗中切记务必杜绝没有根据的大剂量糖皮质激素冲击疗法,对于无禁忌症的SCAP可考虑有区别的试用激素。
氧疗和辅助呼吸在SCAP的治疗中必不可少
氧疗和辅助呼吸治疗在SCAP的治疗中必不可少,氧疗的目标是使患者血氧饱和度维持在90%以上,根据患者的严重程度可以选择性的应用鼻导管吸氧、面罩吸氧,经鼻高流量氧疗是近年来新兴起的一种氧疗技术,具有加温、加湿及咽部正压的作用,对急性低氧性呼吸衰竭具有较好的效果,且较无创通气更易耐受。对于经鼻高流量氧疗不能改善的低氧患者,可进一步行无创或有创呼吸机辅助通气,在机械通气过程中要注意气压伤、呼吸机相关性肺炎、腹胀等情况的发生。若SCAP患者常规通气不能改善氧和,可以考虑使用体外膜肺氧和(ECMO)技术,但目前国内ECMO技术仍处于发展阶段,仅有少数医院具有较多的ECMO使用和管理经验,对团队协作和相关人员技能要求较高,因此实际临床工作中依旧困难重重。
对症和支持治疗
在SCAP的治疗过程中,除抗菌药物治疗外,还包括维持患者生命体征、水电解质平衡、营养支持、物理治疗和体位引流等。白蛋白在SCAP的治疗中并无常规指南推荐,但常作为液体复苏的手段之一,2016年国际脓毒症和脓毒症休克管理指南明确指出在脓毒症及脓毒性休克患者的初始液体复苏及随后的扩容治疗中首选晶体液(强推荐,中质量证据),仅对于部分需要大量晶体液治疗的患者可在初始复苏和后续的扩容治疗中适当补充白蛋白(弱推荐,低质量证据)。丙种球蛋白主要用于免疫缺陷性疾病的治疗,但有研究发现丙种球蛋白可改善肺损伤动物模型的预后,且对部分病毒感染患者具有积极的作用,但对于细菌感染的SCAP患者还有待进一步的循证医学证据。其余治疗包括维持患者水电解质平衡、保证营养支持、有效的痰液引流、预防多脏器功能衰竭等都会使患者获益。
总结
抗感染治疗是SCAP治疗中最重要的部分,在整个抗菌药物的使用过程中要充分注意本地区的流行病学、细菌药敏情况、抗菌药物的组织穿透性、耐受性、抗菌药物的PK/PD关系、药物的使用疗程等,同时评估可能病原体的耐药风险,另外还需加强SCAP的综合治疗手段,维持患者的一般状态及营养支持,为有效的抗菌治疗提供充分的保障。尽管随着医疗技术的发展,SCAP诊断和治疗的手段在不断提高,但同时获得微生物学证据方法的局限性、细菌耐药性的增强、无有效抗菌药物、抗炎和抗肺损伤治疗有效手段的缺失等仍是目前SCAP治疗中亟待解决的难题,还需要大量的研究和循证医学证据为我们提供更多的方法和理论学依据,最终指导临床以降低SCAP的病死率。
作者介绍

李丹
吉林大学第一医院呼吸与危重症医学科副主任
医学博士,主任医师,副教授,硕士研究生导师
中国医师协会呼吸医师分会危重症医学工作委员会委员
中国医师协会康复分会呼吸康复委员会委员
中国康复医学会呼吸康复专业委员会委员


