病例简介
44岁的男性患者李某(化名),2001年开始出现胸闷、气短,而且痰中带血丝,双腿疼痛,诊断为“肺栓塞”并进行了治疗;但在2003年、2012年因上述症状再发加重,又进行了治疗。2013年11月,李某又出现了活动后呼吸困难加重,活动耐力下降,爬个3层楼都要休息几次,还不时咯血。后来因“呼吸困难、间断咯血15年,加重10天”,到中日医院住院。在李某的治疗中,带给了医生哪些思考?又有哪些经验是值得借鉴的?
患者现病史:
15年前(2001年)开始出现胸闷、气短,活动后明显,伴痰中带血丝及双下肢疼痛,就诊于大连铁路医院,诊断为“肺栓塞”,给予溶栓、低分子肝素及华法林抗凝治疗后好转,出院后规律口服华法林6个月,后改为阿司匹林口服1年后停药。
分别于13年前(2003年)及4年前(2012年)因上述症状再发加重于当地医院行CTPA检查诊断“肺栓塞”,给予低分子肝素和华法林抗凝,症状好转出院后口服华法林治疗,因反复出现咯血,间断停服华法林。
3年前(2013年11月)出现活动后呼吸困难加重,活动耐力下降,爬3层楼中间需要休息,伴间断咯血,并出现双下肢水肿,查心脏彩超:右心明显增大,右室壁运动减低,三尖瓣反流(中度),肺动脉干及右肺动脉增宽,肺动脉主干远端及左肺动脉陈旧血栓形成,肺动脉高压(重度),估测116mmHg,右室收缩功能减低。下肢血管彩超:双下肢动脉硬化,右侧股总静脉,双侧股浅静脉,腘静脉,胫后静脉血栓形成(考虑陈旧性,部分再通),双侧腓静脉透声差—考虑陈旧性血栓形成,双侧大隐静脉小腿段血栓形成(较新鲜)。PET-CT:扫描范围内未见明显恶性肿瘤征象,肺动脉主干增粗,肺动脉主干内可见充盈缺损区及钙化影,考虑肺动脉栓塞,左肺动脉远端显示不清,左肺纹理稀疏,考虑左肺动脉发育不良,心影增大,双侧背侧胸膜不规则增厚。右心导管检查示mPAP68mmHg,肺血液流量 2.76L/min,急性血管反应试验阴性。考虑诊断为“肺血管炎并血栓形成,肺动脉高压,心功能不全(WHO功能分级II级)”,因抗凝治疗过程中反复咯血,改拜阿司匹林口服治疗。
34月前(2014-01-15)因大咯血在当地医院行“支气管动脉栓塞术”,咯血症状减轻,继续口服华法林并规律监测INR维持在2.0-3.0。
4月前(2016年7月)就诊于我院,行如下检查:
心脏超声:肺动脉高压(估测肺动脉收缩压约100mmHg),肺动脉主干及右肺动脉增宽,主肺动脉远端及左肺动脉近段不规则等回声充填(血栓不除外),右心扩大,右室壁增厚,三尖瓣反流(重度),下腔静脉增宽,右心功能减低。
右心声学造影:左心可见少量气泡回声,考虑肺循环水平少量右向左分流。
下肢超声:右股浅静脉条状实性低回声,符合慢性静脉血栓。
腹部B超:胆囊壁厚、毛糙。
肺通气灌注显像:双肺多发血流灌注减低,考虑肺栓塞改变。

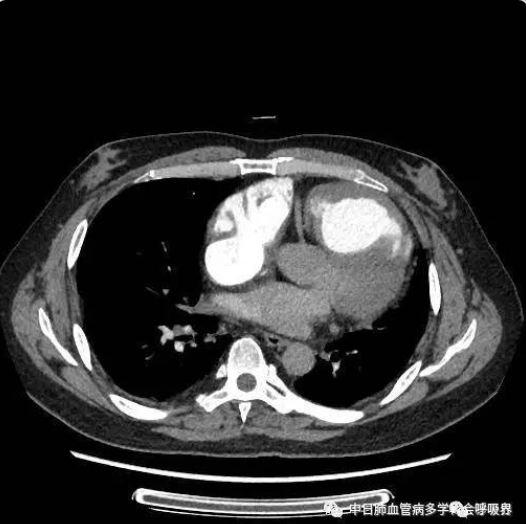
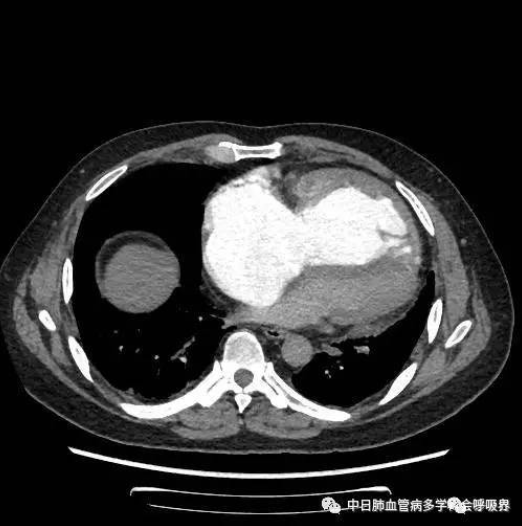
CTPA: 右心增大,右室壁增厚,双肺多发马赛克,
符合肺通气/血流不匹配,双侧胸膜轻度增厚。
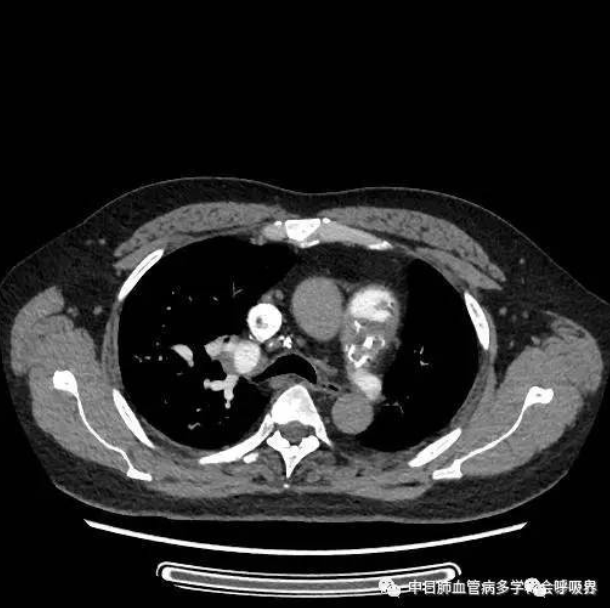
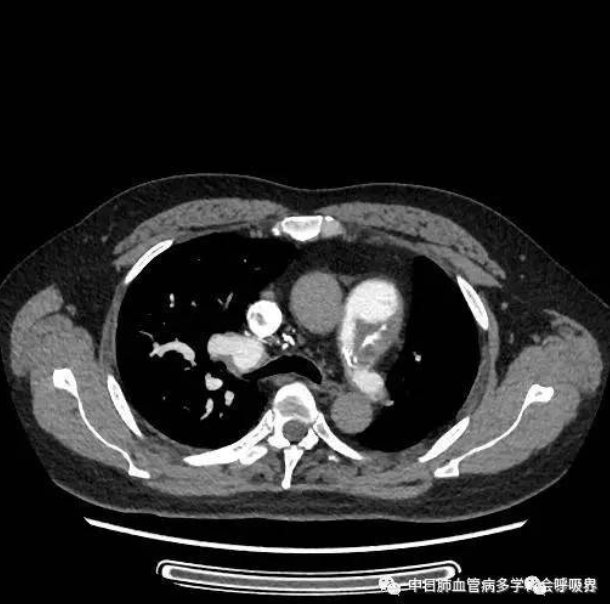
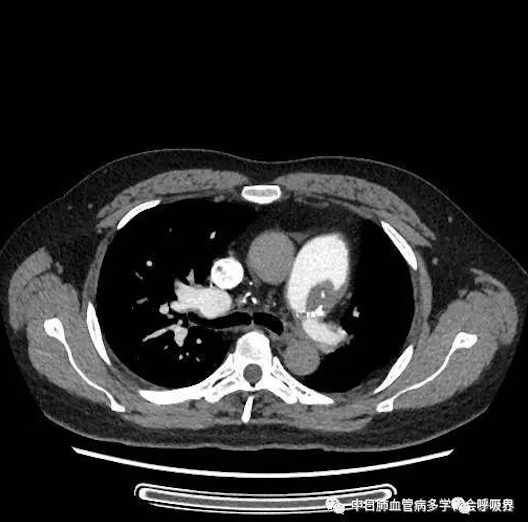
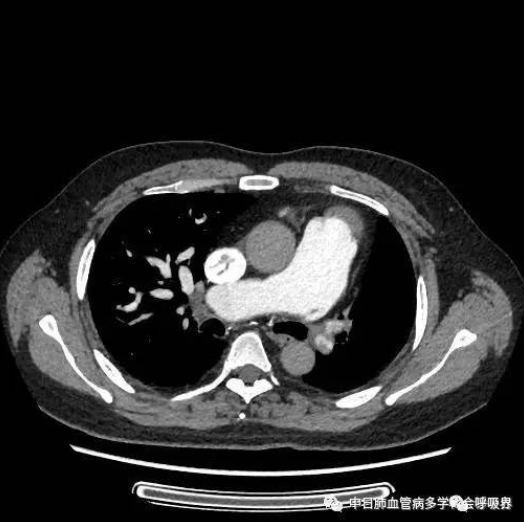
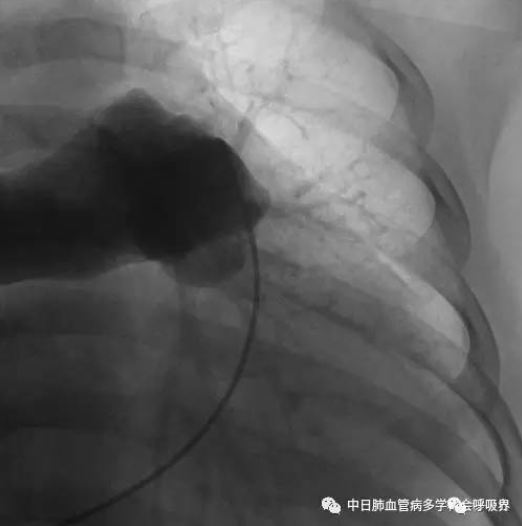
右心导管检查:肺动脉压103/29(54)mmHg,急性血管反应试验阴性,
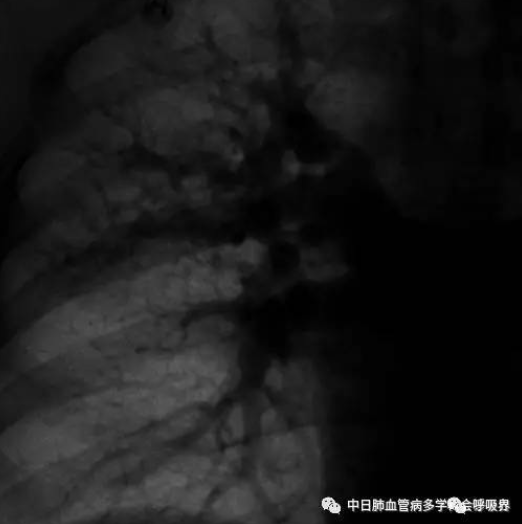
双侧肺动脉造影示左肺动脉闭塞,右肺动脉多发充盈缺损.
诊断为“慢性血栓栓塞性肺动脉高压,心功能不全(WHO功能分级III级)”,给予华法林抗凝,他达拉非降肺动脉压,利尿剂减轻右心负荷,地高辛改善右心功能等治疗后好转出院。
10天前再次出现咯血,为整口鲜血,约6-7口/日,每次量约10ml,伴活动后呼吸困难加重,步行5-10米即出现胸闷气短,于当地医院治疗后咯血好转,但胸闷、气短症状仍明显,为进一步诊治收入院。
既往史:6年前因“颅内血管畸形”行开颅手术治疗,余无特殊。
个人史:吸烟15年,平均1-2包/日,已戒烟4年。大量饮酒史3年;每周饮啤酒5天,2000-3000ml/日;每月饮白酒4-5次,每次约500ml,6年前已戒酒。
家族史:患者舅舅有“肺栓塞”病史。
体格检查:
体温36.2℃,脉搏95次/分,呼吸20次/分,血压108/73mmHg,神志清,口唇紫绀,颈静脉怒张,双肺呼吸音粗,未闻及明显干湿啰音。心律齐,P2亢进,肺动脉瓣及主动脉瓣第二听诊区可闻及3/6级收缩期杂音,腹膨隆,肝肋下3cm,质韧,无触痛,移动性浊音阴性。双下肢重度可凹陷性水肿,双膝以下皮肤色素沉着,融合成片,皮温升高。下肢周径:髌骨下缘以下10cm处:右下肢39cm,左下肢40cm;髌骨上缘以上15cm处:右下肢53.5cm,左下肢53cm。
辅助检查:
血气分析(吸氧2L/min):PH 7.46,PCO2 28.9mmHg,PO2 70mmHg,BE -2.2mmol/L。
血常规:WBC 6.88×10^9/L,NEUT 73.6%,RBC 5.89×10^12/L,Hb 104g/L,PLT 265×10^9/L。
尿常规:尿蛋白阴性,尿糖17.0mmol/L,尿胆原阴性。
粪常规:隐血弱阳性。
凝血六项:PT 17.2s,PTA 60%,INR 1.41,Fib 7.12g/L,APTT 43.4s,TT 16.5s;D-D 1.24mg/L;
蛋白C活性:43%;
蛋白S活性:50%;
肝功:TBIL 45.75umol/L,DBIL 23.88umol/L,ALT、AST正常,GGT 14 IU/L;
肾功:BUN、Cr正常,尿酸645umol/L,钾3.8mmol/L,钠131mmol/L,氯94mmol/L,血糖11.15mmol/L。
心梗三项(-);
NT-proBNP 2500pg/ml。
血氨 23umol/L。
抗核抗体谱、抗中性粒细胞抗体谱、抗心磷脂抗体谱、免疫球蛋白+补体、风湿三项(-);
肿瘤标记物:胃泌素释放肽前体、血清骨胶素、CYFRA21-1、SCC、AFP、CEA、CA125无异常; NSE 19 ng/ml (参考<16.3),CA199 27.39 U/ml(参考<27)。
超声心动图:肺动脉高压(估测肺动脉收缩压约83mmHg),肺动脉增宽,左肺动脉起始处异常回声;右心重度扩大,右室壁增厚,三尖瓣反流(中度);右心功能不全,心包积液(少量)。
------我们的问题-----
诊治思路分析:
1. 关于病人诊断:
中青年男性,有深静脉血栓形成病史,反复出现胸闷、气短、咯血,停用抗凝治疗后症状加重,查蛋白C水平明显减低(19%),右心导管检查示重度肺动脉高压,CTPA和肺动脉造影示左肺下叶动脉闭塞,右肺动脉多发充盈缺损,无血管炎和血管肿瘤证据。基于病史和影像学特点,“慢性血栓栓塞性肺动脉高压,易栓症,蛋白C缺乏”诊断明确。
2.下一步治疗方案:
基于病人的临床情况,入院后给予积极地内科治疗,包括:(1)低分子肝素抗凝,(2)托拉塞米持续静脉泵入利尿,(3)多巴酚丁胺静脉泵入改善心脏功能,(4)曲前列尼尔、安立生坦、他达拉非治疗肺动脉高压,(5)控制血糖等治疗,患者仍重度水肿,水肿达到腰部,严重肝脏瘀血,大量腹腔积液,阴囊严重水重,不能平卧,心功能较前改善不明显,药物治疗很难取得效果,肺动脉血栓内膜剥脱术是治疗的最有效方法,如果不行手术治疗预后较差。但患者心功能极差,手术麻醉风险极高,经过CTEPH专业小组反复讨论,患者如不行手术将很快死于右心衰竭,手术是唯一的有效治疗手段,有手术适应征。
3.诊治经过
2016-12-27采用坐位下麻醉诱导,于全麻深低温停循环下行肺动脉血栓内膜剥脱术,术后肺动脉平均压降至26mmHg,肺动脉阻力降至350dyn/(s﹒cm5)。尽管围手术期相对顺利,术后患者的病情此起彼伏,几经波澜,经历了惊险的“三关”。
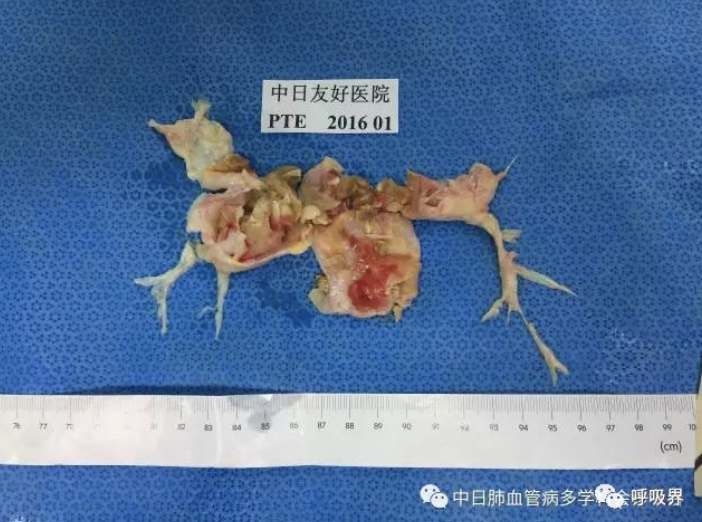
第一关:再灌注肺水肿:
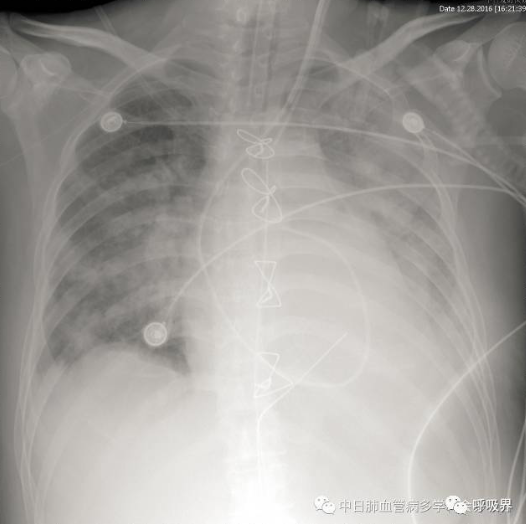
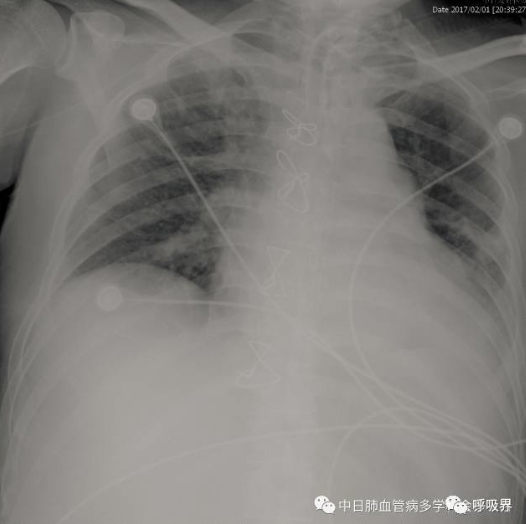
术后第一天,尿量逐渐减少,肾功能恶化,给予CRRT治疗。胆红素逐渐升高,总胆红素最高625.84μmol/L、直接胆红素最高332.17μmol/L,2016-12-28 14:40气管涌出大量鲜红色泡沫样痰,氧合下降,伴随肺动脉压升高(最高至80/38mmHg),复查胸片可见双肺弥漫性渗出影,左侧为著;考虑为再灌注肺水肿,给予肺复张、加强脱水治疗后仍不能维持氧合,给予VV-ECMO支持。ECMO期间患者出现血色素下降(最低58g/L)、PLT下降(最低38*10^9/L),查CT示盆腔积血、左侧腰大肌血肿,在严密监测ACT和APTT下继续小剂量肝素泵入抗凝,继续抗感染治疗。2016-12-31(ECMO第3天)循环状况逐步改善,逐渐减少血管活性药物,复查感染相关指标明显好转,肝肾功能较前有所恢复,胸片较前改善,氧合明显改善,2017-01-02撤离ECMO。
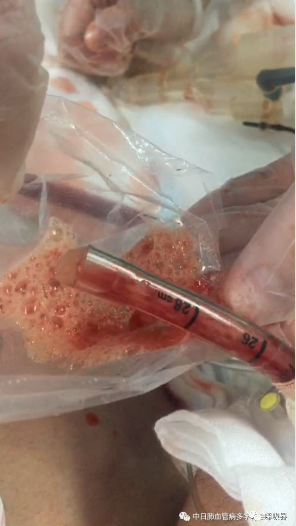
第二关:感染
2017-01-02患者出现发热,Tmax 39.3℃,WBC、PCT较前上升,痰培养结果回报:洋葱伯克霍尔德菌,根据药敏结果调整抗感染方案为:头孢他啶2g Q12h+米诺环素100mg Bid。感染好转后于1月5日拔除气管插管,序贯为无创呼吸机辅助呼吸。持续肝素泵入抗凝下,ACT、APTT波动较大,抗凝方案调整为:磺达肝癸钠 2.5mg Qd IH,CRRT由枸橼酸抗凝改为阿加曲班抗凝,肾功能较前明显改善,尿量逐渐增加,1月9日停CRRT。
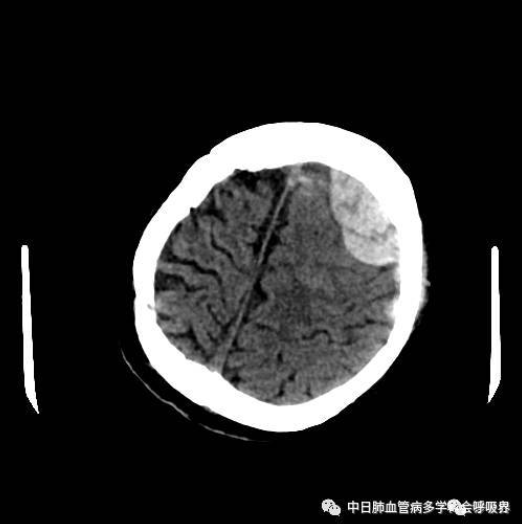
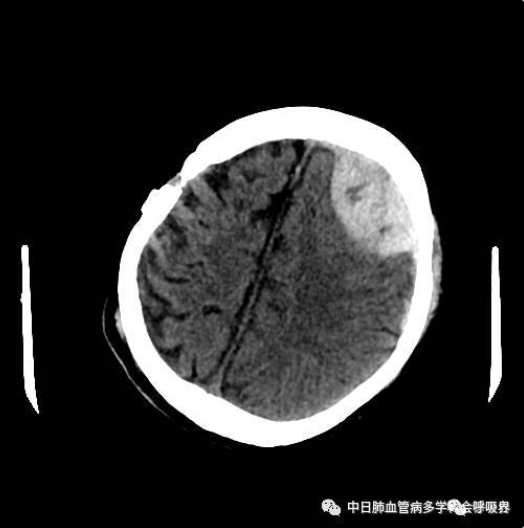
第三关:脑出血
2017-01-10 15:01患者突然全身剧烈抽搐,伴有心率、血压、血氧下降,立即行气管插管术接呼吸机辅助通气、升压等治疗。床边超声心动图提示大量心包积液,急行床旁心包穿刺引流,共引流暗红色液体约600ml,头颅CT检查提示:左侧额部硬膜下血肿,神经外科讨论后认为暂无外科手术指征,给予甘油果糖脱水降颅压、开浦兰抗癫痫等治疗,1月12日复查心脏超声未见积液增多,拔除心包引流管。脑出血稳定后,逐渐恢复抗凝治疗,低分子肝素逐渐加量。
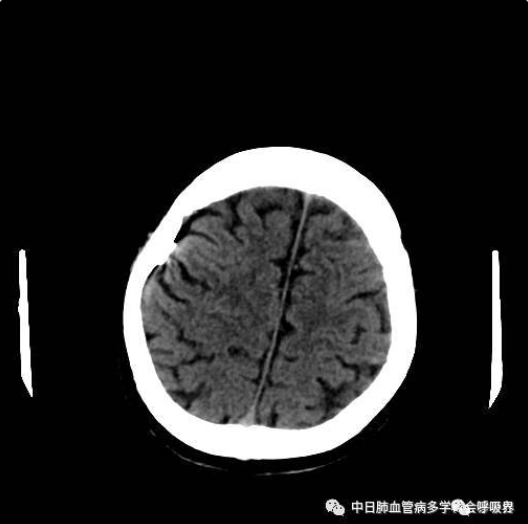
患者经抗凝治疗、抗感染、容量管理、脱水降颅压和康复治疗,1月31日完全脱离呼吸机,2月4日拔除留置气切套管,2-16从ICU转入普通病房,3-7复查头颅CT血肿基本吸收,抗凝药物由低分子肝素切换为利伐沙班,通过康复锻炼,肢体肌力完全恢复正常。复查心脏超声,右心结构功能恢复正常,三尖瓣微量返流。最后肺动脉压力和心脏功能完全恢复正常,康复出院。
讨论与思考:
1. 慢性血栓栓塞性肺动脉高压出现重度右心功能不全,当药物治疗效果较差时,需要考虑手术治疗。患者重度水肿,心功能IV级,无法平卧,麻醉风险极大,但如果不进行手术治疗,患者将面临心力衰竭导致死亡,因此我们建议家属选择肺动脉血栓内膜剥脱术治疗,经充分交待病情后,家属表示理解病情并同意手术。
2. 再灌注肺水肿是肺动脉血栓内膜剥脱术后最为严重的并发症,会出现严重的低氧血症,及时的ECMO治疗保障重要器官的供氧,为后期脏器功能恢复提供巨大的帮助。
3. 术后严重的脏器功能异常:肝功能异常与术前严重的肝瘀血,术中深低温停循环肝细胞的缺血缺氧损伤可能有关,术后水肿消退,氧合改善后肝功能逐渐恢复正常。肾功能不全考虑为肾前性因素以及缺氧有关,基础疾病改善后肾功能逐渐恢复。
4. 关注患者的血栓和出血平衡,患者存在易栓症,存在极高的血栓风险,同时患者有脑血管畸形及手术病史,又有很高的出血风险甚至会发生致死性的脑出血,需要权衡血栓和出血风险,制定合理的治疗方案。
作者简介:

陶新曹
国家呼吸临床研究中心、中日友好医院呼吸中心主治医师

韩光
江苏省沭阳县人民医院呼吸科主治医师


