一些慢性疾病患者也是侵袭性肺真菌病的高危宿主
许多真菌是机会致病菌,在有关「侵袭性肺真菌病」的指南和共识中,一般认为一些免疫缺陷的患者(如中性粒细胞减少、血液恶性肿瘤、造血干细胞移植、实体器官移植等);长时间大剂量使用糖皮质激素和免疫制剂的患者;以及一些遗传性免疫缺陷病或移植物抗宿主病的患者才容易罹患肺真菌病,一般的指南共识并没有把临床上常见的一些慢性疾病列为高危的宿主因素,像慢阻肺(COPD)、哮喘、糖尿病、自身免疫性疾病等。
临床发现相对于经典的免疫缺陷患者,这些慢性疾病患者一旦罹患真菌病,死亡率并不低,但目前尚缺乏细化的流行病学数据。有研究报告指出,在住院患者及危重症患者中真菌感染的患者不在少数,其中包括侵袭性念珠菌病。全球不同国家(数据主要来自高收入国家)每年住院患者中侵袭性念珠菌病、侵袭性曲霉病以及耶氏肺孢子菌肺炎的感染人数、预估死亡人数和接受治疗后死亡人数估计见表1。
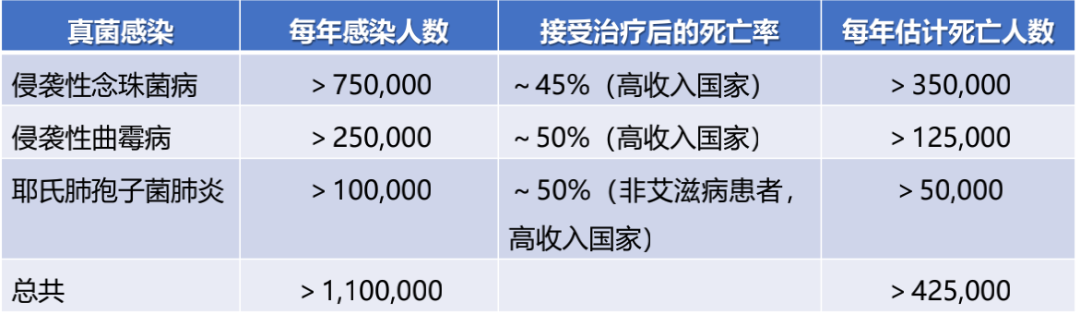
表1:住院及危重症患者真菌感染情况
社区获得性肺部感染患者中真菌感染的流调数据缺乏,从表2可以发现每年真菌感染人数以及死亡人数均有一定的比例。在社区人群里有相当一部分不完全是感染,即便感染也是以慢性为主,还有一部分是由于宿主的免疫功能异常造成的变态反应,包括ABPA或者是ABPA合并曲霉性支气管炎,其临床表现与经典的免疫缺陷患者中的急性侵袭性肺真菌病有所不同。
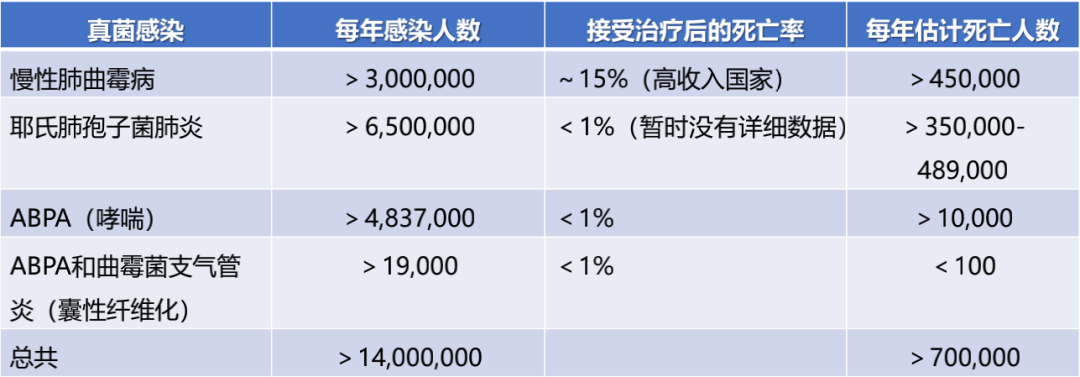
表2:社区获得性肺部真菌感染情况
侵袭性肺真菌病相关的高危因素
侵袭性肺真菌病相关的危险因素较多(见表3),例如医疗干预相关因素,如广谱抗菌药物和一些介入诊疗操作和装置的应用;因治疗引起的免疫缺陷;一些慢性疾病或一些感染(例如流感病毒感染、新冠病毒感染、巨细胞病毒感染、结核感染)导致患者免疫功能低下,从而容易继发合并真菌感染。
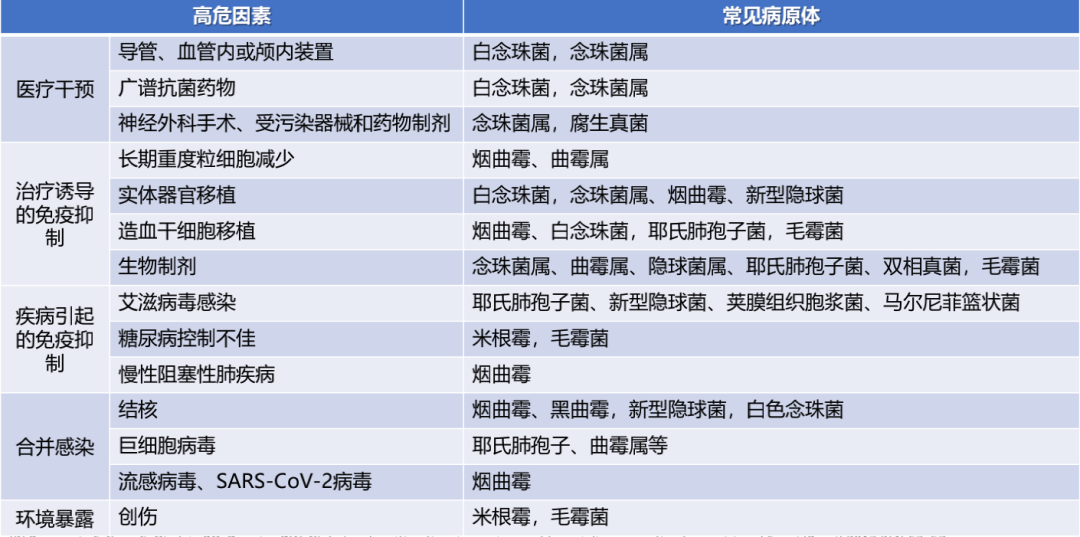
表3:与IFD相关的主要高危因素
糖尿病合并侵袭性肺真菌病患者占比较多,研究意义大
各种慢性疾病合并真菌感染的疾病谱有所不同。既往报道糖尿病患者在血糖控制不佳的情况下,容易合并毛霉菌和米根霉的感染,原因就是疾病引起的免疫功能低下。目前中国糖尿病患病率呈飞速增长势态(图1),再加上中国人口基数大,预计糖尿病合并侵袭性肺真菌病的数量也会增加,但迄今为止专门针对这类人群的研究缺乏。从全国肺真菌病患者的多中心回顾性调查(图2)里发现,在侵袭性肺真菌病常见的基础疾病中,除了恶性肿瘤、慢阻肺(COPD)和肺结核以外,糖尿病是第四位常见原因,且与肺结核、慢阻肺(COPD)所占据比例相近,因此有必要对这部分人群合并肺真菌病开展进一步的研究。
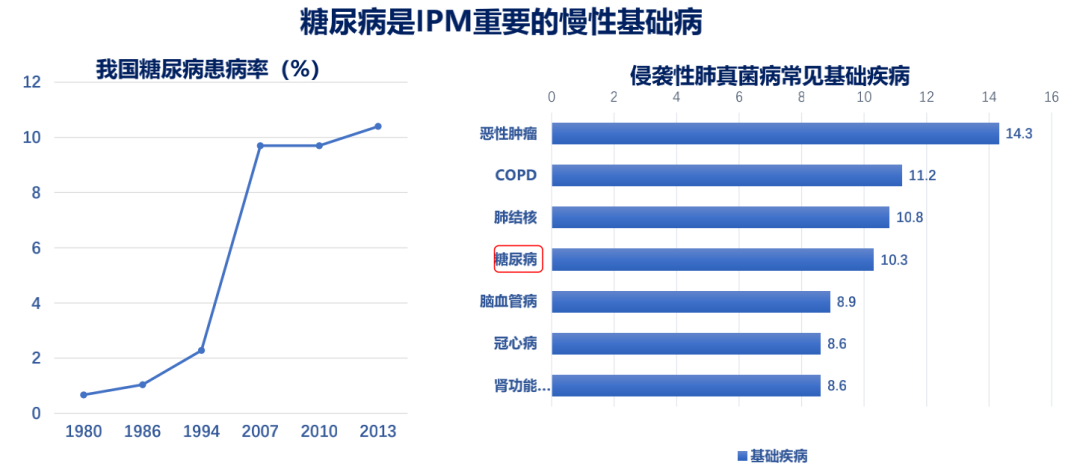
图1(左):中国糖尿病患病率呈飞速增长势态 引用自中国2型糖尿病防治指南(2017年版)[J].中国实用内科杂志,2018,38(04):292-344
图2(右):侵袭性肺真菌病常见的基础疾病 引用自中国1998年至2007年临床确诊的肺真菌病患者的多中心回顾性调查[J]. 中华结核和呼吸杂志, 2011, 34(2):86-90
回顾性分析157例糖尿病合并侵袭性肺真菌病患者
回顾性分析2016-01-01 至 2018-12-31 复旦大学上海医学院附属中山医院和 2016-01-01至 2019-12-31海军军医大学第一附属医院住院的共157例糖尿病合并侵袭性肺真菌病患者
纳入标准:
1、符合糖尿病诊断标准
2、符合侵袭性肺真菌病确诊或临床诊断标准
3、多次入院,只取第一次的入院资料,直至其病原菌发生改变
4、肺念珠菌病还应满足:抗细菌治疗>3天无效且抗真菌治疗有效,或单用抗真菌治疗有效
排除标准:
1、发病前两周有肺部感染住院治疗史或入院48小时候出现肺部感染
2、治疗无效或死亡
3、临床资料不全
4、中性粒细胞缺乏(<0.5×109/L)、血液肿瘤、实体器官移植及HIV患者
资料收集
1、一般资料:姓名、性别、年龄。
2、基础疾病:慢性阻塞性肺疾病、高血压、心血管病、慢性肾病、脑血管病、结缔组织病、恶性实体瘤。
3、糖尿病相关因素:糖尿病类型、病程、治疗方式
4、宿主危险因素:血液透析、机械通气、广谱抗生素应用史、全身糖皮质激素应用史、中心静脉置管
5、临床特征:主要症状、PSI评分
6、血清学检查:入院24小时内的血常规、血生化、CRP,入院72小时内的G试验和糖化血红蛋白(多次检查取最异常值)
7、影像学检查:48小时内胸部CT检查结果。
8、病原学:真菌病原类型、真菌样本来源
其中在影像学检查方面,由两位专家一起复核患者住院48小时以内的CT的检查结果。根据病灶的分布的情况分为单侧分布和双侧分布。根据影像学的表现,分为结节肿块型、片状浸润型、空洞、间质改变及胸腔积液等表现。
统计分析方法:
• 均值±标准差或中位数(四分位数间距) 表示连续性变量,百分比表示分类变量
• 卡方检验、 t-检验或秩和检验用于描述人口统计学特征和临床特征变量的差异。
• 三组人群需要进两两比较时,采用Bonferroni法,即校正检验水准,按检验水准 ɑ=0.05/3=0.016进行进一步分析。
研究发现
本组病例中发现糖尿病合并肺真菌病的疾病谱里最常见的是念珠菌,第二是曲霉,第三是隐球菌,还有两例是孢子菌,一例是毛霉。念珠菌分类大部分是白色念珠菌,非白色念珠菌占30%,其中包括近平滑念珠菌、热带念珠菌、光滑念珠菌和克柔念珠菌。
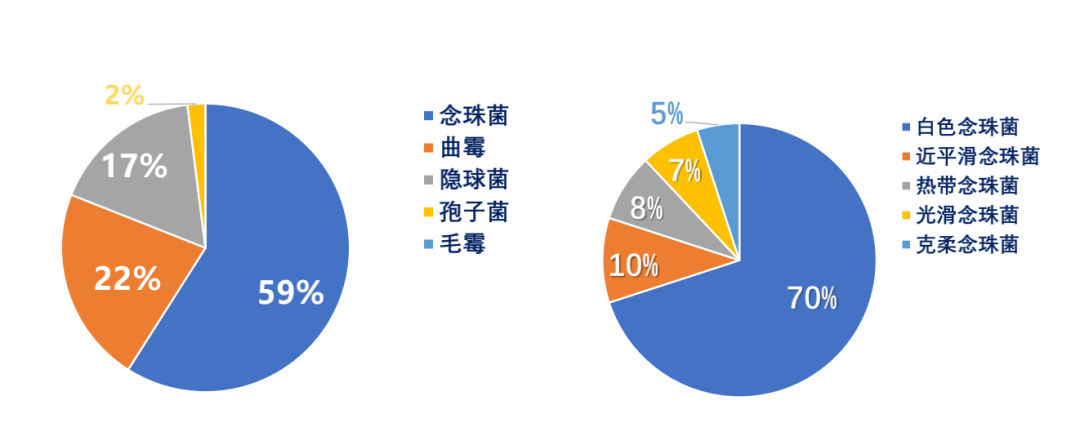
图3:糖尿病合并肺真菌病患者病原谱
不同的肺真菌病,病原诊断依据的标本来源不同。念珠菌病主要来源于痰及BALF标本。隐球菌病来源于肺组织活检标本和血清学标本,曲霉主要来源是痰、BALF和血清学的检测。
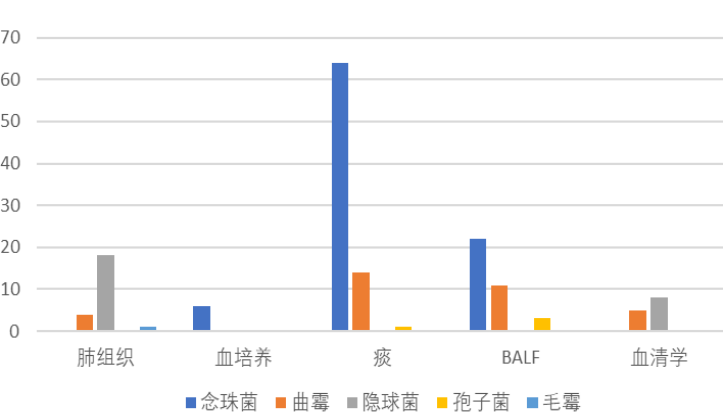
图4:糖尿病合并肺真菌病患者病原诊断标本来源
从诊断分层来看,隐球菌病的确诊比例最高,其次是曲霉,念珠菌是确诊比例最低的。
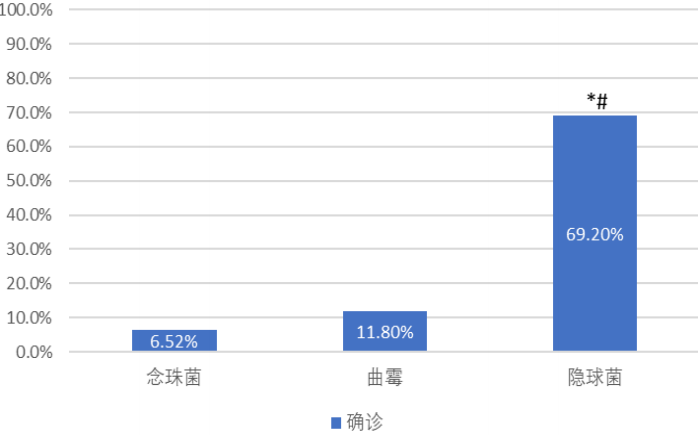
图5:糖尿病合并肺真菌病患者诊断分层(注: 与念珠菌组相比, *P<0.016;与曲霉组相比, # P<0.016。)
不同肺真菌病患者合并其他基础病对比分析,发现念珠菌组的患者平均年龄最高,且接受医疗干预也是最多的。曲霉组合并慢阻肺的患者比例最高。隐球菌组与念珠菌组和曲霉组相比年龄最低,合并其他基础疾病的比例也最少,是相对最健康的人群。
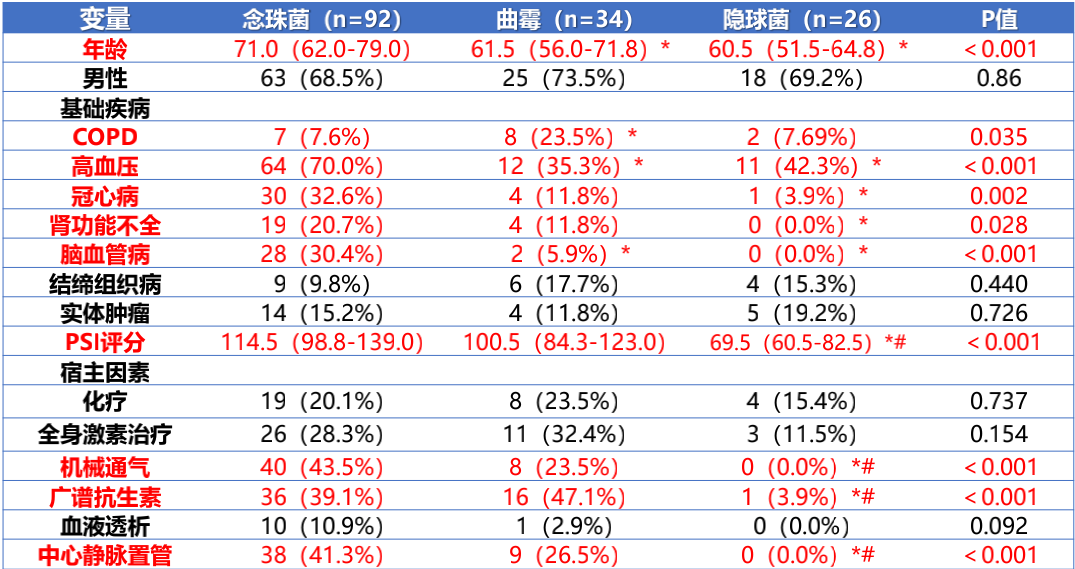
表4:不同糖尿病合并肺真菌病患者临床特征比较——基础疾病(注: 与念珠菌组相比, *P<0.016;与曲霉组相比, # P<0.016。)
从临床症状体征看,三组的表现也有所不同。其中曲霉组胸闷症状比较多,而念珠菌组症状主要表现为发热、咳嗽、咳痰。隐球菌组全身症状比较少,主要以咳嗽症状为主。
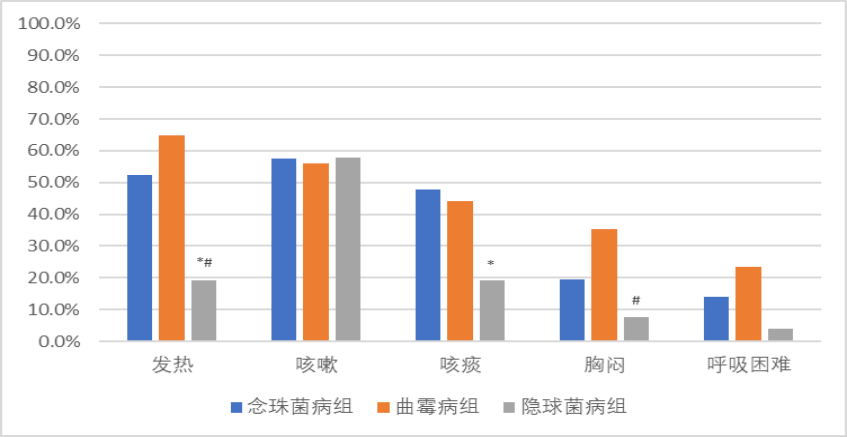
图6:不同真菌病患者临床特征比较——临床症状(注: 与念珠菌组相比, *P<0.016;与曲霉组相比, # P<0.016。)
从影像学特征看,隐球菌组大部分表现为结节肿块,单侧多见。念珠菌组双侧分布更多见,且以片状浸润最为多见,出现胸腔积液的比例也最高。
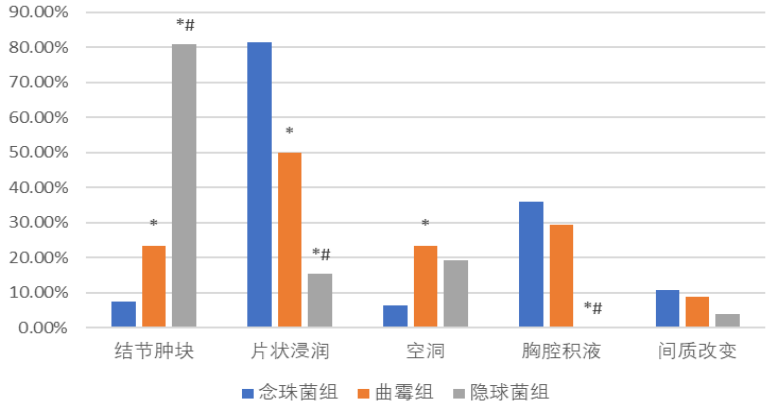
图7:不同真菌病患者临床特征比较——影响特征(注: 与念珠菌组相比, *P<0.016;与曲霉组相比, # P<0.016。)
糖尿病的相关指标。念珠菌组糖尿病患者病程更长。隐球菌组空腹血糖和糖化血红蛋白都比较低,提示该组患者的血糖控制水平相对较好。糖尿病类型以及是否接受胰岛素治疗在三组疾病中均无差异。
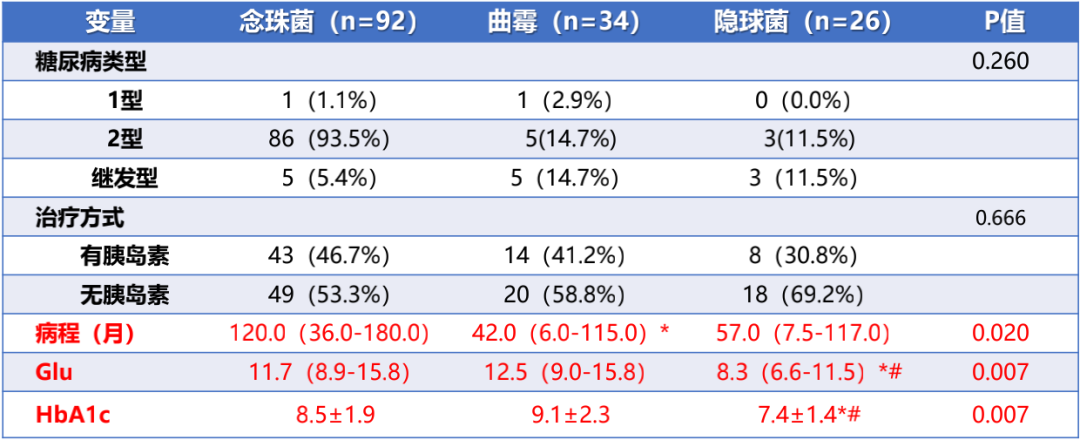
表5:不同真菌病患者临床特征比较——糖尿病指标(注: 与念珠菌组相比, *P<0.016;与曲霉组相比, # P<0.016。)
总结
糖尿病合并肺真菌病的疾病谱中最多见为肺念珠菌病,以临床诊断为主,患者人群年龄更大,糖尿病病程更长,同时合并有其他疾病如高血压、脑血管病等基础疾病多,疾病的严重度更高。临床症状(包括全身和呼吸道)也更多。影像学以双侧分布、片状浸润为主,合并胸腔积液的较多。
糖尿病合并肺曲霉病患者中,基础病除糖尿病以外,慢阻肺的比例最高,患者出现胸闷症状比较多见,部分患者可能同时还合并变态反应的表现,会有喘息、胸闷的症状,影像学表现为空洞较多。
糖尿病合并肺隐球菌病的患者大部分都是经病理学确诊的病例。合并其他基础疾病比较少,血糖控制水平总体较好,全身及呼吸道症状比较少见,部分病例仅有咳嗽症状甚或无临床症状,影像学以单侧分布为主,结节肿块多见。
本研究入选病例参照我国肺真菌病专家共识中确诊或临床诊断的标准,该共识中将气道标本也作为微生物诊断证据,故整体肺念珠菌病患者最多,且以临床诊断为主。肺曲霉病的患者比较少,可能是由于病例选择时排除了粒缺、血液恶性肿瘤这种经典的免疫缺陷的高危宿主所致。
专家介绍

黄怡
海军军医大学第一附属医院(上海长海医院),呼吸与危重症医学科教授、主任医师、博导。中华医学会呼吸病学分会感染学组副组长,上海市医学会呼吸病学分会委员感染学组组长。主要研究方向为下呼吸道感染诊治、抗菌药物合理应用等问题。曾获教育部科技进步一等奖1项,军队医疗成果一等奖1项、二、三等奖各2项,军队科技进步奖三等奖1项,上海市医疗成果三等奖1项。获军队院校育才银奖和第二军医大学特级优秀教师。获「十一五」、「十二五」国家科技重大专项和「十三五」重大研发项目等各类科研基金资助,总协调完成多部我国有关肺炎诊治相关指南的更新,发起并牵头完成我国首部实体器官移植供者相关感染防控专家共识,发表SCI收录论文十余篇,核心期刊二十余篇,主编专著两部,参编二十余部。
本文由《呼吸界》编辑 孙煜然 整理,感谢黄怡教授的审阅修改!


