24岁男性患者反复骨折后长期卧床,近期外科手术史,有深静脉血栓形成危险因素,发病1周有气促、胸痛、咯血等症状,心电图可见Ⅰ导联S波,Ⅲ导联q波及T波倒置,AVF、V1~V5导联T波倒置。需完善哪些检查?考虑哪些诊断?治疗方案如何选择?
急性肺栓塞是由于内源性或外源性栓子堵塞肺动脉主干或分支引起肺循环障碍的临床和病理生理综合征。肺动脉血栓形成导致肺循环障碍,肺泡氧交换能力严重受限,肺通气/血流比严重失调,临床表现可包括气促、胸痛、咯血、休克、发热、发绀。手术、创伤、长期卧床、恶性肿瘤、易栓症、血小板增多症、妊娠、口服避孕药等引起机体凝血功能异常,呈现高凝状态,加速血栓形成,构成肺栓塞的危险因素。肺栓塞死亡率高,早期诊断治疗十分重要。本文报道急性肺栓塞合并布加综合征一例,布加综合征与肺栓塞同样由于血栓形成引起,两者相互作用,抗凝治疗效果不佳,并发肝衰竭,治疗难度极大。
临床资料
一般资料:
患者,男,24岁,因「气促、咯血伴胸痛1周」于2017年6月15日入院。
现病史:
患者因骨折后长期卧床,1周前出现气促,以活动后明显,与体位无关,伴咳嗽,呈单声咳,昼夜无差异;咳血丝痰,无咯血块,并逐渐出现胸闷,咳嗽时伴胸痛感,以右侧明显。4天前自觉发热,测体温38℃,自行至当地卫生院就诊,予「阿莫西林」治疗后退热,但气促、胸闷等症状无明显改善。2017年6月13日至某市中心医院急诊科就诊,BP 124/80 mmHg,P 127次/min,T 37.4℃,CT检查提示「肝肿大,下腔静脉栓塞可能,双下肢肺动脉栓塞可能」,患者为求进一步治疗,于6月15日至本院急诊科就诊,急诊查血压137/90 mmHg,指脉氧饱和度98%,胸、腹部增强CT提示「肺动脉血栓栓塞」,遂收入本科进一步监护及治疗。患者自起病以来,无腹痛、腹胀,无恶心、呕吐,无排血便及黑便,无头晕、头痛、心悸,无下肢肿胀、疼痛,胃纳、精神一般,大、小便如常,体重无明显改变。
既往史及个人史:
患者自述于5岁时患「乙肝」,12岁时因外伤致左侧股骨骨折,术后1年因骨折愈合不佳,再次手术,以髂骨取代部分股骨后留置钢板固定,2016年(术后11年)取钢板后,发现骨折愈合仍欠佳,继续卧床4个月,2017年4月开始下床活动。否认高血压、糖尿病、冠心病病史,否认结核等传染病病史,否认输血史,否认食物、药物过敏史,预防接种史不详。出生并长大于原籍。否认疫区、疫水接触史,否认特殊化学品及放射线接触史。无吸烟饮酒等不良嗜好,性病/冶游史不详。父亲因患肝癌于8年前去世,母亲健在。否认其他家族遗传病、传染病、精神病等类似疾病病史。
入院查体:
T 37.5℃,P 106次/min,R 30次/min,BP 115/79 mmHg。发育正常,神志清,营养中等,精神可,自主体位,查体合作。全身皮肤及黏膜无发绀、黄染、苍白,全身浅表淋巴结未触及肿大。头颅五官无畸形,巩膜无黄染,睑结膜无出血、水肿,双侧瞳孔等大等圆,直径2.5 mm,对光反射及调节反射均存在,耳鼻未见异常分泌物,口腔黏膜光滑,无皮疹、无溃疡,咽无充血,双侧扁桃体无肿大。颈软,颈静脉无怒张,气管居中,甲状腺不肿大,未闻及血管杂音。胸廓无畸形,左右对称。双侧呼吸运动度一致,右下肺语颤减弱,未触及胸膜摩擦感。双肺叩诊呈清音。双上肺、左下肺呼吸音清,右下肺呼吸音减弱,双肺未闻及干/湿啰音,未闻及胸膜摩擦音。心前区无隆起,心尖搏动位于第5肋间左锁骨中线内0.5 cm,心前区未触及震颤,叩诊心界不大,听诊心率:106次/min,各瓣膜区未闻及病理性杂音。腹部平坦,未见胃肠型及蠕动波,未见腹部静脉曲张。腹部柔软,无压痛及反跳痛,未触及腹部肿块。肝于右肋缘下约3 cm可触及,质软,无压痛,未触及结节。胆囊未触及,墨菲征阴性,脾脏肋下未触及,无叩击痛,肝浊音界存在;肝上界叩诊欠清。肝肾区无明显叩击痛,移动性浊音阴性。肠鸣音正常,4次/min。左下肢外侧可见一纵形长约10 cm的陈旧手术瘢痕。四肢活动自如,无杵状指、趾,双下肢无水肿。双下肢周径:(胫骨下10 cm)左侧31 cm,右侧33 cm;(胫骨上10 cm)左侧41 cm,右侧44 cm。生理反射正常,病理反射未引出。
转入我科后治疗
- 心电图(2017年6月15日):可见Ⅰ导联S波,Ⅲ导联q波及T波倒置,AVF、V1~V5导联T波倒置。
- CTA提示(2017年6月15日):①肺动脉主干及左右分支、左上肺动脉中远段、左下肺动脉及其分支,右下肺动脉背段栓塞(图1)。②肝右静脉、中静脉、左静脉及其主要分支、下腔静脉下段及其左右髂静脉未见对比剂充盈;③右肺下叶肺不张;双肺炎症;④双侧胸腔积液、心包积液;⑤盆底少量积液。
- 血肌钙蛋白0.004 ng/ml,血BNP 408.5 pg/ml。
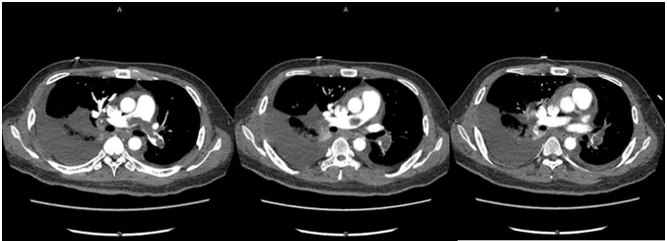
图1:2016年6月15日胸部CTA:骑跨型肺动脉栓塞
入院诊断考虑
①急性肺动脉血栓栓塞症(中高危);②多部位深静脉血栓形成可能(肝右静脉、中静脉、左静脉、下腔静脉下段、左右髂静脉);③双肺社区获得性肺炎,非重症;④双侧胸腔积液;⑤左侧股骨骨折术后。
治疗经过
初步治疗:
给予绝对卧床,氧疗,予低分子肝素0.7 ml q12h皮下注射抗凝,完善检查。考虑患者合并双肺社区获得性肺炎,暂经验性予左氧氟沙星0.5 g ivdrip qd抗感染,拟完善检查后行溶栓治疗。经以上处理,目前患者呼吸仍浅促,暂无咯血。继续密切监测病情变化。
辅助检查结果:
- 血常规:PCT 0.09 ng/ml,WBC 10.75×109/L,NEU 7.70×109/L,MO 0.70×109/L, Hct 0.363,PLT 301×109/L。
- D-二聚体5.45 mg/L FEU,PT% 65.3%,INR 1.17,APTT 24.3 s,TnT 0.004 ng/ml,ProBNP 408.5 pg/ml。
- 超声心动图:心包积液(少量),心室收缩及舒张功能正常,右心室收缩功能稍减低,肺动脉压37 mmHg。
- 双下肢静脉彩超:双下肢动脉血流通畅,未见明显狭窄及闭塞;双下肢深静脉主干血流通畅,未见血栓形成;双侧大隐静脉通畅,根部未见扩张;双小腿未见明显扩张交通静脉。
根据临床表现、影像学及肺栓塞临床评分,诊断急性肺血栓栓塞症(中高危组)明确。进一步排查深静脉血栓栓塞的易感因素,其父有肝癌病史,需进一步排查肿瘤因素,同时完善血栓调节组合、抗凝治疗监测组合等相关检查,以了解是否存在先天性抗凝因子缺乏。
鉴于患者有溶栓指征,无明显溶栓禁忌证,将溶栓风险告知患者及家属,其理解并同意溶栓治疗,于2017年6月15日16:00予阿替普酶50 mg静脉持续泵入2 h溶栓治疗,溶栓时及溶栓后密切监测凝血功能变化。此外,结合患者胸部CT提示肺部有渗出,血白细胞升高,有发热、明显咳嗽、咳痰症状,考虑社区获得性肺炎(非重症),有使用抗生素指征,结合社区感染相关病原体,予左氧氟沙星0.5 g ivdrip qd经验性抗感染治疗。
经上述治疗,患者仍有气促,间断咳嗽,咳少量血丝痰,2017年6月17日腹部彩超提示:①双侧少量胸腔积液;②肝静脉,汇入下腔静脉低回声,血栓形成可能;③肝、胆、脾、胰、肾、输尿管、膀胱、前列腺均未见异常。复查其凝血功能未达标,加用华法林抗凝治疗,初始剂量3 mg po qn,考虑药物需3~5 d才能达到稳定的血药浓度,为达到快速抗凝目的,使INR达到2~3,继续予低分子肝素0.8 ml H q12h重叠抗凝。同时为了解华法林量效关系,予完善CYP2C9和VK0RC1检查,通过基因多态性检测,有助于指导华法林初始剂量的选择。
抗凝治疗期间多次复查凝血功能,根据结果调整抗凝药物剂量。溶栓后5 d,患者仍诉气促,呕吐频繁,反复低热,热峰不超过38℃,复查床边胸部X线片提示右侧大量胸腔积液(图2),行超声引导下胸腔穿刺置管引流术;查肝功能示转氨酶升高,予护肝治疗;加强抗感染(亚胺培南西司他丁1.0 g ivdrip q8h)。患者症状无明显好转。
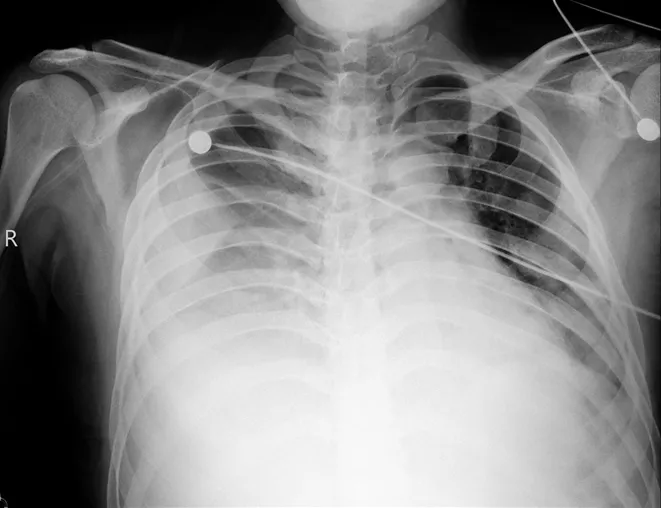
图2:床边胸部X线片:右侧胸腔大量积液
2017年6月20日开始频繁诉恶心呕吐,吐出胃内容物,发热,气促,活动后加重,咳嗽,咳血丝痰,无明显胸痛或胸闷不适,右侧胸腔引流管引流出血性液体。查体:神清,双上肺及左下肺呼吸音清,右下肺呼吸音明显减弱,未闻及干/湿啰音,心率111次/min,各瓣膜区未闻及病理性杂音。腹部平坦,肝右肋缘下5 cm可触及,质软,无触痛。复查出、凝血常规示:D-二聚体25.07 mg/L FEU,INR 3.19,APTT 49.7 s;ESR 56 mm/h;胸腔积液检查结果提示渗出液。取胸腔积液标本找肿瘤细胞。复查心脏彩超:下腔静脉肝后段至右心房实性回声,考虑血栓形成,估测肺动脉压28 mmHg(图3)。考虑恶心呕吐与肝静脉血栓形成、肝淤血致肝功能异常相关,停用可能导致肝损害的药物,继续抗凝,加强护肝、退黄、平喘治疗及营养支持。
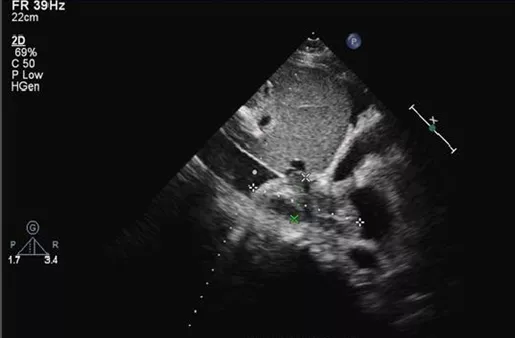
图3:心脏超声:下腔静脉近右房处血栓
经上述治疗,患者气促情况有好转,但肝功能损害加重,肝酶、胆红素及血氨水平进行性升高,凝血功能明显异常,ALT 1819 U/L,AST 6345 U/L,LDH 5860 U/L,TBIL 70.8 μmol/L,DBIL 27.6 μmol/L,IBIL 43.2 μmol/L,维持护肝、降血氨治疗,及时纠正非预期凝血功能障碍,复查胸+上腹+下腹CTA平扫+增强+三维,查风湿组合Ⅰ+Ⅱ,自身免疫性肝病组合,抗磷脂综合征组合等相关检查,帮助明确肺血栓情况,查找肝功能进行性异常的原因,风湿免疫相关检查结果无异常。
2017年6月22日行CTA示:①肺动脉主干,左、右肺动脉干,左上、下肺动脉及其分支,右下肺动脉主干及外基底段近段肺动脉栓塞,左下肺动脉栓塞较前范围稍扩大,右下肺动脉病变范围较前稍减轻;下腔静脉近右心房至肝段上部、下腔静脉肾静脉水平—双侧髂总静脉—双侧髂外静脉及肝左、中、右静脉管腔多发血栓形成,较前进展。②肺部炎症、胸腔积液。③心包积液较前稍增多,腹腔、盆腔少量积液(图4)。

图4:2017年6月22日胸部CTA注:A:右心房血栓;B:下腔静脉延续到右心房处血栓,肝静脉未显影;C:CTA示下腔静脉近右心房端、肝静脉多发血栓形成;D:CTA另一层面示下腔静脉血栓,肝内静脉未显影,考虑栓塞;E、F:复查胸部CTA示肺动脉主干栓塞
6月22日夜间患者出现谵妄、躁动不安,不能正确应答,查血氨升至191 mmol/L(图5)。
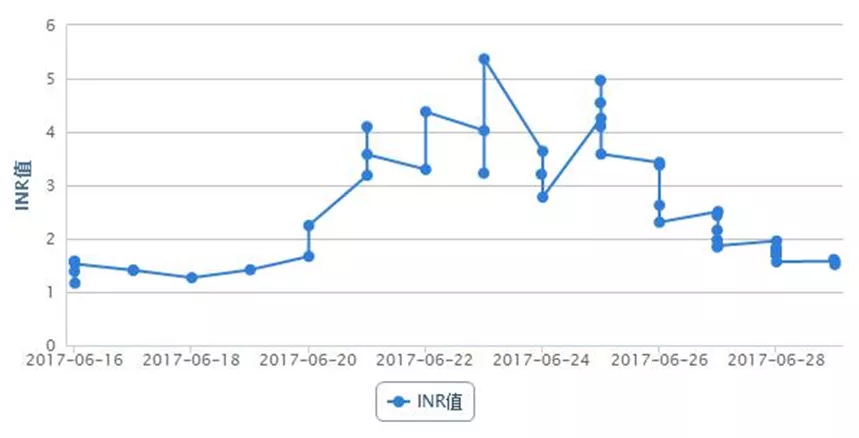
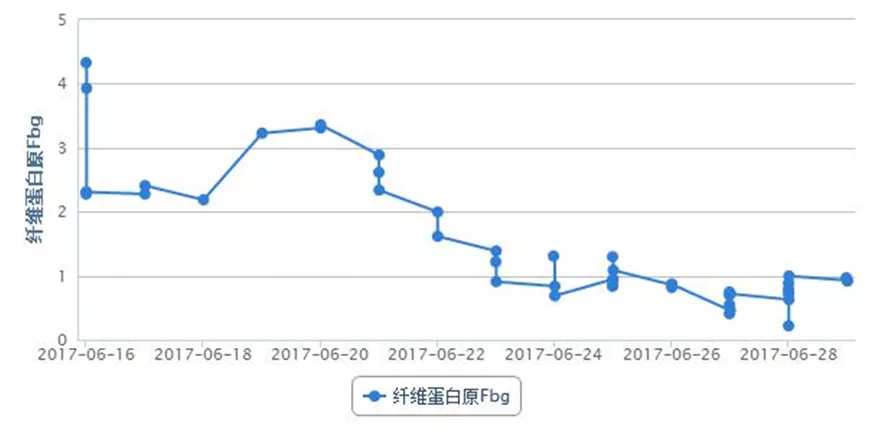
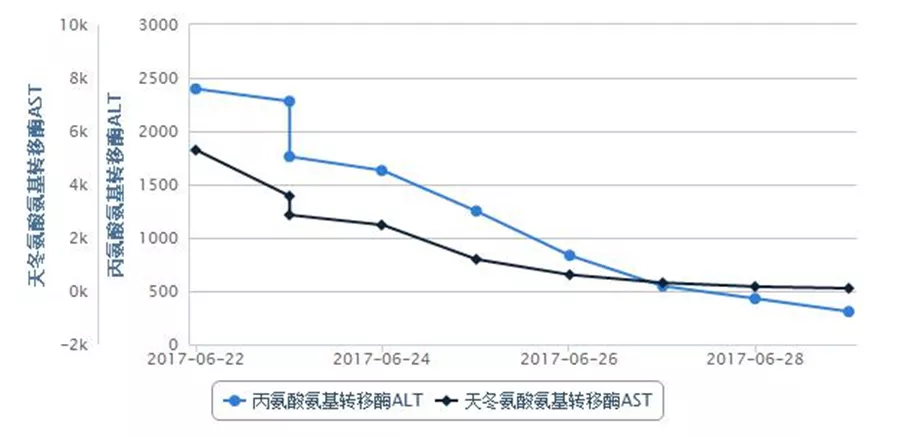
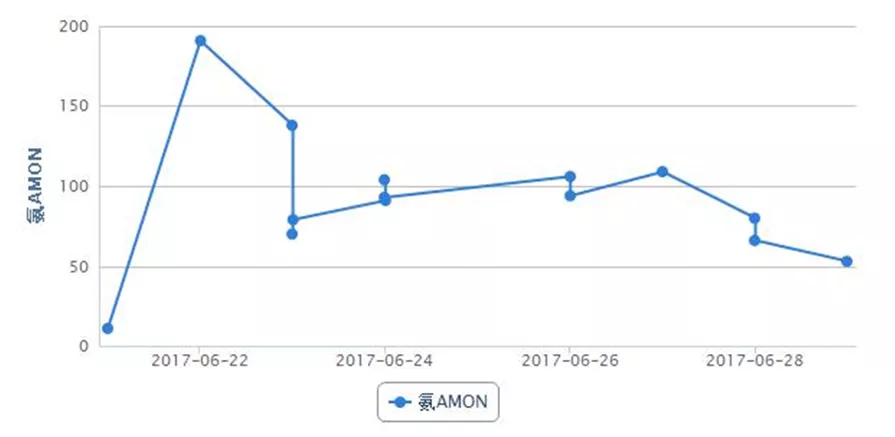
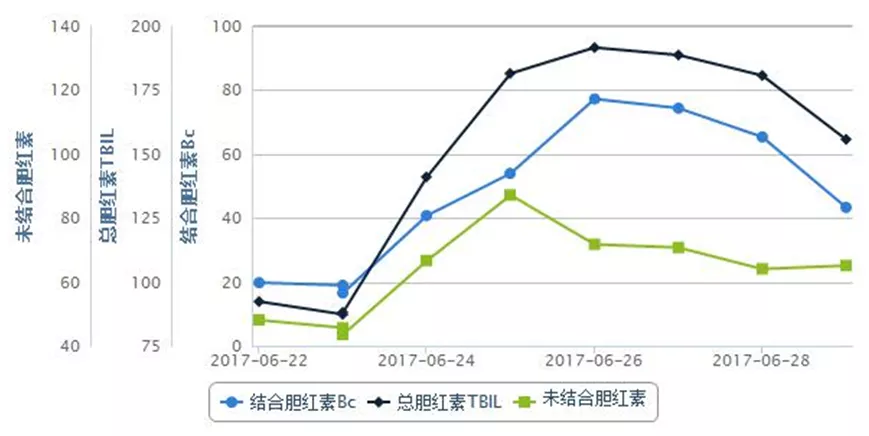
图5:实验室检查指标变化趋势
考虑患者多部位静脉血栓形成,肝静脉栓塞,肝脏淤血明显,已并发肝性脑病,有急性肝衰竭可能,予乳果糖口服溶液灌肠,门冬氨酸鸟氨酸降血氨治疗,患者解出大便后症状稍好转,密切观察肝功能变化情况。请院内多学科会诊,多学科意见考虑患者目前存在多部位静脉血栓,急性肝损伤,凝血功能严重异常,手术风险极大,不建议行手术取栓治疗,建议继续内科药物治疗,可考虑行二次系统溶栓。
与患者及家属沟通病情并取得知情同意后,2017年6月25日行第二次溶栓,予阿替普酶50 mg静脉持续泵入2 h,同时密切观察全身出血情况,预防出血,继续对症支持治疗。患者意识障碍加重,尿少,出现肝肾综合征,凝血功能异常。
床边腹部超声:①右肝静脉血栓形成、闭塞,中肝静脉第二肝门处血栓形成,血流通畅,双向血流;②下腔静脉血栓形成,彩色多普勒血流成像(CDFI)探查不佳;③左肝静脉双向血流;④肝动脉、门静脉血流通畅。当天患者意识障碍进一步加重,昏迷状,呼吸衰竭,行气管插管接呼吸机辅助通气,气道内吸出血性分泌物,多次复查结果示肝功能及凝血功能严重异常,低纤维蛋白原血症,考虑存在肝静脉、下腔静脉血栓相关的布加综合征。
请血液科会诊,考虑低纤维蛋白原血症系由肝损、溶栓药物、DIC消耗等多因素引起,建议完善凝血因子监测,根据结果及INR补充新鲜冰冻血浆、凝血酶原复合物、维生素K1等。患者因少尿,行床边连续性肾脏替代治疗(CRRT),体外肝素化抗凝,但因滤器及管路凝血而提前结束治疗。
请感染科会诊,建议继续予护肝、降酶、退黄治疗,补充血浆及白蛋白,加强肺部及腹部抗感染治疗。请血管外科会诊协助处理肝静脉血栓,血管外科建议考虑下腔静脉、肝静脉机械取栓或置管溶栓,辅以全身肝素化抗凝,以改善肝脏血流,但因手术风险极高,家属不愿行取栓/溶栓术。
虽给予积极药物治疗,患者肝功能改善情况不理想,凝血功能差,反复输注血制品情况下出现顽固性低纤维蛋白原血症,合并全身散在部位出血,预后差,2017年6月30日家属办理自动出院手续。
该患者入院时无明显血流动力学不稳表现,影像学显示双肺动脉栓塞较严重,存在肺动脉骑跨,发病早期即发现肝静脉、下腔静脉多发血栓形成,入院后1周内出现肝衰竭,病程进展迅速。针对该患者的治疗难点有哪些?回顾这一病例,是否有更有效的方法进行治疗?
本文总结一例急性肺栓塞合并布加综合征患者。患者反复骨折后长期卧床,近期外科手术史,有深静脉血栓形成危险因素,发病1周有气促、胸痛、咯血等症状,心电图有肺栓塞相关的典型表现:可见Ⅰ导联S波,Ⅲ导联q波及T波倒置,AVF、V1~V5导联T波倒置,外院及我院CT结果均显示肺动脉血栓。肺栓塞诊断基本明确,同时与急性心肌梗死、主动脉夹层、肺炎、原发性肺动脉高压等疾病相鉴别。患者入院时无明显血流动力学不稳表现,影像学结果显示双肺动脉栓塞较严重,存在肺动脉骑跨,结合超声心动图结果,其右心室收缩功能减低,有肺动脉高压表现,查BNP高,属于次大面积肺动脉栓塞。sPESI评分>1,故应评为中高危组。患者有明显气促不适,需要无创高流量湿化仪行呼吸支持,根据sPESI评分,可启动补救性再灌注治疗。我科使用rt-PA溶栓,待APTT至正常值1.5~2倍,改用低分子肝素抗凝,为使INR快速达到2~3的目标,同时加用口服华法林加强效果。但患者同时合并肺外多部位深静脉血栓(肝右静脉、中静脉、左静脉、下腔静脉下段、左髂静脉、右髂静脉),其中肝静脉流出道梗阻成为布加综合征的依据,加之患者可能存在易栓症,增加抗凝治疗的难度。
布加综合征由各种原因(心脏、心包疾病、肝窦阻塞综合征除外)所致肝静脉流出道梗阻,和其开口以上段下腔静脉阻塞性病变引起的常伴有下腔静脉高压为特点的肝后门脉高压症。布加综合征可分为原发性和继发性。血栓形成或静脉炎等以静脉病变为主要特点的疾病可引起原发性布加综合征。继发性布加综合征是由于肝静脉和/或下腔静脉受静脉外来源的病变压迫或累及。布加综合征好发于青年男性,且有地域区别。在非亚洲国家,单纯肝静脉阻塞是布加综合征的常见病因,在亚洲国家,单纯下腔静脉或下腔静脉合并肝静脉阻塞是常见病因。本病例特点属于后者,符合布加综合征在亚洲的流行病学。
布加综合征可根据疾病发生过程和严重程度分为四类:
①暴发性肝衰竭:肝酶升高、黄疸、肝性脑病、PT/INR延长;
②急性型:临床表现在数周内进展,出现右上腹痛,肝大,难治性腹水和肝细胞坏死,可出现静脉曲张破裂出血;
③亚急性型:起病隐匿,病程数月才出现临床症状,因为门静脉和肝静脉侧支形成,肝窦压力减轻,腹腔积液和肝细胞坏死情况可能不明显;
④慢性型:主要表现为肝硬化相关病变。本病例发病早期发现肝静脉、下腔静脉多发血栓形成,符合布加综合征诊断,在入院后1周内出现肝衰竭,病程进展迅速,出现肝性脑病、肝酶明显异常、黄疸,病情危重,增加治疗难度。而布加综合征的症状相对不典型,需要早期识别具有危险因素的患者,同时与其他引起急性肝衰竭、急性肝炎或慢性肝病的疾病相鉴别。
多普勒超声是诊断布加综合征的理想手段,CT或MRI可帮助确诊和协助评估、制订治疗方案。布加综合征的治疗目的与肺栓塞类似,都是为了重新开放阻塞血管的血流灌注,改善器官功能。布加综合征的治疗方法包括以下几点,①阻止血栓进展:抗凝治疗;②恢复栓塞静脉的通畅性:溶栓、血管成形术/支架置入;③为淤血肝减压:经颈静脉肝内门体分流(TIPS)、外科手术分流;④预防或处理并发症:门脉高压治疗、肝移植。
本例患者肝功能恶化进展较快,肝代偿能力差,侧支循环尚未有效形成,单纯抗凝治疗可能并不能够遏制疾病进展,需要其他恢复栓塞静脉通畅性的处理措施,如静脉溶栓、介入分流等,但患者后期一般情况差,凝血功能严重异常,外科手术风险极大。考虑静脉血栓为新近形成,经反复评估病情后还是选择先行内科药物溶栓,遗憾的是,患者肝功能迅速衰退,药物治疗不能有效逆转疾病进程。虽然经过积极抢救及治疗,患者肝衰竭依然进展。
参考文献
[1] 中华医学会呼吸病学分会肺栓塞与肺血管病学组.肺血栓栓塞症诊治与预防指南[J]. 中华医学杂志, 2018, 98(14):1060-1087.
[2] 中华医学会心血管病学分会肺血管病学会. 急性肺栓塞诊断与治疗中国专家共识(2015)[J]. 中华心血管杂志,2016,44(3):197-211.
[3] Menon K V, Shah V, Kamath P S. The Budd-Chiari syndrome[J]. N Engl J Med 2004; 350:578.
[4] Ferral H, Behrens G, Lopera J. Budd-Chiari syndrome[J]. AJR Am J Roentgenol, 2012, 199:737.
[5] Al-Sharydah A M, Al-Abdulwahhab A H, Abu AlOla H A. An enigmatic case presentation of Budd-Chiari syndrome with pulmonary embolism: An unusual sundrome with an uncommon complication[J]. Int J Surg Case Rep, 2018, 48:16-21.
[6] Bestetti R B, Silva C, Ardito,S Q, et al. Endomyocaridal fibrosis as a cause of Budd-Chiari syndrome and fatal pulmonary embolism[J]. Cardiovasc Pathol, 2010, 19(3):191-192.
作者:梁文婕,曾勉;单位:中山大学附属第一医院MICU
本文转载自订阅号「重症肺言」
原链接戳:病例集锦Ⅱ26|急性肺栓塞合并布加综合征


