摘要
本例患者以咳嗽、呼吸困难为主诉就诊于急诊,经血常规及肺CT等相关检查排除新冠肺炎后收入呼吸科。在新冠疫情下,如何诊断「呼吸困难」的患者是对从事呼吸专业医生的一次考验。哪些情况必须高度重视、早期甄别?准确诊断、降低误诊是疫情下降低死亡率的关键。
临床资料
患者,男,65岁,退休工人,因「咳嗽、进行性呼吸困难2周余,加重1天」为主诉于2020年3月30日入住我院呼吸科。
2周余前(2020.03.12),患者无明显诱因出现咳嗽,少许白痰,同时伴有呼吸困难,活动后明显加重,正常步行50米即出现胸闷,呼吸困难症状,无明显胸痛,无咯血,无晕厥。
于我院循环门诊就诊,完善相关检查,肌钙蛋白正常,BNP: 237.02pg/ml,心电图:ST-T改变,住入循环科病房。入院初步诊断:冠心病,心功能不全,给予改善循环、调脂、利尿等治疗,治疗10d,于2020年3月22日出院。
出院后患者仍有呼吸困难症状,且逐渐加重,自行口服头孢类抗菌素7天,因呼吸困难再次加重1天于2020年3月30日我院急诊就诊,行肺部CT、血常规、血气分析、D-2聚体等相关检查,提示肺部感染,I型呼吸衰竭,经多学科会诊,排除新冠肺炎后,以「社区获得性肺炎合并心衰」为诊断收入呼吸科病房。病来患者无发热,无头晕,无咽痛,无咯血,无胸痛,偶有腹胀,无腹痛,饮食睡眠欠佳,大小便正常。
既往史
平素体质良好,2014年9月因「发热、咯血」曾入住我院呼吸科,诊断为「社区获得性肺炎」,抗感染后好转出院。
2019年5月因「呕血原因待查」入住我院消化科,行胃镜、肠镜检查,提示十二指肠球A2期溃疡,慢性浅表性胃炎,贲门撕裂?结肠多发息肉,给予抑酸、止血等对症治疗,病情好转出院。
无手术、外伤史,无肝炎、结核史,无高血压、糖尿病、肾脏疾病病史。
个人史
吸烟10年,每日20支,已戒烟6年。
入院后体格检查
T 36.6℃, 脉搏110次/分,呼吸25次/分,血压110/60mmHg。发育正常,急性病容,表情痛苦,神志清楚,查体合作。口唇发绀,颈静脉无怒张。呼吸运动正常,呼吸频率增快。双肺呼吸音清,未及干湿啰音。心率110次/分,律齐,未闻及心脏杂音。腹软无压痛,双下肢无浮肿。
辅助检查结果
肺部CT:考虑左侧锁骨下静脉少量积气,双肺限局性肺气肿,纵膈囊肿,心脏增大,心包积液,右侧少量胸腔积液(图1~3)。
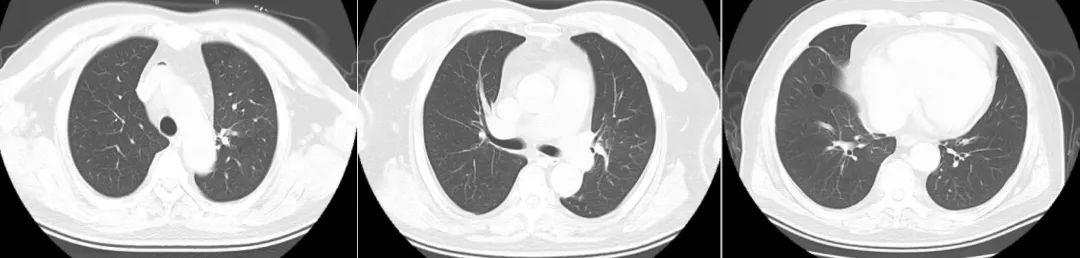
【图1~3】双肺限局性肺气肿,纵膈囊肿,心脏增大,心包积液,结合相关检查,除外新冠肺炎。
血气分析:PH 7.45, PO2 56mmHg,PCO2 24mmHg,指尖血氧饱和度92%(未吸氧)。心电图:窦性心动过速,异常Q波(III,V1),T波改变(III,aVF,V1-V6)。血常规:WBC正常,中性粒细胞:6.40*10^9/L,淋巴细胞百分比:19.7%。肌钙蛋白T正常。凝血功能:D-2聚体:4.73mg/L,纤维蛋白原 FDP:9.5mg/L。肾功能、离子:正常。BNP:1091.82pg/ml(<100H)。
初步诊断
社区获得性肺炎,I型呼吸衰竭,冠心病,心功能不全,肺栓塞?
入院后给予头孢地嗪抗感染治疗,同时采用简化wells评分、修订版Geneva评分对PTE进行评分,均为3分,PTE高度可能。根据我国2018肺栓塞指南推荐意见 [1],临床高度可疑急性PTE时,在等待确诊过程中,给予胃肠外抗凝治疗:低分子肝素(LMWH)皮下注射抗凝治疗(速碧林4100u Q12h, 共1d),并尽快完善肺部增强CT检查,以明确是否存在PTE。
2020年3月31日肺CTPA结果回报:双肺动脉主干及其分支多发动脉充盈缺损。肺栓塞,右肺中叶限局性气肿,心包积液,纵膈囊肿或限局性积液(图4~6)。
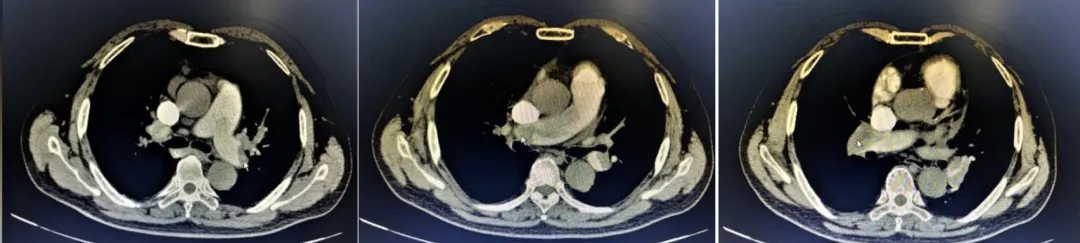
【图4~6】溶栓前CTPA:双肺动脉主干及其分支多发动脉充盈缺损。
确定诊断
急性肺血栓栓塞症,I型呼吸衰竭,冠心病,心功能不全。
患者入院后指尖血氧饱和度低达80%,抗凝1d后无明显上升,2020年3月31日夜间转入RICU,同时给予高流量吸氧,流速40L/min,FiO2 32%。
入院后患者无低血压或休克表现,但心脏标记物BNP明显升高(237.02pg/ml上升至1091.82pg/ml),评估危险分层:中危组(sPESI评分为2分:心率大于110次/分为1分,动脉血氧饱和度<90%为1分)。既往心脏彩超显示:主动脉硬化(2020年3月13日)。转入RICU 后给予普通肝素(UFH)泵入抗凝(2d),同时监测APTT。
2020年4月1日(入院第3d),复查血气分析:PH 7.55, PO2 71mmHg,PCO2 23.9mmHg,动脉血氧饱和度96.3%(高流量吸氧,流速40L/min,FiO2 32%)。床头心脏彩超:右心增大,主肺动脉内径高值,三尖瓣中度返流,中度肺动脉高压,主动脉硬化。右室内径:30mm,左室内径47mm,左房内径36mm,右房内径47mm,三尖瓣口可见中度返流,返流峰速约353cm/s,肺动脉压力约65mmHg。床头肝胆脾彩超:正常。床头双下肢深静脉彩超:深静脉瓣返流。根据心脏彩超结果显示,危险分层由中危组更正为中高危组。
再次评估抗凝治疗效果,在抗凝治疗3d,患者呼吸困难无明显好转,高流量吸氧(流速40L/min,FiO2 32%)状态下,指尖血氧饱和度波动于85-92%之间,且病情有恶化倾向,考虑溶栓治疗。
2020年4月2日(入院第4d)给予rt-PA溶栓治疗:爱替普酶(爱通立)50mg 持续静脉滴注2h。同时溶栓治疗结束后,每2-4小时测定APTT,当其水平<正常值的2倍,重新启动抗凝治疗。溶栓结束后,先给予UFH泵入抗凝(2d),然后切换至LMWH(速碧林 6150u Q12h皮下注射,0.1ml/10Kg,1次/12h,共9d)。
2020年4月3日(溶栓后第1d),患者呼吸困难明显好转,指尖血氧饱和度93%,停用高流量吸氧,改鼻导管吸氧3L/min。
2020年4月4日(溶栓后第2d),将鼻导管吸氧调整为2L/min,病情明显好转,且床上活动后指尖血氧饱和度仍保持在99%左右,复查血气分析,鼻导管2L/min:PH: 7.45,PO2: 86mmHg,PCO2: 26.4mmHg,BNP: 248.68 pg/ml,凝血功能:PT 17.7s, INR 1.53, APTT 47.5s,D-D 2.99mg/L,FDP7.0 mg/L,血常规正常,TNT正常。
2020年4月7日(溶栓后第5d),复查CTPA:双肺动脉栓塞,较前明显好转,双肺肺气肿,双肺慢性炎症改变(图7~9)。
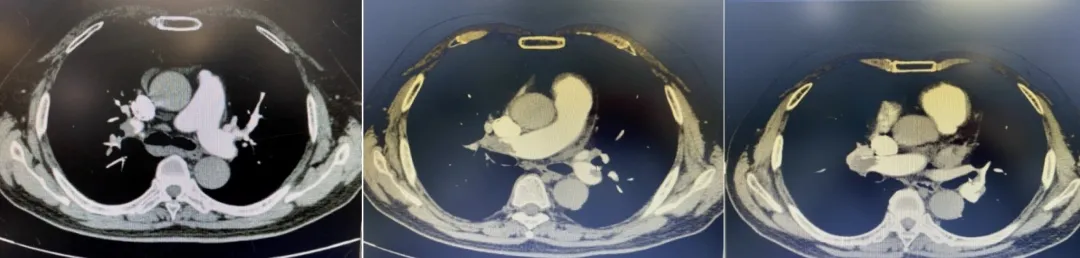
【图7~9】溶栓后CTPA:双肺动脉栓塞,较前明显好转。
2020年4月8日(溶栓后第6d),病人下床活动,复查心脏彩超:右房、右室稍大,主动脉硬化,主动脉瓣少量返流。右房内径:43.2mm,右心室前后内径:22mm,主肺动脉内径:21.4mm,较前明显好转。凝血功能:D-二聚体:2.93 mg/L,APTT正常。
2020年4月13日患者出院(共住院14d),出院后口服拜瑞妥15mg,bid,2020年4月23日拜瑞妥减量为20mg,qd口服,嘱患者1个月、3个月于我院门诊随诊。
其他相关检查:肿瘤标志物、甲功、抗核抗体系列、ANCA、抗磷脂抗体、梅毒、艾滋、血流变、免疫球蛋白、补体均正常。全腹CT:左肾囊肿可能大,双肾结石,阑尾粪石。同型半胱氨酸:16.86umol/L(3.7~13.9),复查:13.82umol/L。叶酸、维生素B12正常。蛋白C/S、抗凝血酶正常。无血栓家族史,近期无手术及外伤史。近3个月由于新冠疫情,患者活动量明显减少,于家中久坐。该患PTE在住院期间未发现明确的病因,需进一步的求因,随访。
讨论
SARS-CoV-2疫情最早于2019年12月在武汉市首次报道,对中国乃至整个世界都产生了巨大影响,到目前已导致全球大流行。本例患者在此时期以咳嗽、呼吸困难为主诉就诊于急诊,经血常规及肺CT等相关检查排除新冠肺炎后收入呼吸科。在新冠疫情下如何诊断呼吸困难的患者是对从事呼吸专业医生的一次考验。准确诊断、降低误诊是疫情下降低死亡率的关键。
来自于德国病理学家和法医学家Klaus Püschel教授对汉堡44位死者尸检发现只有35位死于新冠病毒感染。他的研究证明,汉堡的死者无一例外的死于多种疾病的并发症,不少于同时患有几种疾病,以心脏病和肺部疾病为主,还有癌症患者。Klaus Püschel教授还观察到一个非常突出的现象,很多死者生前都患有血栓和肺栓塞。病毒感染不仅累及呼吸道、肺部致纤维化,而且对凝血系统和血管内壁也有很强的破坏,从而导致血栓形成,引发肺栓塞。
钟南山院士团队在《欧洲呼吸杂志》(ERJ)发表了我国1590例新冠病毒感染患者基础合并症与临床预后的研究结果,文章分析了2019年12月11日至2020年1月31日中国大陆31个省/自治区/直辖市575家医院1590例新冠病毒感染确诊病例。研究指出在确诊的COVID-19病例中,任何合并症患者的临床预后均较无合并症的患者差,大量合并症也与较差的临床结果相关,对合并症的全面评估有助于确定入院时COVID-19患者的风险评分 [2]。
张抒扬教授等在线发表在《新英格兰医学杂志》文章提出新型冠状病毒肺炎(COVID-19)重症、危重症患者比例持续增加。凝血功能障碍是重症患者的重要合并症,加速患者死亡 [3]。
可见,疫情下无论是患有新冠肺炎还是未患有新冠肺炎,其凝血功能障碍必须高度重视和早期甄别,这样才能减少医源性次生死亡的发生,降低全因死亡率。
本例确诊后按照PTE诊治流程,给予溶栓(rt-PA 50mg 持续静脉滴注2h)。溶栓结束后,2小时测定APTT<正常值2倍,开始规律抗凝10天,临床症状改善,出院。
该患者呼吸困难的出现到确诊近20天,其呼吸困难由轻到重进行性加重,说明疾病一直在进展。既往患者有「咯血」、「呕血」的病史,从入院时的症状和当日的检查结果看,首选溶栓还是抗凝需要作出临床判断。患者病程已经超过溶栓时间窗,但根据患者的病情演变过程,在抗凝期间血氧没有改善,病情有加重的趋势,在充分评估出血风险的情况下,决定溶栓再灌注治疗。
溶栓的主要目的是迅速降低肺动脉压力,改善右心功能;减少或消除对左室舒张的影响,改善左室功能,可使心源性休克逆转,降低病死率;改善肺组织灌注,预防慢性肺动脉高压的形成,改善生活质量和远期预后。溶解深静脉系统的血栓,可减少栓子来源,减少栓塞复发和由此导致的慢性血栓栓塞性肺动脉高压的发生;溶栓还可通过迅速减少或消除血栓负荷,减少不良体液反应对肺血管和气道的作用 [1]。
同时,本例成功的救治也使我们获得经验,溶栓时间窗在肺栓塞的治疗中不是绝对指向,视病情的发展可以再灌注治疗。
在新冠肺炎疫情下,提高院内临床各科室对肺栓塞的认识,减低疾病死亡率,加强肺栓塞的院内预防和院外的随访求因尤为重要。
* 基金支持:沈阳市科技局防治新冠肺炎科研攻关应急专项(YJ2020-0-019)
参考文献
[1] 中华医学会呼吸病学分会肺栓塞与肺血管病学组,中国医师协会呼吸医师分会肺栓塞与肺血管病工作委员会,全国肺栓塞与肺血管病防治协作组.肺血栓栓塞症诊治与预防指南[J].中华医学杂志,2018,98(14):1060-1087.DOI: 10.3760/cma.j.issn.0376-2491.2018.14.007.
[2] Guan WJ, Liang WH, Zhao Y,et al.Comorbidity and its impact on 1590 patients with Covid-19 in China: A Nationwide Analysis[J].Eur Respir J. 2020 Mar 26. pii: 2000547. DOI: 10.1183/13993003.00547-2020.
[3] Zhang Y, Xiao M, Zhang S, et al.Coagulopathy and Antiphospholipid Antibodies in Patients with Covid-19[J].N Engl J Med. 2020 Apr 23;382(17):e38. DOI: 10.1056/NEJMc2007575.
作者介绍

夏书月
主任医师,教授;医学博士,博士生导师;沈阳医学院附属中心医院 副院长;呼吸与危重症医学科主任;中华医学会呼吸分会肺血管组 委员;辽宁省医学会呼吸分会 副主任委员;辽宁省医学会呼吸分会危重症学组 组长;长期从事呼吸慢病基础与临床研究。

李云霞
副主任医师,医学博士;沈阳医学院附属中心医院呼吸与危重症医学科;中国医师协会呼吸分会青年工作组委员;辽宁省医学会呼吸病学分会危重症组秘书;从事临床工作十余年。

赵炎
副主任医师,医学硕士;沈阳医学院附属中心医院呼吸与危重症医学科;长期从事呼吸危重症医学的研究。


