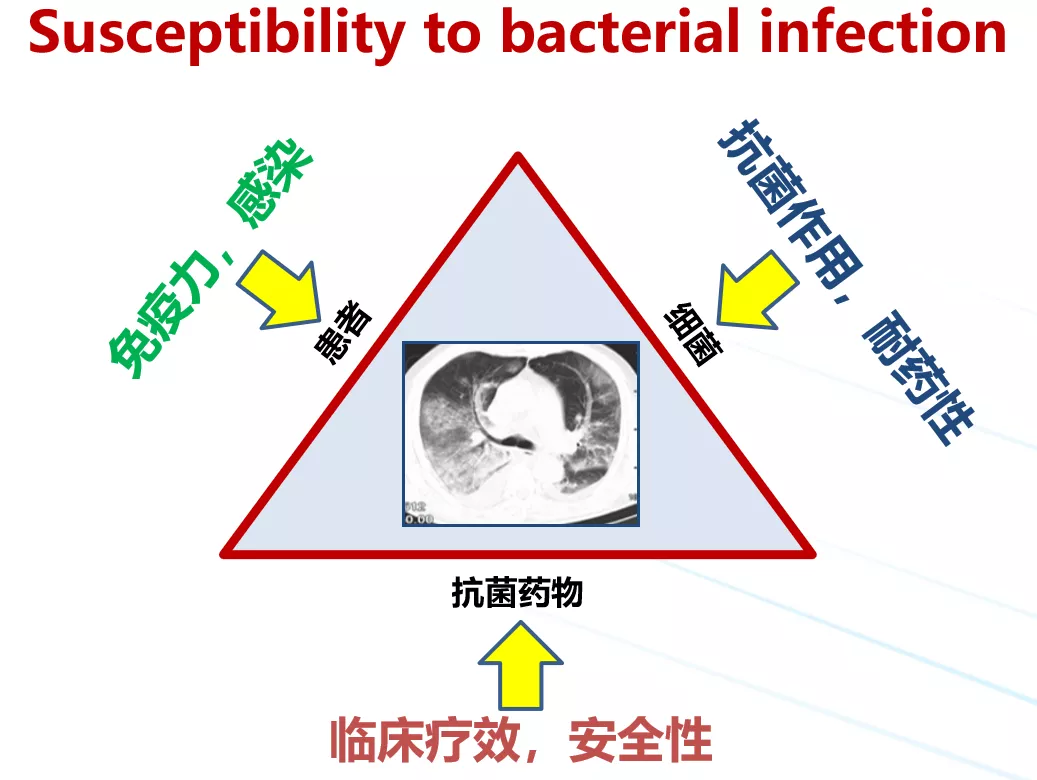
感染性疾病是一个永恒三角。与其他疾病相比,感染性疾病除了病人和药物的关系,又多了细菌这层关系,致使诊断和治疗变得更为复杂和困难。关于肺部感染的诊断,很多医生认为已经非常熟悉。但如何才能有思维地、有系统地考虑肺部感染的诊断,这是非常重要的。今天从一例患者的诊治经历谈谈难治性肺部感染临床诊治思路。
该老年患者因老年痴呆、髋关节术后长期卧床,长期存在呼吸道症状,基础疾病较多,初步诊断怀疑肺部感染
该患者是一位84岁的男性。患者因「运动迟缓10余年,加重伴活动障碍2月」,于2020年6月12日收住我院老年科。患者10年前被诊断为「帕金森病」,长期予多巴丝肼及吡贝地尔缓释片治疗。2个月前,患者摔倒,导致左侧髋关节骨折,行髋关节置换术后,又出现了髋关节脱位。进行复位手术后,目前在牵引治疗中。因此,这个患者属于长期卧床状态,认知反应能力较前加重,有明显下降。同时,患者长期存在一定的呼吸道症状,这与其长期卧床有关,如:阵发性咳嗽、咳白黏痰,偶有黑黄色脓痰。患者无呼吸困难,无发热。患者既往还有「脑梗病史、前列腺增生」,2014年因腹主动脉瘤行支架植入。否认食物、药物过敏史,无烟酒嗜好。

病人入院时体温并不是非常高,只有37.2℃。生命体征相对稳定。唯一不足就是图中标红部分的检查数据。有口唇发绀,双肺呼吸音粗,可闻及湿性啰音。从患者的体格检查来看,只有四肢肌力与其病史有关。血常规基本正常,只有中性粒细胞稍高,淋巴细胞稍低。CRP升高。肝肾功能看到尿素氮稍高。其他并无明显异常。因此,我们做出了初步诊断。
初步诊断
1. 帕金森病并痴呆
2. 左髋关节置换术人工关节脱位骨牵引
3. 腹主动脉瘤支架植入状态
4. 肺部感染?
5. 右侧小腿肌间静脉血栓形成
6. 电解质紊乱
患者是否存在肺部感染?这就是大家临床经常遇到的问题。遇到类似临床证据确实不足的情况,我们给予患者的初始治疗并没有抗感染治疗,都是对症治疗,如:调节脑细胞代谢、改善脑功能营养支持;抗帕金森对症治疗、控制精神症状;化痰、低流量氧疗;持续骨牵引治疗,利伐沙班抗凝治疗。
这时遇到的问题是,患者入院后,原有咳痰、咳嗽的症状就开始加重。开始咳中等量黄白色粘痰,伴有喘息、胸闷,活动时加重;伴发热,体温高峰为37.5℃,无畏寒,寒战。虽然体温只有37.5℃,但我们就要开始怀疑是否真的有肺部感染。因此,患者入院第四天,做了胸部CT。
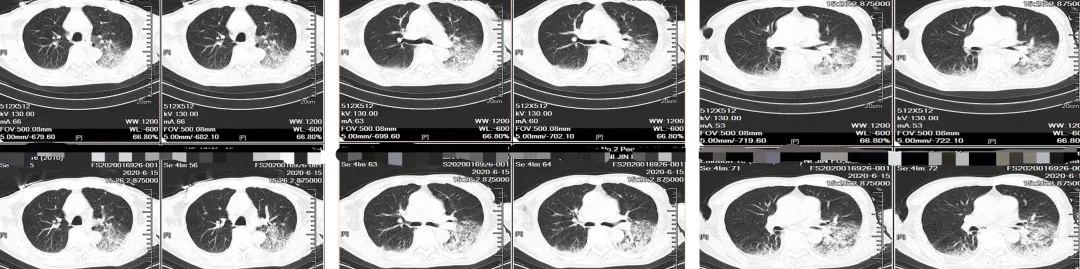
可以看到,左下肺有大片的斑片状阴影。右肺也有少量阴影。
没有明显胸水,特别是左下肺有大片渗出性改变。这时CAP诊断成立。这说明实际上入院前就已有CAP,而入院后开始加重。
老年人肺炎中最应受关注的是吸入性肺炎,与年轻患者相比临床表现往往不典型

讨论老年人肺炎的特点。很早,就有专家有这样的观点,认为肺炎既是老年人的「朋友」,也是老年人的敌人。所谓老年人的「朋友」是指老年人特别容易得肺炎。但是,老年人死亡的原因,往往也是肺炎造成的。
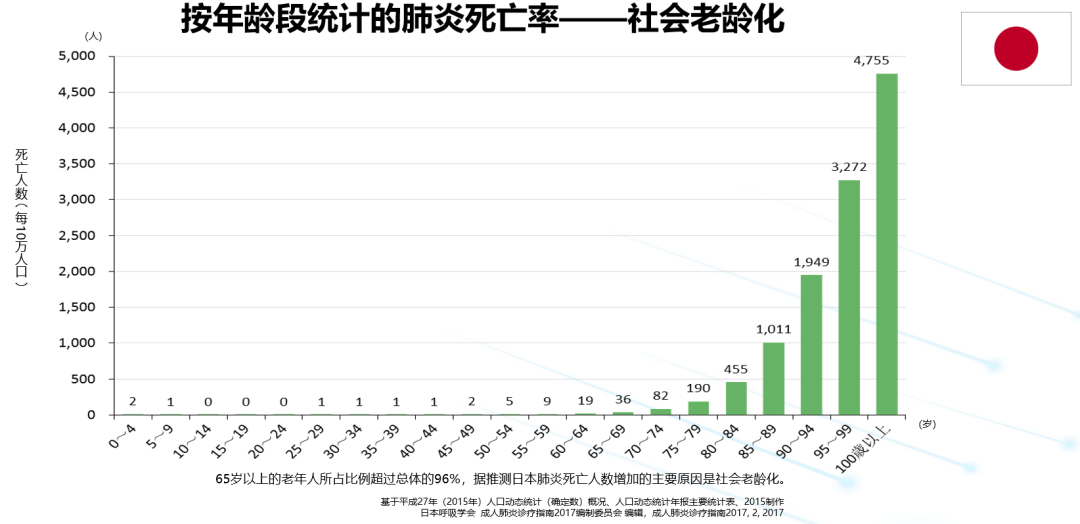
随着人口老龄化的进程,老人因肺炎死亡的人数迅速增加。老龄化社会,按照联合国的标准为65岁老人占总人口的7%以上。以日本为例,65岁以上老年人占全国人口28.1%;70岁以上老年人占全国人口20.7%。因此,日本是人口老龄化全球最高的国家,日本老人因肺炎导致死亡的人数在直线上升。而中国也已超过标准,中国的老人占总人口的比例为16.8%。然而非常现实的问题,日本老人大多为「先富足才走向老龄」,中国的许多老人,还没富起来,就已经步入了老龄。这些差距更应引起我们的重视,他们发生肺炎的可能性更大。
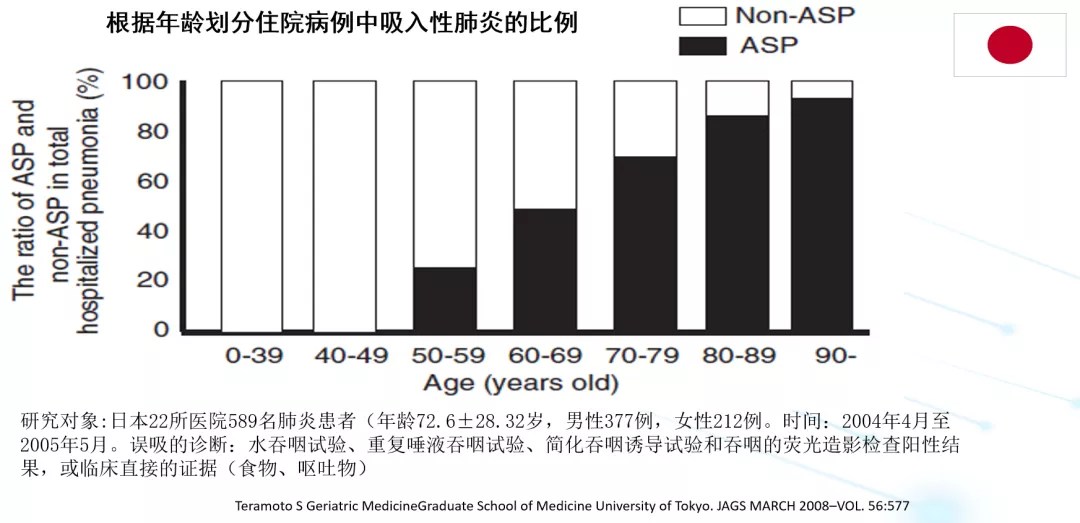
日本的一项研究发现,在不同年龄段被诊断为肺炎的患者中,随着年龄的增加,吸入性肺炎的比例在大大地增加。年龄越老,越容易发生吸入性肺炎。在日本,60岁以上的肺炎患者,几乎60%患者为吸入性肺炎;70岁以上的肺炎患者,几乎70%患者为吸入性肺炎;80岁以上的肺炎患者,几乎80%患者为吸入性肺炎;90岁以上的肺炎患者,接近90%患者为吸入性肺炎。因此我们应该特别关注老年人的吸入性肺炎。
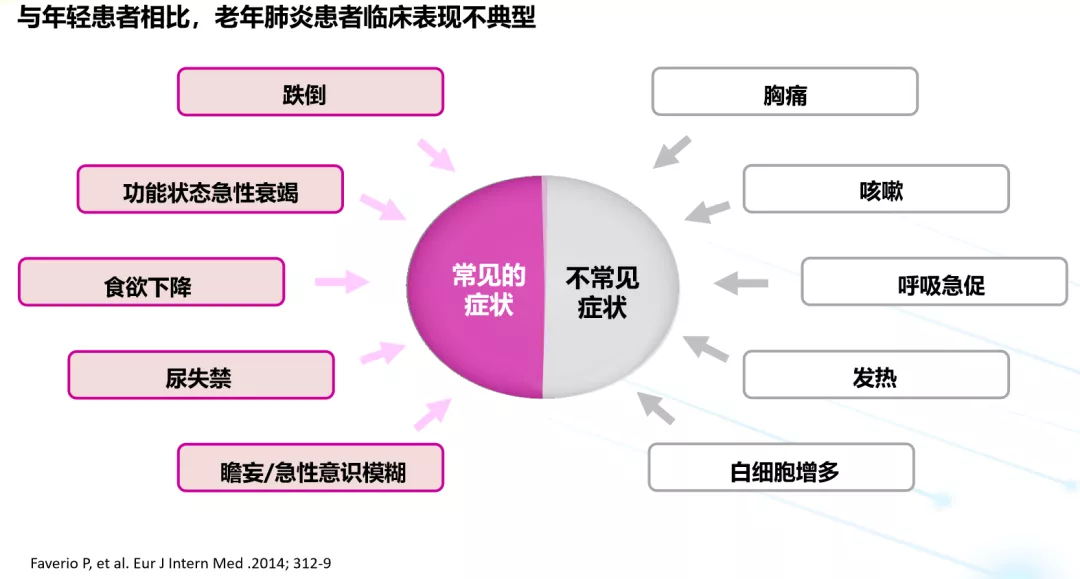
与年轻患者相比,老年肺炎患者的临床表现往往不典型。一般人得肺炎的常见症状如胸痛、咳嗽、呼吸急促、发热、白细胞增多,这些在老年人中反而不常见,他们常见的症状为跌倒、功能状态急性衰竭、食欲下降、尿失禁、谵妄/急性意识模糊。
治疗后患者病情突然变化,对患者的初始经验性抗菌药物,究竟应依据什么来判定?影响老年人病原体分布及耐药的因素包括哪些?
明白了老年人容易得肺炎,且症状不典型。而面对这例已经明确诊断为CAP患者的老年人,初始经验性抗菌药物应如何选择呢?我给出四个选择:
A. 头孢呋辛+阿奇霉素
B. 莫西沙星
C. 哌拉西林/他唑巴坦
D. 厄他培南
因为确定了患者是CAP,我们对治疗进行了调整。第一次经验性应用抗菌药物:
1. 哌拉西林/他唑巴坦,4.5g q8h
2. 阿米卡星,0.6g,qd
3. 加强化痰、平喘等治疗
但是,经过治疗,患者的病情并未好转,而是出现了间断发热,体温波动于36.1℃-38.2℃之间;咳嗽、咳痰逐渐加重,中等量黄灰色粘痰,提示疗效不佳。原来只是中性粒细胞升高,现在白细胞也升高了,WBC:10.53×10^9/L;N:87.95%,LY绝对值:0.88×10^9/L,CRP:79.14mg/L;PCT:1.39ng/mL
所以,第一方案应用5天后,我们进行了第一次调整经验性抗菌药物治疗:
1. 比阿培南,0.6g q12h
2. 头孢哌酮/舒巴坦,3.0g q8h
3. 继续加强化痰、平喘等治疗
因此,我们应该讨论的问题是,对于初始抗菌药物的选择,我们究竟应该依据什么来判定?也就是说,我们如何判定初始药物是正确的?
应该根据这两点。第一,评估疾病的严重程度;第二,评估可能的致病原,以及耐药危险因素。
对于该患者而言,他的肺炎并没有达到重症标准,他的病情严重度是轻中度。而病原学方面,他应该评估有基础疾病的老年人常见的病原体。同时,他的耐药风险是高的。比如,他存在:老年痴呆,行动迟缓;基础疾病多,误吸风险高。
影响老年人病原体分布及耐药的因素包括哪些呢?比如:
功能状态评估
-活动能力
吸入
家庭照顾
-评估有否局限性或个体的耐药菌传播机会
住护理院
-评估有否局限性或个体的耐药菌传播机会
当今社会老龄化越来越突出,因此对老年人的功能状态评估尤其重要,尤其活动能力的评估,老年发生误吸性肺炎的可能性大大增加。因为家庭照顾或者是住在护理院,由于个体关系,特别容易出现局限性或个体的耐药菌的传播,这样的机会是大大增加的。

文献告诉我们,吸入性肺炎大多由隐性误吸引起,约占老年CAP的71%。而吸入性肺炎里,特别强调厌氧菌是常见的混合感染病原体。
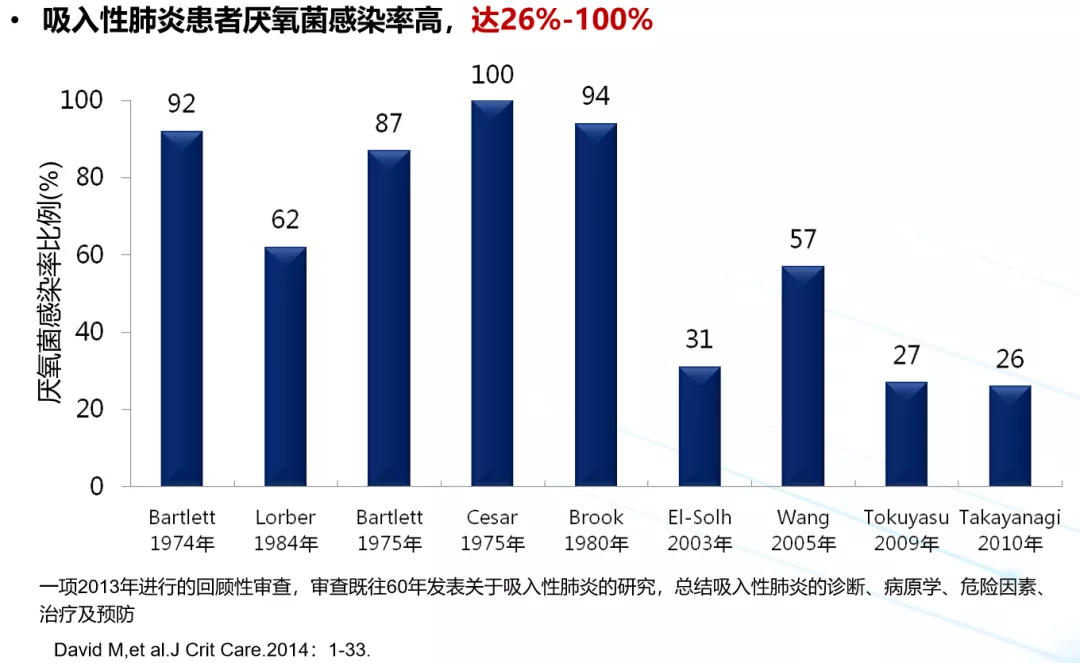
可以看到,吸入性肺炎中厌氧区最低为26%,最高可达到100%。

因此,对于老年人而言,首先要警惕肺炎链球菌,其次是革兰阴性肠杆菌、金黄色葡萄球菌及流感嗜血杆菌等。如果肺炎病情重,还要考虑是否合并有军团菌。如果是吸入因素,就要考虑是否合并厌氧菌,同时还有一些特殊的病原体,比如:PRSP(青霉素耐药的肺炎链球菌)、肠杆菌科细菌;铜绿假单胞菌。对于老年人而言,我们抗菌药物的选择主要选择可覆盖上图绿色框内的药物。
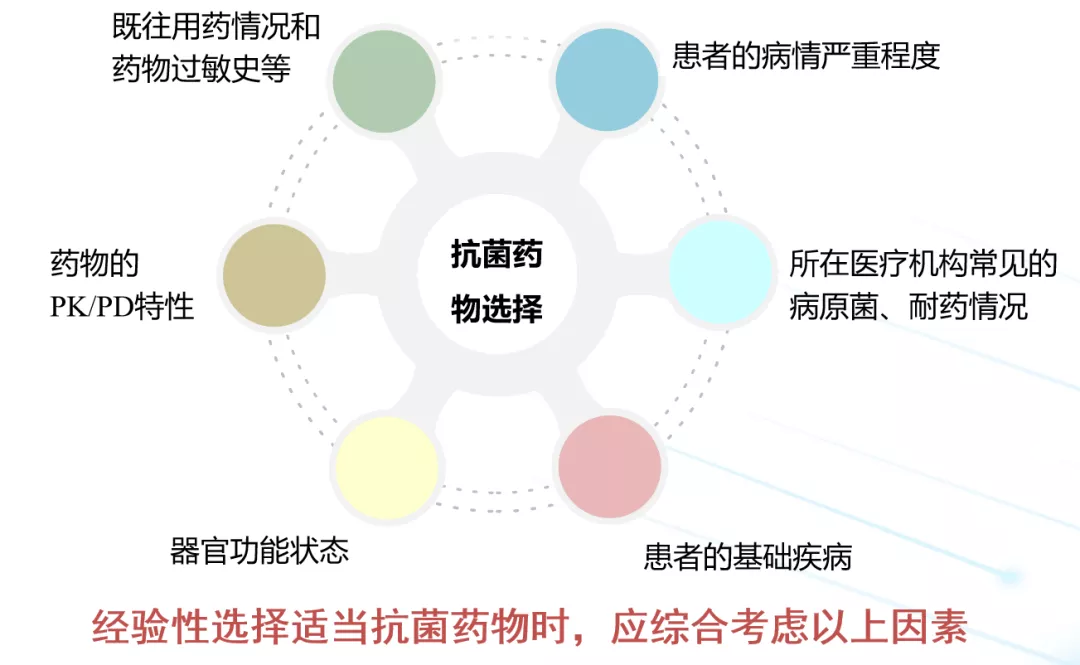
面对众多药物,当我们经验性选择适当抗菌药物时,就应该综合考虑这些因素。比如:患者既往用药和药物过敏病史、疾病的严重程度、当地医疗机构常见病原菌和耐药状况、患者的基础疾病和功能状态。当选择药物时还要考虑药物的PK/PD特性。这样就能选择出特别适合这个患者的药物。
入院第12天患者病情再次突然变化,右肺下叶有少量咖啡渣样物,左主支气管阻塞,气道充血水肿明显,HAP诊断非常明确
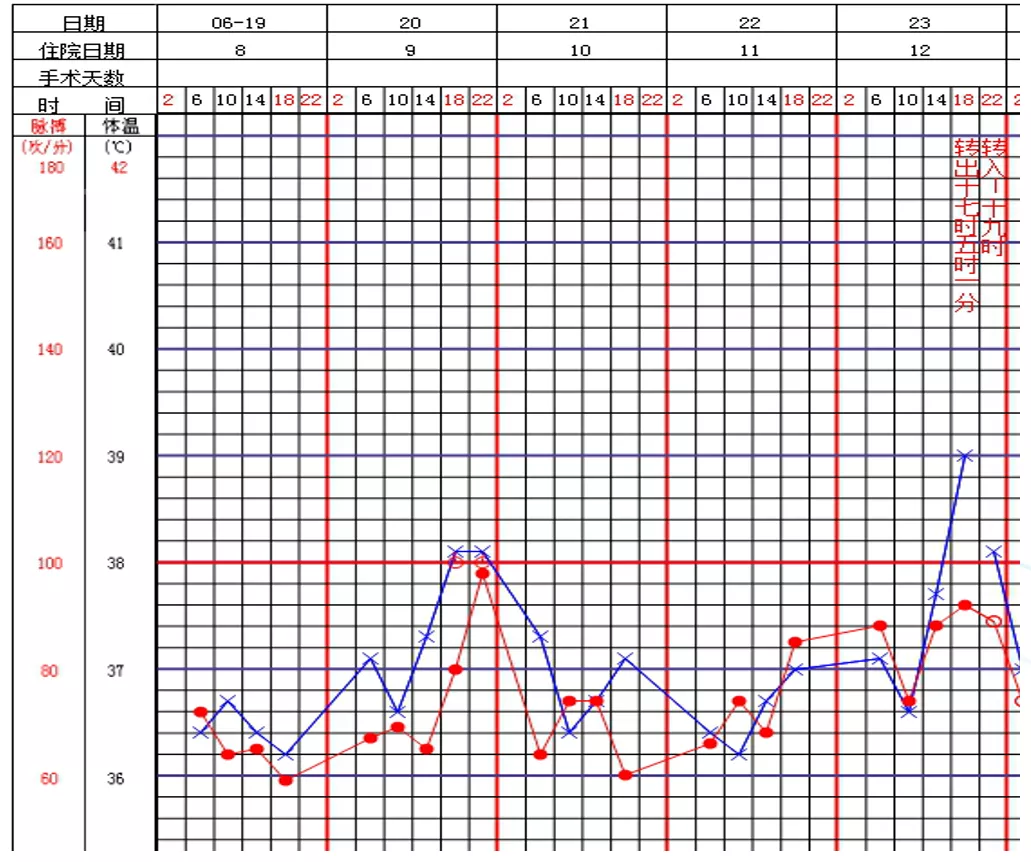
经治疗,患者在入院第12天时病情又出现变化。患者早晨出现恶心、呕吐,为咖啡渣样物,伴有呼吸困难。咳嗽、咳痰加重,为咖啡色样粘痰。同时体温升高至39℃。请呼吸科会诊后转入呼吸科进一步治疗。我们当时已经用过哌拉西林/他唑巴坦、阿米卡星,比阿培南、头孢哌酮/舒巴坦。
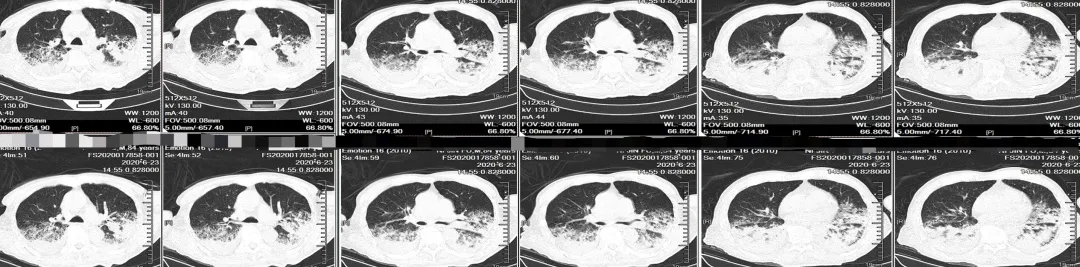
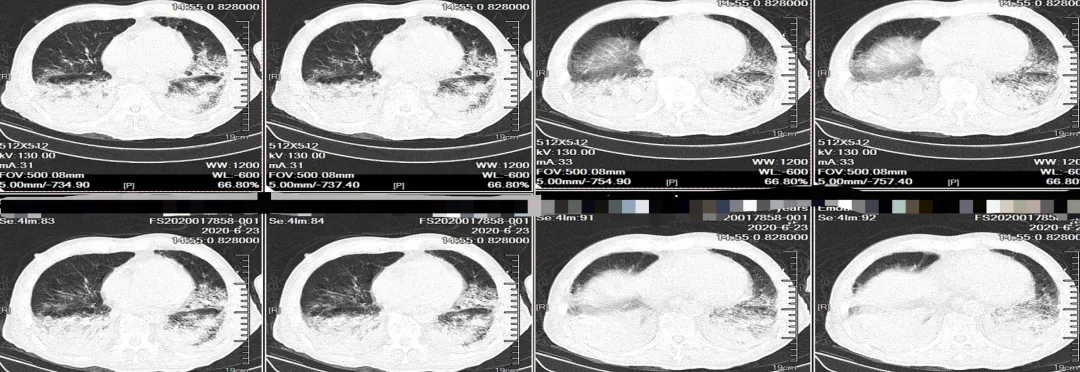
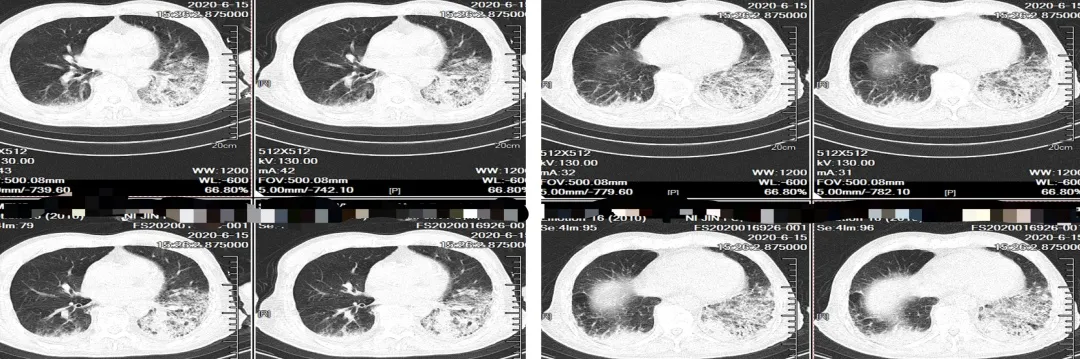
从胸部CT可以清晰地看到,双下肺都有非常明确的肺部感染征象,而且非常明确患者此时已经不是入院时感染,而是在入院后12天重新获得的,这时非常明确不是CAP加重,而是出现HAP了。
患者随即转入ICU。转入时情况为:咳嗽、咳痰明显,嗜睡伴呼吸困难,咳痰及胃肠减压均可见咖啡渣样物;T:38.2℃,P:89次/分,R:29次/分,BP:121/70mmHg,SPO2:70%(FiO2:33%);双肺呼吸音粗,可闻及湿罗音,剑突下有轻压痛。
患者血常规:WBC:17.2×10^9/L;N:90.16%,LY绝对值;1.21×10^9/L;CRP:172.56mg/L,PCT:2.4ng/mL,IL-6:1014.09ng/mL。所有炎症指标全部升高。
患者心肌酶:LDH:265.56ng/mL,胃液潜血:阳性;肾功能:BUN:13.81mmol/L,肝功能:ALB:28.4g/L。
患者动脉血气分析(FiO2:41%):PH:7.42,PO2:47mmHg,PCO2:30mmHg,HCO3-:20.3mmol/L,Lac:2.2mmol/L,K:3.6mmol/L。
因此,患者的APACHE II评分为35分,预计死亡率为82%,SOFA评分为8分。
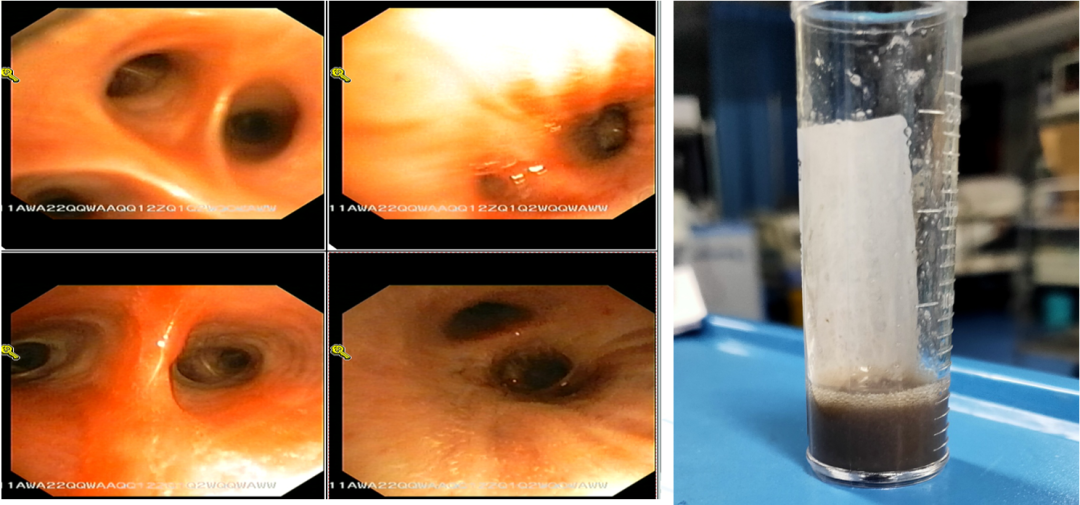
我们立即对患者做了气管镜。发现,患者右肺下叶有少量咖啡渣样物,左主支气管阻塞,气道充血水肿明显,HAP的诊断非常明确。
患者由原来的CAP且病情有所好转的情况下,又出现病情反复(HAP)时,抗菌药物究竟应如何选择?面对病情进一步恶化该作何处理?
患者由原来的CAP且病情有所好转的情况下,又出现了病情反复(HAP),此时的抗菌药物究竟应如何选择?我们给出四个选项,可以思考,到底应不应该重锤猛击?如何重锤猛击?
A. 美罗培南+利奈唑胺
B. 美罗培南+替加环素
C. 美罗培南+伏立康唑
D. 美罗培南+利奈唑胺+伏立康唑
碳青霉烯类,是联合球菌、杆菌一块打,选A?还是加强打杆菌,选B?还是阴性杆菌和真菌一起打,选C?还是既打阴性菌又打阳性菌,也打真菌,选D?
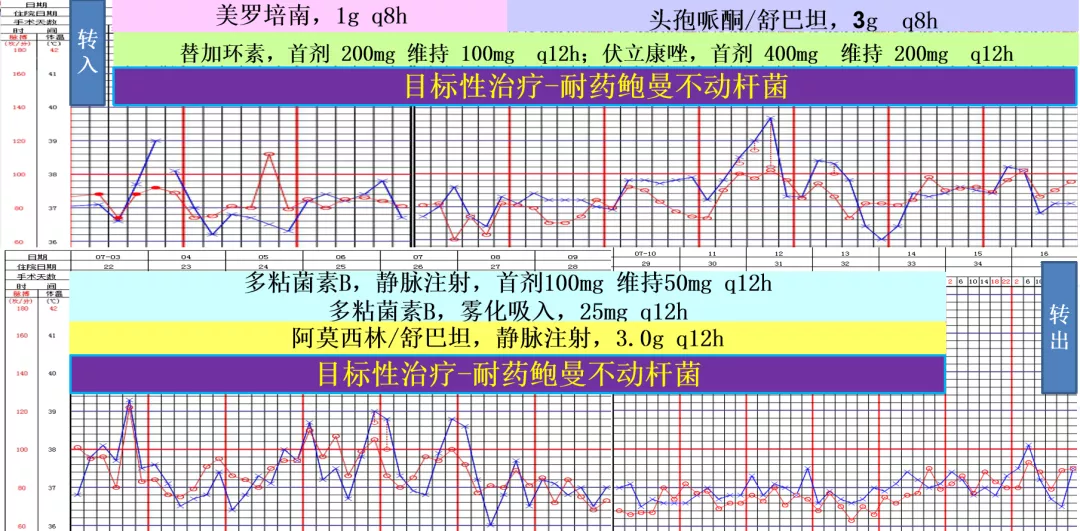
我们分析,患者转入ICU,诊断已经明确为重症肺炎(HAP),I型呼吸衰竭,双侧胸腔积液,急性上消化道出血,帕金森病并痴呆,左髋关节置换术人工关节脱位骨牵引。因此推测可能的病原学,一是医院获得性感染,二是吸入性肺炎(理化因素为主),三是严重耐药G-菌感染不能排外。之所以判断为严重耐药感染,是因为他具备耐药感染的危险因素,一是重症肺炎,二是入住ICU,三是曾经用过抗菌药物,四是神经系统疾病,五是误吸,六是应用导管。
因此,我们第二次调整经验性治疗抗菌药物为:
1. 美罗培南,1.0g q8h
2. 替加环素,首剂200mg,维持100mg q12h
这个时候我们依然没有拿到病原学,只是针对严重耐药的革兰阴性菌的治疗。同时因为有吸入性肺炎,我们加用了激素以及其他治疗:
1. 甲泼尼龙针40mg(针对吸入性肺炎,3天)
2. 化痰、平喘、抗脓毒症、抑酸护胃治疗
3. 无创呼吸机辅助呼吸改善氧合(ST模式,IPAP:13cmH2O,EPAP:6cmH2O,f:18bpm,FiO2:40%)
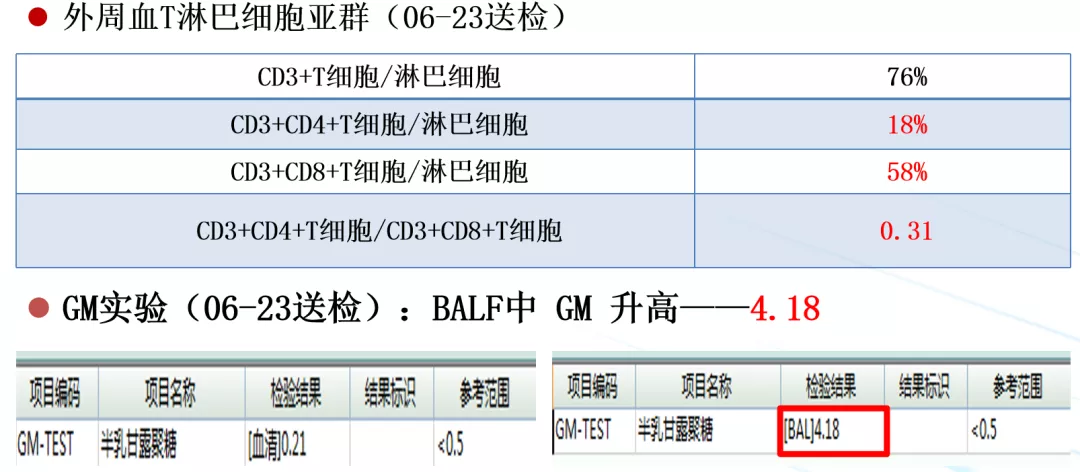
给予以上治疗后,实验室检查结果回来了。发现灌洗液中GM明显升高,达到4.18。
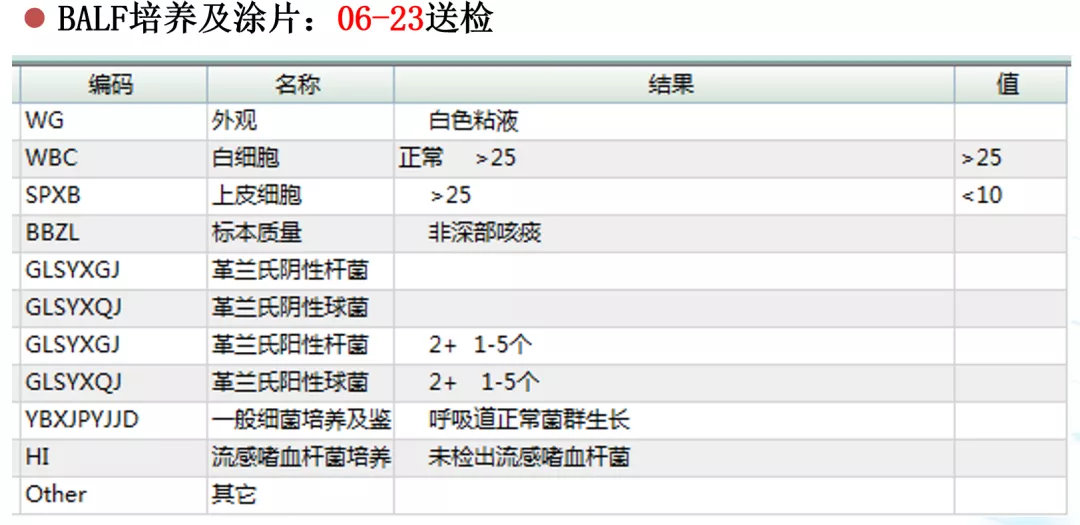
从图片中可见,这时患者的感染是以阴性菌为主,并未发现真菌。患者的病情进一步恶化,呼吸困难症状加重,浅昏迷,吸出黄色脓痰,四肢冰凉。我们立即给予了气管插管和有创机械通气:SIMV+PSV模式,PEEP:7cmH2O,FiO2:50%。BALF-GM明显升高,不能排除患者有曲霉感染。
因此,我们第三次调整抗菌药物治疗,在原有抗菌治疗的基础上,加用了抗真菌的伏立康唑,以期达到覆盖可能的曲霉感染:
1. 美罗培南,1.0g q8h;替加环素,100mg q12h
2. 加用伏立康唑,首剂400mg,q12h,维持200mg,q12h
3. 甲泼尼龙,40mg,iv,吸入性肺炎
4. 有创呼吸机辅助呼吸改善氧合
患者有创通气时呼吸困难症状加重,我们要考虑为什么用了有创呼吸机后症状反而进一步加重?由于SPO2只有62%,没有条件做胸部CT,我们只有做肺部B超。B超发现,患者右肺可见肺点,考虑自发性气胸,所以采用了胸腔闭式引流。
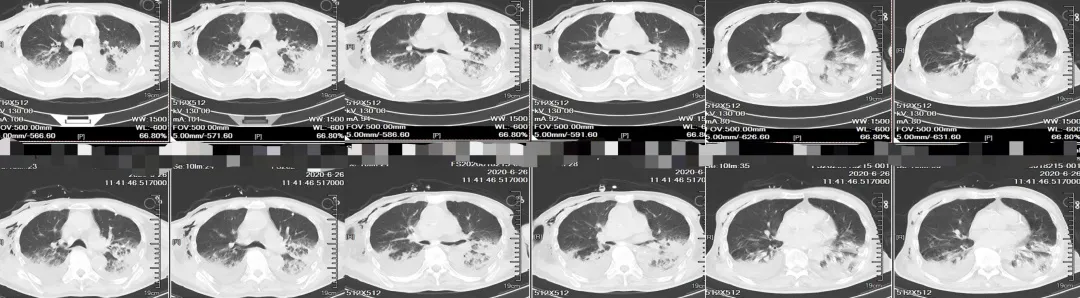
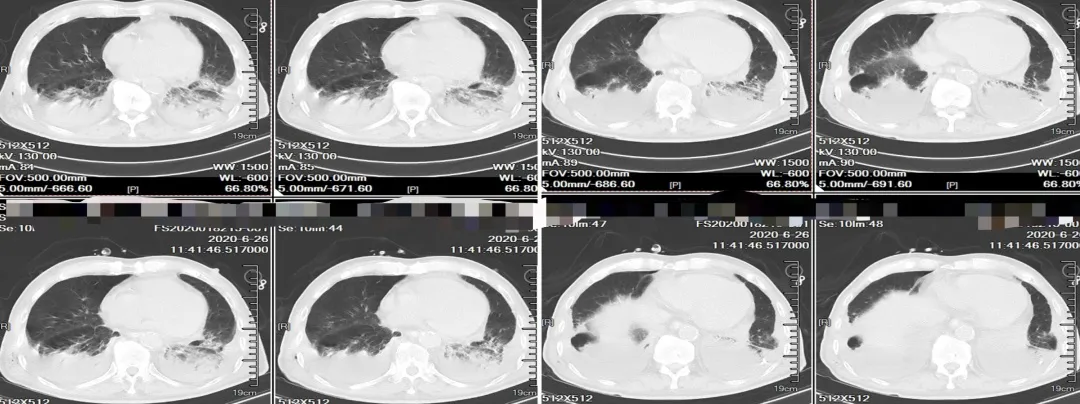
引流后第四天做了胸部CT,可以看到明显的皮下气肿。
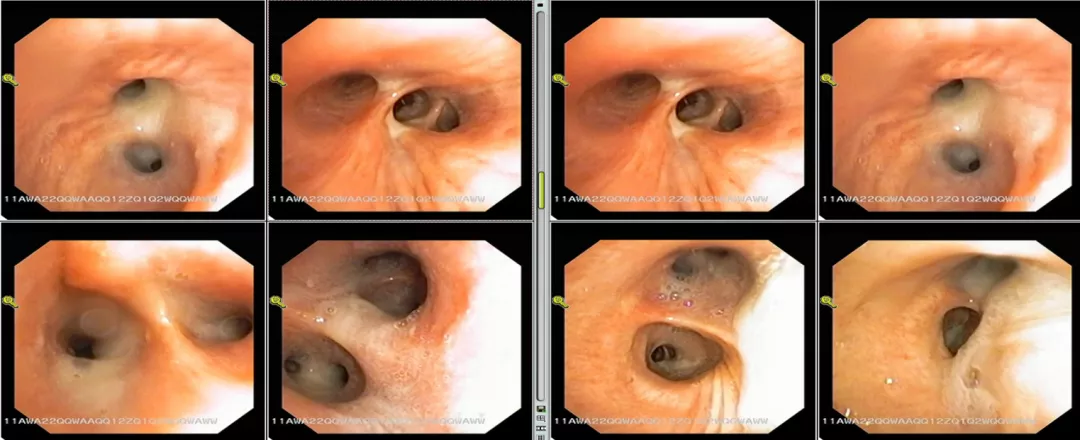
而气管镜下也见到了中等量黄白色粘痰。这时终于有了微生物学的报告。

从微生物学报告可以看到,肺泡灌洗液二代测序(mNGS)报告有19586个不动杆菌属序列,其中有12293个鲍曼不动杆菌序列数。还有少量的念珠菌和其他的细菌。
鲍曼不动杆菌在碳青霉烯类药物中耐药率最高可至80%,专家共识指南推荐联合治疗方案,对程度极其严重的可采用三联治疗
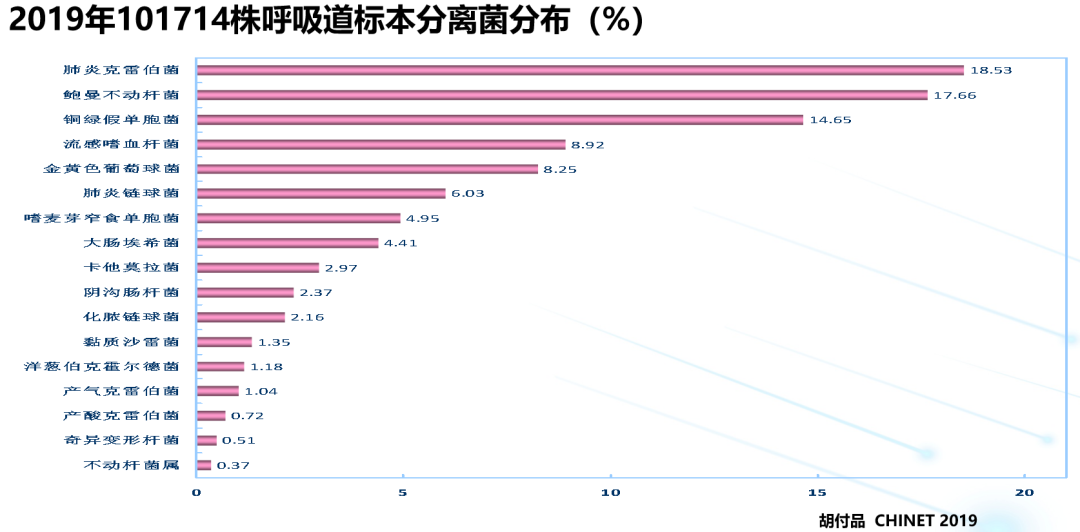
国内流行病学研究数据可见,2019年101714株呼吸道标本分离菌分布百分比排行中,排第一位的是肺炎克雷伯菌,第二位是鲍曼不动杆菌,第三位是铜绿假单胞菌,第四位是流感嗜血杆菌。
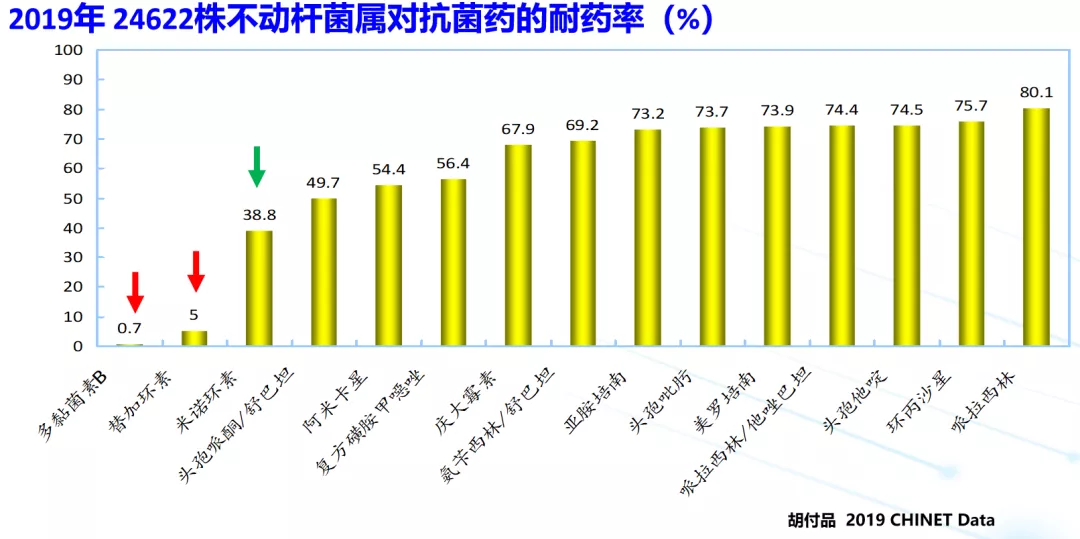
再看看鲍曼不动杆菌的耐药性,在碳青霉烯类药物中的耐药率很高,最高接近80%,至少也接近40%,只剩下多黏菌素和替加环素耐药率不高。
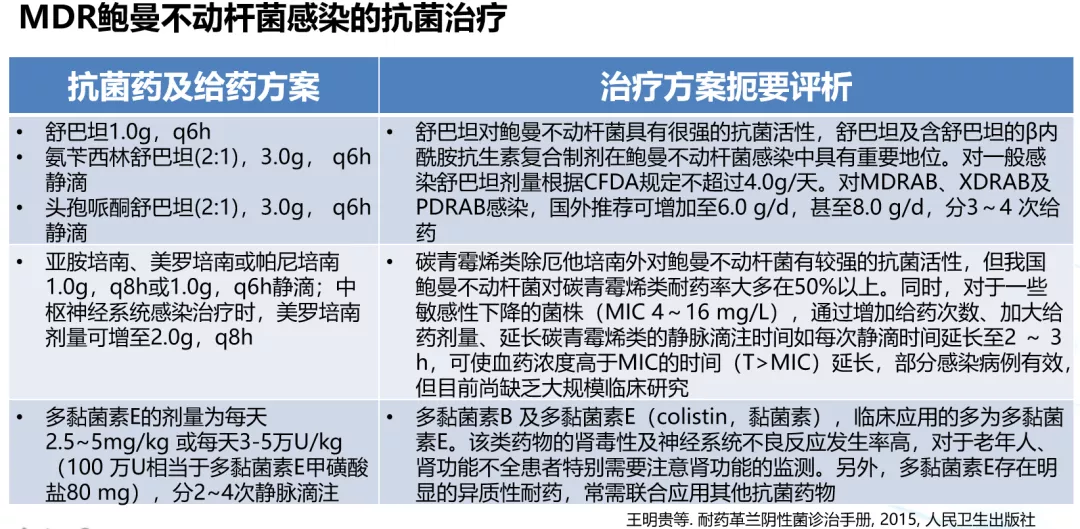
因此专家共识里推荐,对于严重耐药的鲍曼不动杆菌,治疗的选择主要以舒巴坦制剂为主的联合方案(如联合碳青霉烯类),或者是以多黏菌素、替加环素为基础的联合方案。

可以舒巴坦或其合剂为基础的联合治疗,也可以替加环素为基础的联合治疗,或者是以多黏菌素为基础的联合治疗。如果实在困难,就以替加环素加多黏菌素,甚至是头孢哌酮舒巴坦加替加环素加碳青霉烯类,或者亚胺培南加利福平加多黏菌素或妥布霉素,这样的三联治疗。
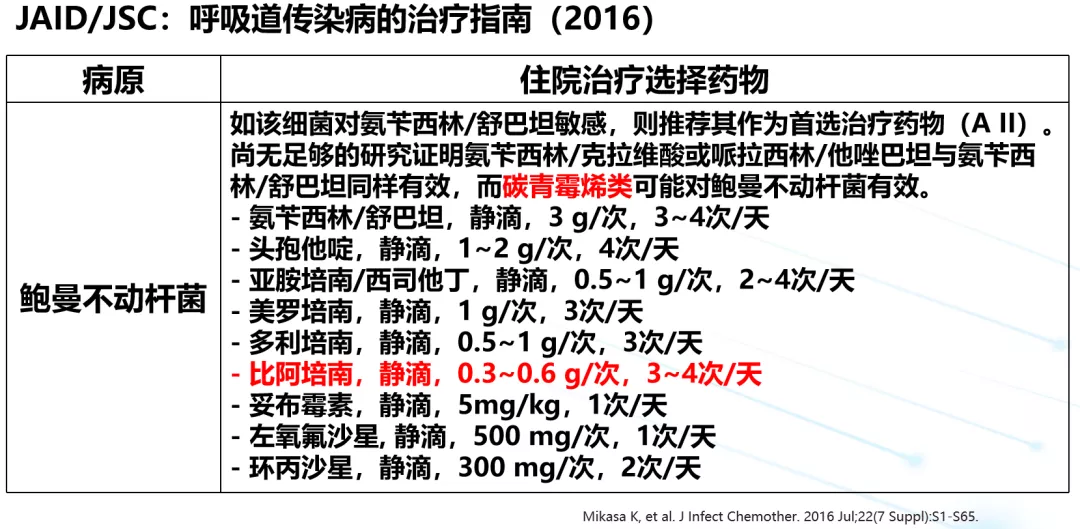
日本新改的指南里可见,碳青霉烯类对鲍曼不动杆菌的用量,比阿培南比说明书的用量翻了一倍。
患者病情不断加重,第四次调整为针对鲍曼不动杆菌的目标治疗却又无效,面对重重难题,应如何作出关键性决策?
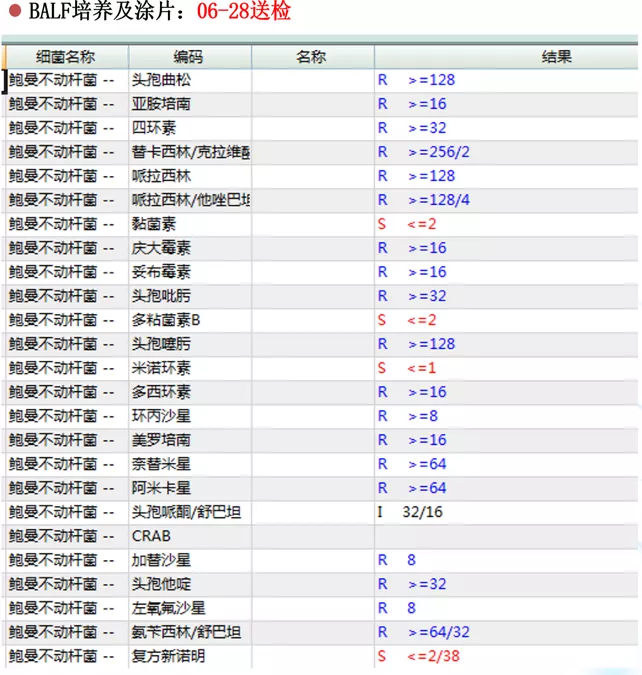
很快,这个患者的微生物检查结果也出来了。同样是鲍曼不动杆菌。这个时候可以看到,舒巴坦是中介,多黏菌素B是敏感,没有做替加的药敏检测。这时患者已入院第19天,转入ICU第8天。
患者此时的状况是病情还在继续加重。因此,我们第四次调整抗菌药物治疗,此时已经有目标性致病菌了,因为患者仍然是高热不退,热峰39.5℃,BALF培养及mNGS菌检查均为鲍曼不动杆菌,对头孢哌酮/舒巴坦中介。调整如下:
1. 停美罗培南
2. 改为头孢哌酮/舒巴坦,3.0g q8h
3. 替加环素,100mg q12h
4. 伏立康唑,200mg q12h
此时我们还不敢放弃真菌的治疗。
同时给予患者俯卧位。
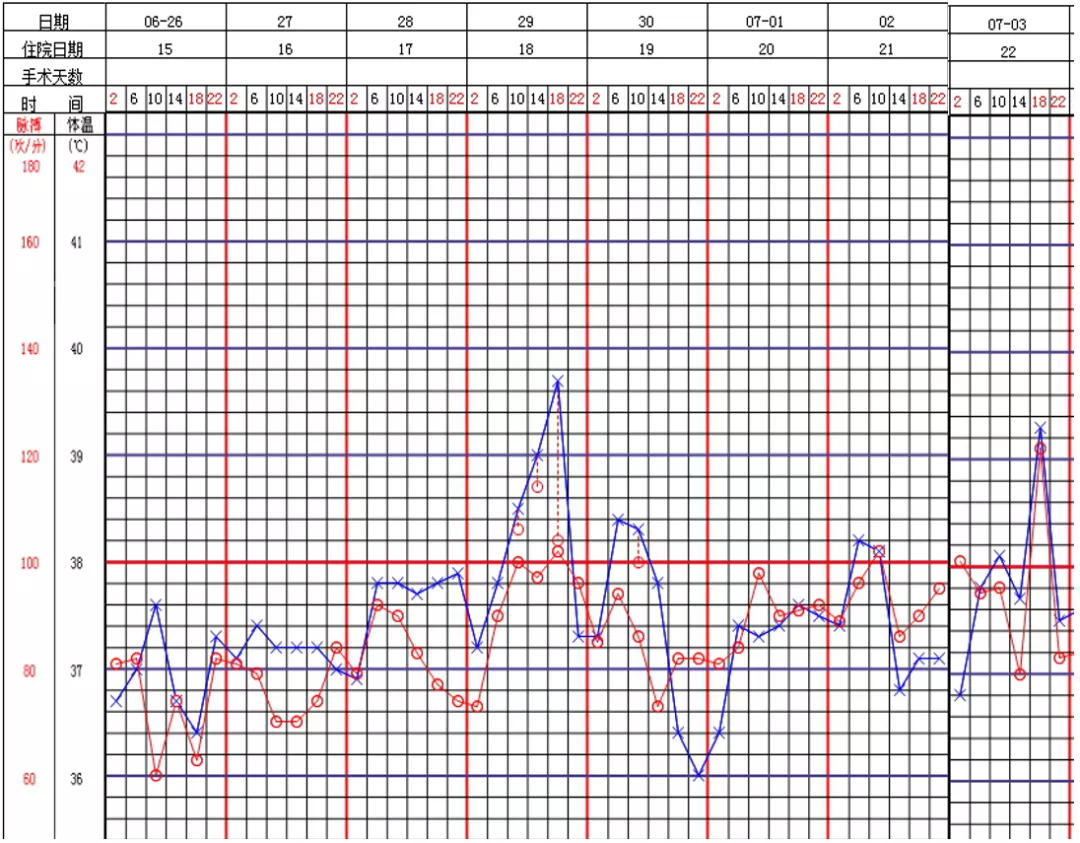
可是,经调整后,一段时间内似乎能看到患者有明显好转,而在入院第22天,转入ICU第11天时,患者再次出现高热,咳嗽明显,血小板下降,肝功能受到严重的损害。这时我们已经把治疗换了舒巴坦、替加环素和伏立康唑。但为什么治疗效果欠佳?我们应该考虑几个问题,到底鲍曼不动杆菌是不是患者目前的致病菌?下一步到底该如何调整?肝功能损害和替加环素有关系吗?患者病情不断加重,第四次调整为针对鲍曼不动杆菌的目标治疗却又无效,面对重重难题,应如何作出关键性决策?我们对此时的目标治疗给出四个选项:
A. 亚胺培南/西司他丁+头孢哌/酮舒巴坦
B. 亚胺培南/西司他丁+替加环素
C. 多黏菌素+替加环素
D. 多黏菌素+阿莫西林/舒巴坦
我们分析,患者咳嗽、咳痰明显,持续高热在39℃以上,血小板下降,考虑与重症感染所致。转氨酶明显升高,肝功能损害,不排除替加环素所致。患者BALF培养及BALF-mNGS均检出鲍曼不动杆菌,结果可靠。
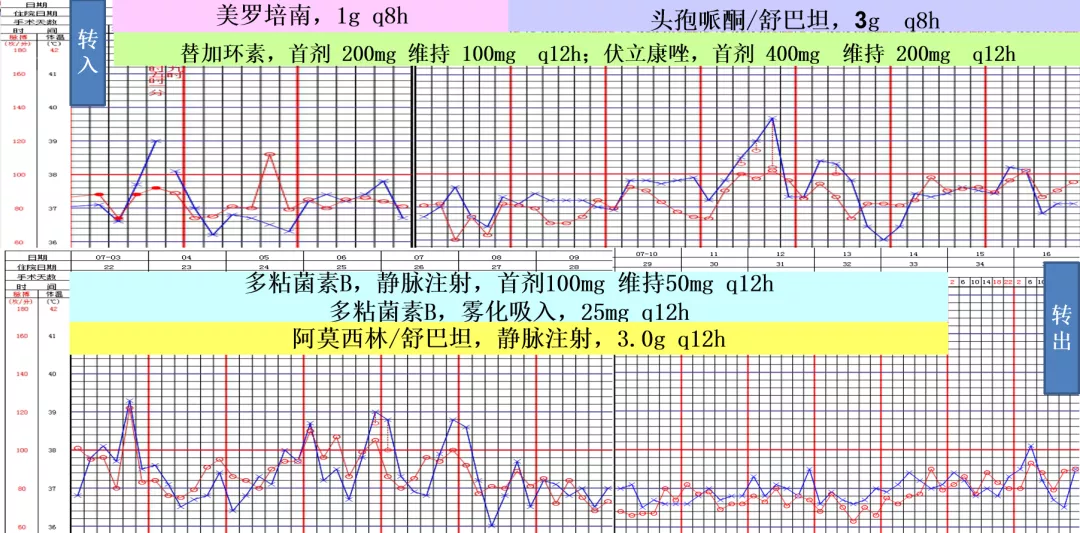
因此,我们第五次调整目标性抗菌药治疗,对这个高龄患者,虽然我们也担心肾脏毒性作用,但考虑到感染的严重性,我们应用了充分剂量的多黏菌素。
1、停用美罗培南、替加环素。因未见到真菌感染的根据,停用伏立康唑
2、改为多黏菌素B,静脉注射,首剂100mg 维持50mg q12h;联合阿莫西林/舒巴坦,静脉注射,3.0g q6h。用到了舒巴坦的最大剂量;多黏菌素B,雾化吸入,25mg q12h
3、化痰、平喘、抗脓毒症、有创通气治疗

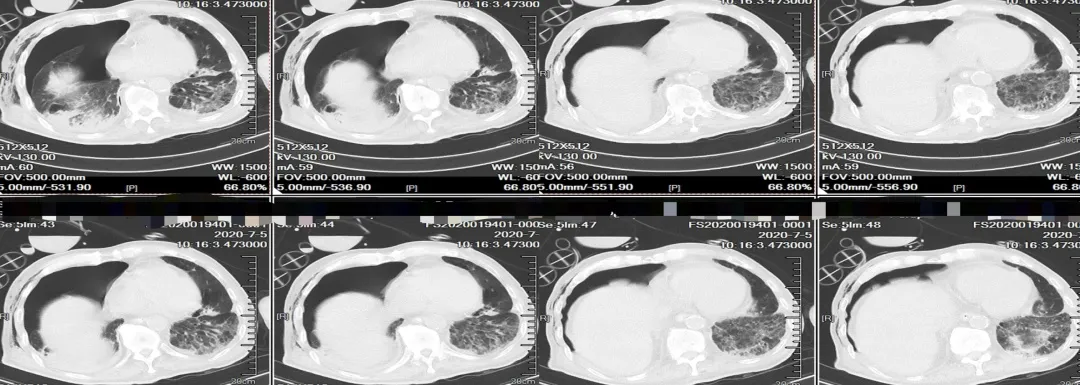
患者入院第24天,转入ICU第13天,胸部CT看仍然还有一定的气胸,没有完全吸收,继续胸腔闭式引流。但是我们可以看到,患者双下肺的炎症在逐渐吸收。入院第27天,转入ICU第16天时,患者咳嗽、咳痰减轻,少量白色粘痰,停用血管活性药物,循环稳定。胸腔闭式引流未见气泡溢出,复查血象及感染指标均较前下降。行SBT拔管评估,P/F≥250mmHg,拔出气管插管,给予无创呼吸机序贯治疗(ST模式,IPAP:10cmH2O,EPAP:4cmH2O,f:16bpm,FiO2:40%)

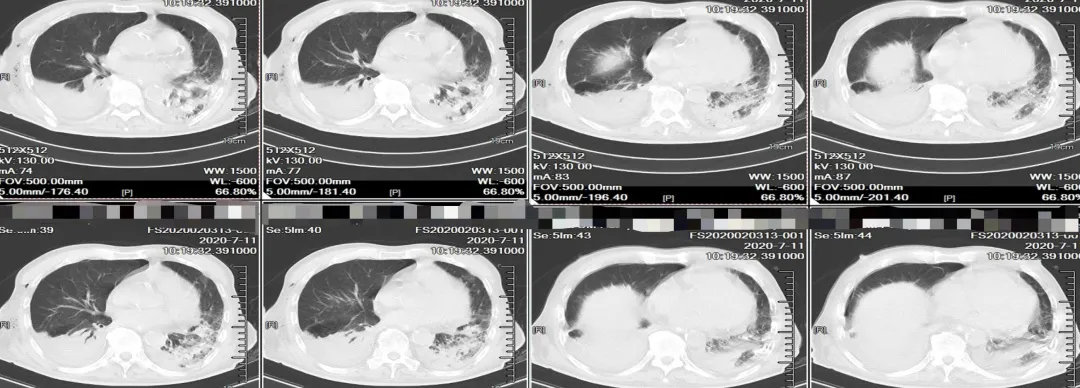
患者入院第28天,转入ICU第17天,我们可以看到,炎症在继续吸收,但是还有少量的胸水。
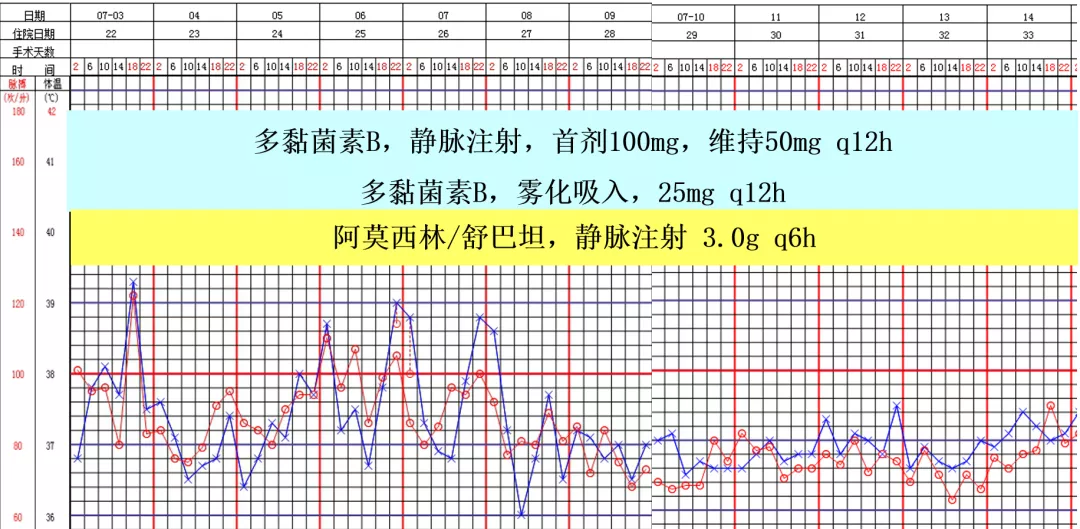
归纳一下,从7月3日到13日,这十天内,我们用到了多黏菌素B,静脉注射,加上雾化吸入。同时联合了阿莫西林/舒巴坦的治疗。
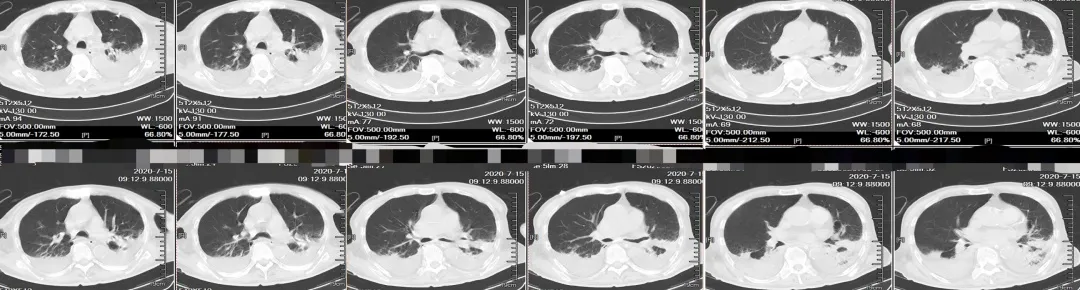

这是患者入院第34天,转入ICU第23天,我们复查胸部CT,这时可见气胸已完全吸收,双下肺的病灶已进一步吸收,好转,胸水也有所减少。
紧接着我们撤除呼吸机,改为导管氧疗,撤除胸腔闭式引流治疗。
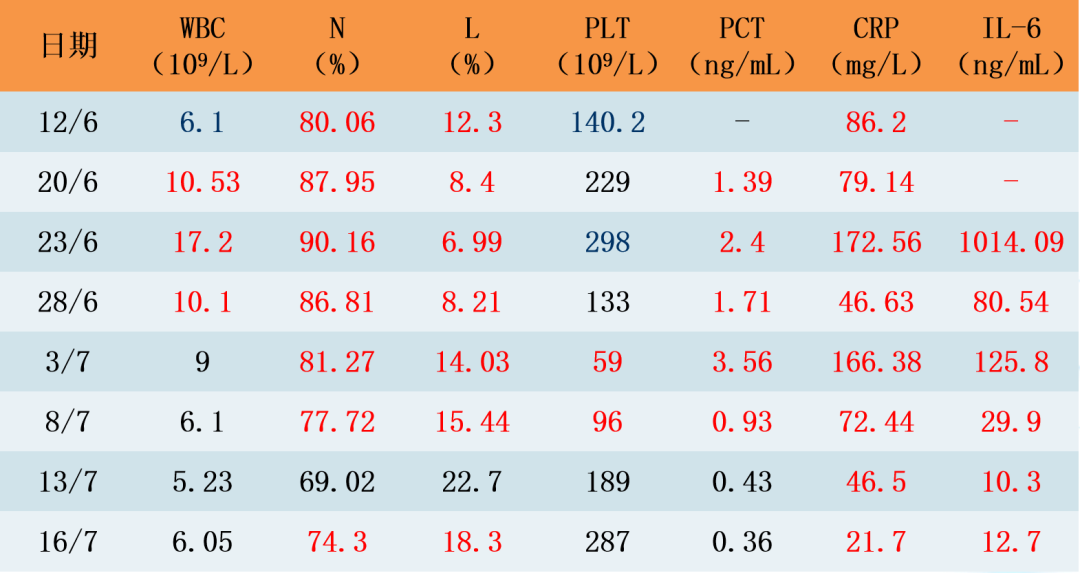
患者入院第25天,转入ICU第24天,回顾前面情况可见,白细胞总数从最高6万7降到6000,中性粒细胞从最高90%降到了74%,PCT从最高2.4降到了0.36,CRP从最高172降到了21,白介-6从最高1014降到了12。同样,肝功能损害也在明显好转。
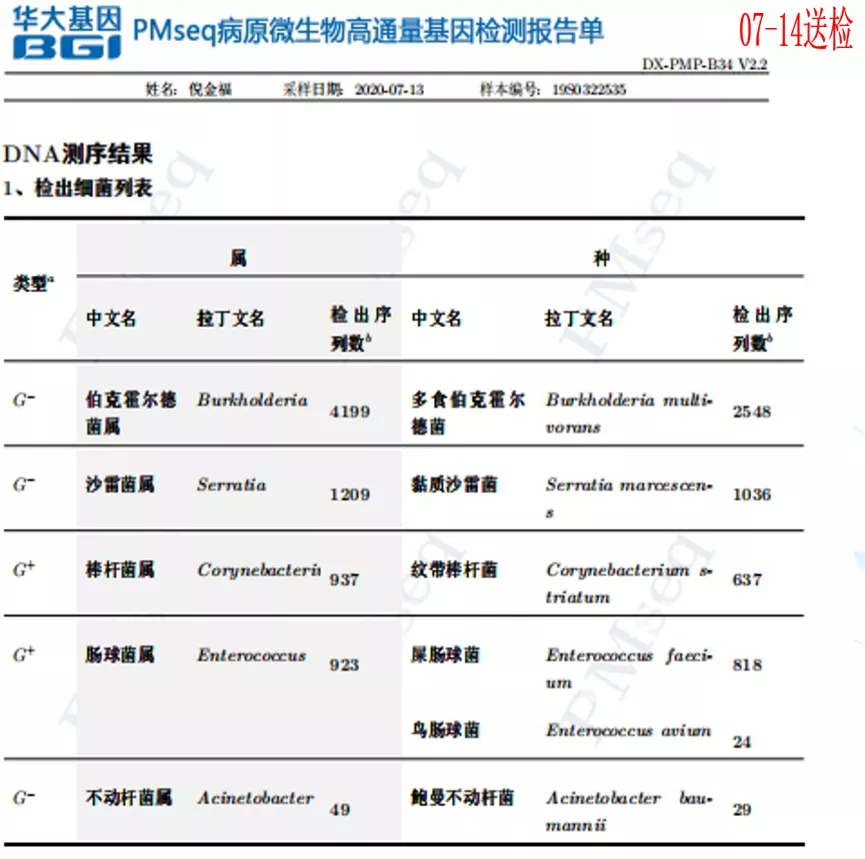
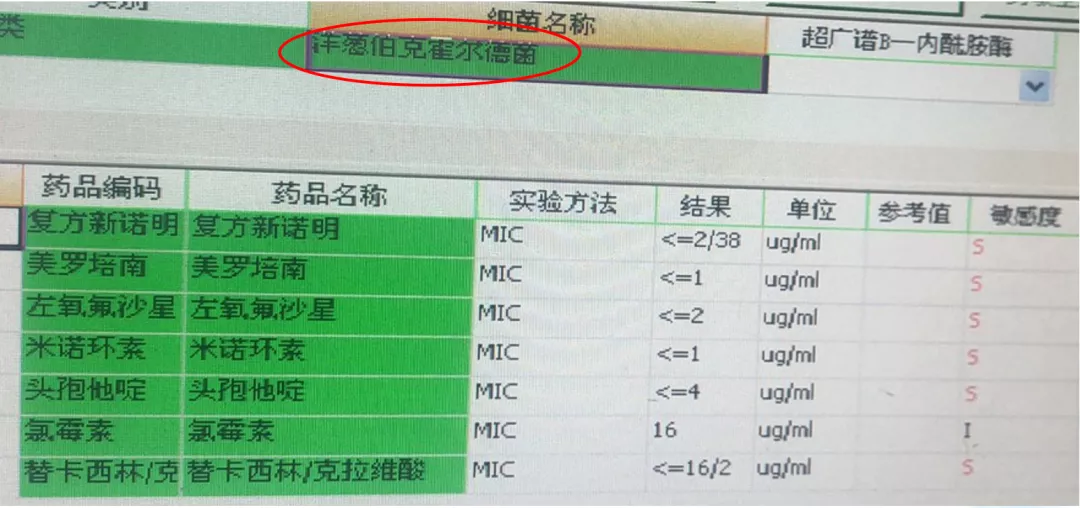
这时我们再次做了气管镜,再次送检mNGS。可以看到,鲍曼不动杆菌序列数从治疗前的19586降到了49,但我们同时培养出了洋葱伯克霍尔德菌。也就是说,随着患者的病情好转,从呼吸道分泌物又培养出另外一种细菌。
mNGS送检和BALF培养均检出洋葱伯克霍尔德菌,是否考虑它为目前致病菌?需要治疗吗?从该案例得到的经验和教训是什么?
分析一下,多黏菌素B联合阿莫西林/舒巴坦抗感染治疗10天,患者咳嗽、咳痰减轻,体温正常,复查血常规及感染标志物下降,病情好转,停抗生素治疗。之后,患者mNGS检出洋葱伯克霍尔德菌,BALF也培养检出洋葱伯克霍尔德菌。那这种菌是否考虑为目前致病菌呢?是否需要抗感染治疗?
我们认为,患者的临床症状好转,体温下降,虽然mNGS送检和BALF培养均检出洋葱伯克霍尔德菌,但是临床症状好转,复查血常规及感染指标均明显下降,胸部CT双肺渗出病灶部分较前吸收,因此我们不考虑洋葱伯克霍尔德菌为致病菌,不给予抗感染治疗。
归纳总结。第一阶段,患者于老年科治疗期间,一开始未考虑肺部感染,因此未用抗菌药物。之后证实有肺部感染,这个阶段主要是经验性治疗,针对耐药的革兰阴性菌。但是可以看到,治疗后疗效没有达到预期。
第二阶段,患者转入呼吸科以后,我们拿到了致病菌,是严重耐药的鲍曼不动杆菌之后,开始了目标性治疗。但是第一阶段的用药疗效并不非常好,这时又出现了肝功能损害,调整用药后仍然未控制病情。最后根据患者综合情况,总共历经五次调整用药,后两次均为调整目标性治疗,才逐渐使病情得到控制。最终,患者于7月17日病情明显好转后转入康复科行康复治疗。
通过该案例,我们有哪些经验?得到哪些教训呢?有如下总结:
1、老年人肺炎常见,但临床表现不典型,最常见为G-杆菌与厌氧菌的混合感染
2、经验性治疗应该在评估病情严重性及耐药性的基础上进行
3、根据培养和分子生物学检测结果不断调整治疗
4、对鲍曼不动杆菌的治疗非常困难,需要根据治疗反应、药敏结果进行调整
5、治疗方案:从美罗培南+替加环素→舒巴坦+替加环素→多黏菌素+舒巴坦(多黏菌素静脉联合雾化吸入)
6、使用恰当,即使在老年人,多黏菌素也是安全的,但需要加强监测
7、当病情好转再次分离出洋葱伯克霍尔德菌,考虑系由抗菌药物治疗筛选出的定植菌,无需治疗
专家介绍

施毅
南京大学附属金陵医院 呼吸与危重症医学科,教授、主任医师、博士生导师、博士后导师,美国胸科医师学会资深会员,中国医师协会呼吸医师分会常委兼呼吸系感染工作委员会副主任委员,中华医学会呼吸病学分会感染学组副组长,江苏省医学会呼吸病学会第七、八届主任委员,中国医药教育学会感染疾病专业委员会常委,海峡两岸医药卫生交流协会呼吸病学专业委员会常委,中国老年医学会呼吸病学分会常委兼感染学术委员会主任委员。
本文由《呼吸界》编辑 冬雪凝 整理,感谢施毅教授的审阅修改!


