引言
氧疗和机械通气是新冠肺炎患者最基本和最重要的呼吸支持手段。氧疗有鼻导管吸氧、面罩吸氧、经鼻高流量氧疗(HFNC),机械通气有无创机械和有创机械通,甚至体外膜肺氧合(ECMO)也算呼吸支持手段之一。如何正确应用呼吸支持手段对新冠肺炎患者意义重大。合理有效应用HFNC可让很多重症患者避免气管插管,而临床中有些患者本应更早期进行气管插管+有创机械通气治疗,考验的是临床医师针对不同患者的个体化临床决策和判断。我们特选取该例有创机械通气联合呼吸道引流的医案与全国同道参考分享。当然,呼吸支持只是救治的一部分,想收获良好的临床结局往往需要更精细化的管理、更优化的系统性治疗以及加强呼吸道引流。
该患者无明显诱因下出现发热,但却无咳嗽、咽痛、鼻塞、流涕、腹泻等任何不适,抗病毒抗感染治疗后却反复发热,呼吸困难,情况危急
这是一个78岁的老年女性患者,因「发热10余天」于2020年2月9日转入武汉大学人民医院东院。患者是武汉常住居民,家属已确诊为新型冠状病毒性肺炎,有明确接触史。患者入院10余天前,无明显诱因下出现发热,体温最高达38.5摄氏度,无咳嗽、咽痛、鼻塞、流涕、腹泻等不适。患者到当地医院就诊,查胸部CT提示双肺散在斑片状阴影(无影像资料),完善咽拭子新冠病毒核酸检测提示为阳性,明确诊断为新型冠状病毒肺炎。予以奥司他韦抗病毒、莫西沙星抗感染及降温等治疗后,体温仍反复升高,并出现呼吸困难。稍活动后气促明显,神志出现改变,血氧饱和度下降。为求进一步诊治转至武汉大学人民医院东院。
该病例的既往史
既往体健,否认高血压、糖尿病等慢性病史,否认家族遗传病史,否认食物药物过敏史。
查体情况
T 36.4℃,脉搏 69次/分,呼吸:35次/分,血压:141/67 mmHg, 不吸氧SpO2 60%, 神志欠清,查体不配合,呼吸急促,急性重病容,口唇紫绀。心肺未听诊。双下肢不肿。
实验室检查情况
血常规:白细胞 9.6×10^9/L,中性粒细胞计数 9.04×10^9/L,淋巴细胞计数 0.41×10^9/L,C反应蛋白:124.4 mg/L;降钙素原:0.394 ng/mL,天冬氨酸氨基转移酶 61 U/L,白蛋白 33 g/L,尿素 4.09 umol/L,肌酐 48 umol/L,血钾 3.48 mmol/L,葡萄糖 7.76 mmol/L,乳酸脱氢酶 685 U/L;心肌损伤标准物:肌酸激酶同工酶 5.21 ng/mL,肌红蛋白 72.69 ug/L, 超敏肌钙蛋白I 0.661 ng/mL。血气分析(鼻导管吸氧10 L/min): pH 7.52,PaO2 63mmHg,PaCO2 32 mmHg,HCO3-st 27.8mmol/L,BE 3.8mmol/L。
辅助检查情况
胸部CT(2020-2-10): 两肺见多发斑片、节段性磨玻璃影,内含支气管充气征。(见下图)
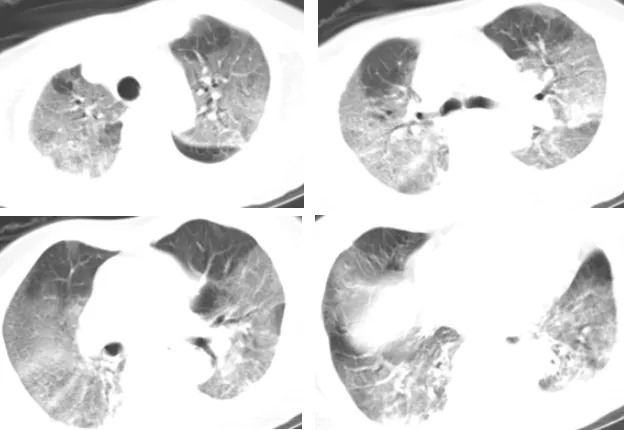
2月10日患者胸部CT
我们初步诊断该患者为新型冠状病毒肺炎危重型,重症肺炎。对其进行抗病毒及一般治疗:予以阿比多尔抗病毒,联合莲花清瘟治疗,加用丙种球蛋白,并维持水电解质平衡。因考虑该患者心肌损伤为继发性,为做特殊处理,经纠正缺氧等治疗后,患者心肌标准物迅速下降,后期疾病进展过程中亦未再次升高。
尽管激素治疗没能取得扭转乾坤的效果,但在一定基础上减缓了疾病进程,为后期治疗赢得了一定时间……呼吸支持SpO2维持于95%以上时患者却突然症状加重
对该患者的激素应用方面,我们考虑到患者入院后病情危重,并且仍处于急性加重期,此时失控的炎症反应和紊乱的免疫反应是主要矛盾之一。最初我们选择激素治疗采取的剂量是40 mg Q8H,3天后减量。我们认为对于该患者,虽然激素治疗没能取得扭转乾坤的效果,但在一定基础上减缓了疾病进程,避免了早期的快速进展造成死亡,为后续治疗赢得了一定时间。
患者入院时的氧合指数约100,存在明显的I型呼吸衰竭,我们予以高流量吸氧,吸氧浓度为80%,流速60 L/min,SpO2维持于95%以上。但是在入院第12天,患者的症状突然加重,我们立即将其吸氧浓度调至100%,在此情况下氧分压50 mmHg,患者出现神志改变。
问题1:面对SpO2维持于95%以上时患者突然的症状加重,应该立即采取哪些措施?
面对这种情况,我们没有任何犹豫,立即予以气管插管+呼吸机辅助通气,采用小潮气量(理想体重6-8 ml/kg,真实水平V-SIMV模式潮气量设置400ml)和低水平气道平台压力(≤30cmH2O)进行机械通气,PEEP适当提高至8 cmH2O,适当镇静镇痛+肌松治疗,并采用俯卧位通气,定期吸痰。患者氧合指数逐渐上升,吸氧浓度后逐渐下降至40%。
问题2:虽然我们积极控制压力,但患者仍出现了皮下气肿,此时该如何办?后续治疗还应注意哪些?
针对皮下气肿的情况,我们进一步调整为压力控制模式,以控制压力及加强气道吸引,此后患者的皮下气肿未再进一步增加,随访观察。
患者于气管插管14天后行气管切开术,经过配合全身治疗,影像学逐渐好转(见下图),呼吸机压力支持水平和逐渐改善,并逐渐脱机,情况好转。
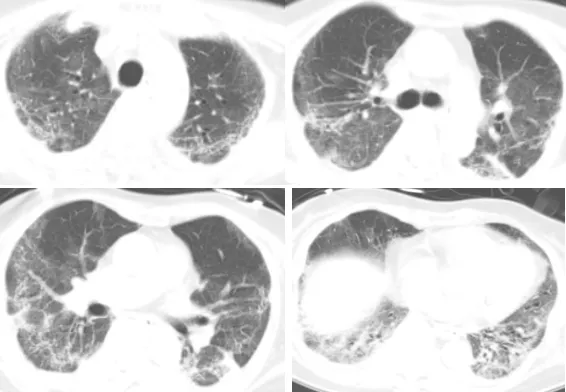
3月11日复查胸部CT
重症肺炎患者的引流非常重要,该患者气管插管后,我们采取的策略是密闭式吸痰,护士定期通过气管插管口深部吸痰的同时,定期气管镜吸引吸痰,第一次气管镜吸引后患者影像学出现明显改善(见下图),也给我们提供了信心。
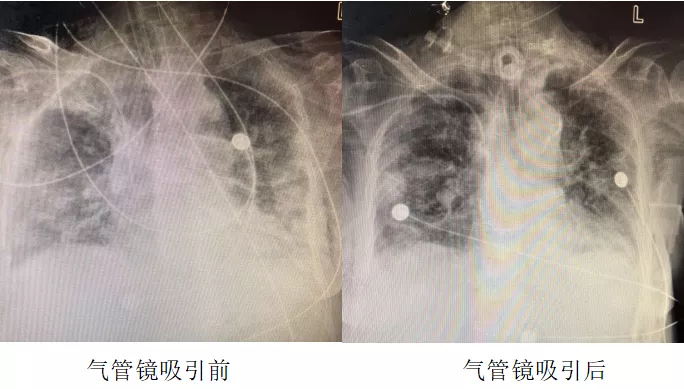
气管镜吸引前后胸片对比
危重型新冠肺炎患者由于卧床时间较长,且常合并凝血功能异常,我们十分关注VTE的发生风险,对该患者予以低分子肝素进行预防性抗凝治疗。
讨论
根据重症肺炎诊断标准,该患者重症肺炎诊断明确,同时根据已有的评分体系如PSI评分、CURB-65评分等、MuLBSTA评分等,均提示其病情危重,且进展迅速。
新冠肺炎疫情是我国公共卫生的巨大挑战,传染率高、重症死亡率高,轻症治疗效果较好。如何有效区分重症及危重症患者并进行有效治疗?如何避免轻症患者转向重症?这些都是临床治疗的重点。我国新冠肺炎诊疗方案第7版将新冠肺炎分为普通型、重型和危重型,但临床实际过程中,重型和危重型患者中又可以细分,这种情况下可结合重症肺炎的判断标准及呼吸危重症评分系统,以进一步指导临床治疗及判断预后。重型和危重型患者亦可出现疾病的再加重,需要通过结合临床指标综合判断,如氧合指数、淋巴细胞计数、PCT、尿素氮等。
该患者前期治疗影像学吸收不理想,氧合指数改善不明显,淋巴细胞持续降低,PCT逐渐升高等多方面都提示疾病在逐渐进展,但激素的有效应用延缓了进展的趋势,为患者纠正失调的免疫反应赢得了一定时间。因此,对于该类危重症患者,处于急性加重期,激素的应用非常的必要,并可以适当的加量,不能因为患者最后出现病情的进一步加重而否定激素的作用。
该患者入院cTnI水平达到0.661 ng/mL,说明其存在心肌损伤。心肌损伤是新冠肺炎病情危重的标志之一,死亡率增加。该患无糖尿病、高血压、冠心病相关病史,其心肌损伤考虑与新冠肺炎相关。但同时需要注意到心机损伤标志物受感染、缺氧、肾功能等多方面因素的影响。
目前证据表明,新冠肺炎患者的心肌损伤主要是继发于低氧血症、休克或低血压等情况导致心肌供养不足,新冠感染后机体代谢旺盛,心脏负担增加,氧供需失衡引起心肌损伤。其次,对于新冠病毒是否直接入侵心肌细胞引起心肌细胞损伤,还存在较大争议。我们医疗队的经验认为,新冠肺炎的心肌损伤大多数为继发性,而该患者继发性心肌损伤的可能性更高,因此在治疗上我们以治疗原发病新冠肺炎为主,最终在缺氧纠正的基础上,其心肌损伤也逐渐好转。
氧疗是新冠肺炎患者最基本和最重要的呼吸支持手段,经鼻高流量氧疗(HFNC)是目前最理想的氧疗方法。HFNC应用简单、方便,能充分湿化、温化,FiO2可在21-100%之间调整,并且有微弱的通气效果和持续气道正压效应。应用的主要指征有:1. 经鼻导管或面罩氧疗1-2h无效,危重症患者时间可进一步缩小;2. 治疗过程中低氧血症和/或呼吸窘迫加重;3. 氧合指数低于200 mmHg的患者,机械通气不可及或者不配合的患者。需要密切评估氧疗效果,具体要求:静息状态下SPO2达到94%以上,活动后达到90%以上,并且有效改善呼吸窘迫。若治疗过程中低氧血症或呼吸窘迫无法纠正,或者出现神志意识的改变,需要立即更改呼吸支持手段。
有创机械通气治疗重症新冠肺炎的指征为:接受HFNC或无创机械通气治疗1-2小时达不到要求、呼吸窘迫无改善;或治疗过程中低氧血症和/或呼吸窘迫加重;或氧合指数<150mmHg。首选的插管方法为经口插管,插管1周后仍不能拔管,宜及早气管切开。通气模式首选小潮气量为核心的保护性通气策略,推荐控制平台压≤30mmHg,因为隔离病房的特殊原因,推荐定压模式,以防压力过高引起气压伤,如我们对该患者采取容量控制过程中出现皮下气肿,后改为定压模式后改善。可适当运用PEEP,原则上以改善低氧血症,而且不明显升高平台压为原则,一般在10 cmH2O,不宜超过15 cmH2O。有创机械通气的过程中,应该有效应用镇静镇痛,按需应用肌松。如条件允许,建议联合应用俯卧位通气。
重症新冠肺炎患者引流很重要,除了盲插吸痰,气管镜下吸痰亦是有效方法。但新冠肺炎患者支气管镜检查需要严格掌握临床指征,原则上新冠患者不推荐常规进行支气管镜操作,临床适应证见于下列情况:(1)诊断需要必须采集下呼吸道标本如肺泡灌洗液;(2)治疗需要必须通过支气管镜吸痰和支气管肺泡灌洗解除叶、段支气管阻塞,如有明显肺不张及气道阻塞的症状、体征或影像学表现,并通过常规解痉、吸痰疗效不佳时,需通过支气管镜引流脓性分泌物,加强人工气道的气管清理管理,提高治疗效果。
经过该例重症患者的诊治,我们总结如下:
1、重症或危重症新冠肺炎患者疾病仍可出现持续性加重,需要判断区分;
2、危重症急性加重期是一个激素应用的重要节点,可适当增加激素剂量,激素的治疗效果需要综合判断;
3、新冠肺炎患者心肌损伤原因以继发性为主,需要重点考虑缺氧的因素,治疗上以纠正缺氧及抗病毒治疗为主;
4、经鼻高流量吸氧是最有效的氧疗方法,但需要密切评估疗效;
5、有创机械通气治疗策略宜采用小潮气量的肺保护性策略,并控制平台压,适当的镇痛镇静,严防气压伤;
6、危重症患者气道引流非常重要,有条件的患者建议气管镜下吸痰治疗;
7、重症肺炎患者需要积极预防静脉血栓的发生,进行预防性抗凝治疗。
参考文献
[1] 新型冠状病毒肺炎诊疗方案(试行第七版)。
[2] 上海市2019冠状病毒病综合救治专家共识。中华传染病杂志,2020,38:网络预发表。
[3] NS Chen, M Zhou, X Dong, et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet, 2020; 395(10223): 507-513.
[4] CM Wu, XY Chen, YP Cai, et al. Risk Factors Associated With Acute Respiratory Distress Syndrome and Death in Patients with Coronavirus Disease 2019 Pneumonia in Wuhan, China. JAMA Internal Medicine, 2020 Mar 13. doi: 10.1001/jamainternmed.2020.0994. [Epub ahead of print].
[5] 朱蕾。新型冠状病毒肺炎糖皮质激素的应用建议。丁香智汇。
[6] 朱蕾。新冠肺炎患者应用氧疗和呼吸支持技术的建议。丁香智汇。
[7] 徐燕,孟玫,李磊等。重症新型冠状病毒肺炎患者支气管镜操作流程推荐意见。中华重症医学电子杂志,2020, 6(0):E031.
专家简介

宋元林
复旦大学附属中山医院呼吸与危重症医学科主任上海市教委特聘教授,博士生导师,上海市呼吸病研究所副所长中华医学会呼吸分会常务委员;上海市呼吸病学会候任主任委员,亚太呼吸病学会感染学组组长,长期从事呼吸系统疾病的医教研工作。擅长支气管扩张,慢阻肺等气道疾病,肺部感染,急慢性呼吸衰竭的诊断和治疗。先后申请到国家自然基金面上项目,973子课题,上海市科委重大,重点项目,教育部博士点基金,参与自然基金重大和重点项目等。发表论文150余篇,编写论著10余部。

叶茂松
复旦大学附属中山医院呼吸与危重症学科主治医师,医学博士,上海市医学会呼吸病介入学组成员,每年完成气管镜诊断手术1100余台,各类气管镜介入手术300余台,2020年2月参加中山医院国家援鄂医疗队,作为病区副组长成功治愈重症及危重症新冠肺炎患者近百名。

刘子龙
复旦大学附属中山医院呼吸与危重症医学科 主治医师,医学博士。中国医药教育协会呼吸病康复专业委员会委员兼副秘书长以第一作者发表SCI论文7篇主持国家自然科学基金1项、中山医院院级基金1项中山医院国家援鄂医疗队一员。


