引言
根据卫健委第七版的诊疗方案 [1],新冠病毒肺炎的临床分型一共分为四型,包括轻型、普通型、重型和危重型。临床中一些病例,尽管最初表现症状不十分严重,但依然能从治疗过程中的监测数据对比判断为重型和危重型。我们分享一例老年患者,该病例中患者最初考虑为重型,但经初步治疗后病情呈现加重趋势,临床中的检查数据及诊治经验具有一定的参考意义。
患者因「间断咳嗽19天」入院,两肺弥漫分布磨玻璃影,初步诊断为新型冠状病毒肺炎重型
这是一位72岁的老年男性患者,因「间断咳嗽19天」于2020年2月6日转入武汉人民医院东院治疗。患者为武汉市武昌区常住居民,查流行病学史否认生食牛羊肉海鲜,否认宠物接触史。患者主诉症状为间断咳嗽19天伴气急,于外院治疗。予以「左氧氟沙星、甲强龙、丙种球蛋白」无明显好转,数天前曾发热,后热退,并出现胸闷气急。1月31日,外院新冠病毒核酸检测诉「阳性」(未见报告),2月5日外院胸部CT提示「双肺病毒性肺炎可能,少量胸腔积液」,服用阿比多尔及莫西沙星1天,为进一步诊治收入我科。自发病以来,患者夜眠、胃纳稍差,二便如常。
我们检查患者的既往史发现,该患者有高血压及痛风病史数年,目前服用玄宁、非布司他。否认药物过敏史。戒烟、戒酒多年。
患者的查体情况为:T:36℃ P:113次/分 R:20次/分 BP:152/95mmHg。神志清楚,精神尚可,对答切题。皮肤巩膜无黄染,口唇未见紫绀,浅表淋巴结未及明显肿大,心电监护见HR 113次/分,律齐,未行心肺听诊(因防护服所限)。腹平软,无压痛及反跳痛,肝脾肋下未及,双肾区无叩痛,双下肢无水肿。
患者的实验室检查(2020年2月6日)情况为:
血气分析:PH 7.29↓,PaO2 63mmHg↓, PaCO2 43mmHg
血常规:红细胞4.12x10^12/L↓,血红蛋白121.00g/L↓,白细胞 11.12 x10^9/L↑,N 88.1%↑,中性粒细胞计数9.8x10^9/L↑,淋巴细胞计数0.93x10^9/L↓,血小板计数387x10^9/L↑超敏C-反应蛋白>5.00mg/L;降钙素原:90ng/ml↑;尿常规(-);粪常规+OB(-);ALT 59.00U/L↑,AST 44.00U/L↑,ALP 123.00U/L↑,GGT 142.00U/L↑,白蛋白34.6g/L↓,TB 7.5umol/L,CB 3umol/L;sCr 78umol/L;血钾:5.28mmol/L,血钠:136 mmol/L,血氯:104 mmol/L;葡萄糖6.26mmol/L↑; 高密度脂蛋白胆固醇0.89mmol/L↓;出凝血功能:PT11.7秒,APTT 28.5秒,FIB 7.45g/L↑, D-二聚体:7.12mg/L↑;cTnI、CK、CK-MB:正常范围;NT-proBNP 862.8pg/mL;细胞免疫功能:CD4 240个/mL↓,CD8 299个/mL;免疫球蛋白G16.3g/L↑,免疫球蛋白M 1.29g/L,免疫球蛋白A 3.06g/L,免疫球蛋白E 152g/L↑;呼吸道病原体九联检:均阴性;EBV-IgG(+) , EBV-IgM(-)。
辅助检查情况:入院后复查胸部CT(2020-2-12):两肺弥漫分布磨玻璃影,考虑病毒性肺炎。
综合检查情况,我们对该患者的初步诊断为:新型冠状病毒肺炎(重型),低氧血症,肝功能损害,高血压,痛风。
以下为该患者入院以来多次新型冠状病毒核酸检测结果
2020年2月11日鼻咽拭子(阳性);2020年2月23日 痰(阴性);2020年2月25日 痰(阴性);2020年3月4日 痰(阴性);2020年3月7日 肛拭子(阴性);2020年3月8日 粪便(阴性);2020年3月12日 痰(阴性);2020年3月17日 痰(阴性)。
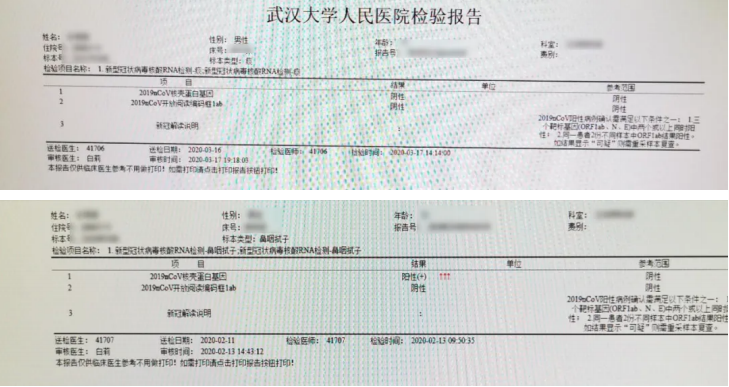
患者入院初(2月9日)免疫功能表现:
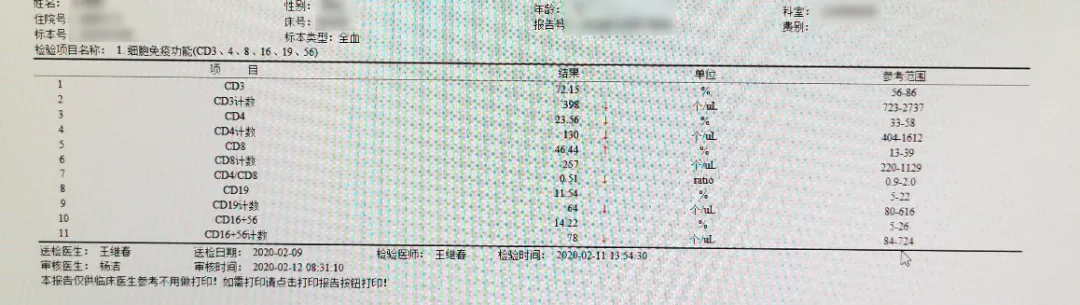
2月19日肝功能:
入院后10天内气急加重,调整诊断分型与治疗方案
根据患者入院初的症状、血气分析结果、既往外院新型冠状病毒核酸检测的实验室检查及胸部CT,明确诊断新型冠状病毒肺炎,予收入感染病科,住院期间予飞沫及接触隔离,面罩吸氧,阿比朵尔及莲花清瘟抗病毒治疗,谷胱甘肽治疗肝功能损害,利伐沙班抗凝。院后积极随访呼吸道标本新冠病毒核酸检测及胸部CT,监测生命体征及血气分析。
2月16日因气急加重,复测血气分析提示血氧分压在面罩吸氧情况下小于60mmHg,复查胸部C提示仍为双肺弥漫性病变,且肝功能损害加重,血栓指标仍较高,故调整诊断为新冠病毒肺炎(危重型)。
调整治疗方案如下:1.改为经鼻湿化高流量吸氧(HHFNC);2.继续予阿比多尔、连花清瘟抗病毒治疗;3.继续利伐沙班抗凝治疗;4.加强保肝治疗(用谷胱甘肽、继续天晴甘平及易善复;5.加强支持治疗:补充白蛋白、加用胸腺肽及丙种球蛋白;6.联合舒普深抗菌治疗;7.加强抗炎治疗:先甲强龙静滴后逐渐减量并序贯以强的松抗炎,辅助以乙酰半胱氨酸泡腾片抗炎化痰;8.基础疾病的治疗:积极监测血压并给予降压治疗。
入住院期间患者无发热,呼吸道症状渐好转,多次复查胸部CT肺部磨玻璃阴影逐渐减轻、范围缩小,HHFNC氧疗氧浓度逐渐降低,后改为面罩吸氧继之改为鼻导鼻导管吸氧,并增加呼吸功能康复训练。
病程中患者胸部CT变化:

(从左至右)3-13,3-5,3-1,2-23,2-18,2-12
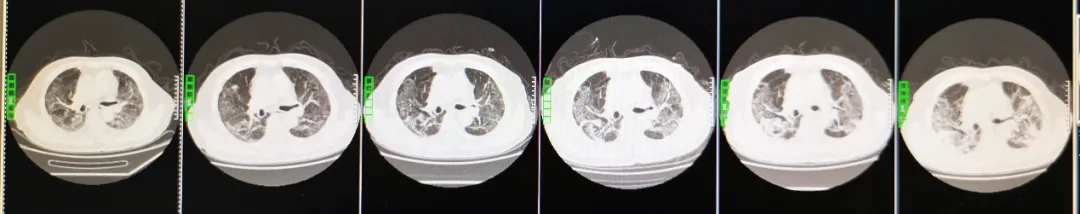
(从左至右)3-13,3-5,3-1,2-23,2-18,2-12
患者于2月12日行胸部CT,影像学表现为两肺感染性病变,考虑病毒性肺炎。两肺见弥漫分布磨玻璃影,纵膈窗显示两肺门无增大,气管支气管通畅,纵膈未见肿大淋巴结,心脏、大血管未见异常。我们还注意到病人肺部CT的前后变化对比:2020年2月18日:两肺病灶较前相仿。2020年2月23日:两肺病灶较前相仿。2020年3月1日:较前稍吸收。2020年3月5日:两肺病灶较前部分吸收好转。2020年3月13日:较前进一步吸收好转。
讨论
问题1:患者为何诊断为新冠病毒肺炎危重型?
根据卫健委第七版的诊疗方案,重型的判断标准包括气促、氧饱和度低于93%、氧合指数低于300,以及胸部影像学在24-48小时内病灶进展超过50%者。危重型为符合以下一条者:出现呼吸衰竭,需要机械通气者;出现休克;合并其他器官功能衰竭需ICU监护治疗。
该患者的病史具有比较明确的特点。病人是72岁的老年男性新冠肺炎患者,因「反复咳嗽19天伴气急」入院。武汉常住居民,发病前14天均住武汉市区。病人既往有高血压、痛风史。实验室检查:新型冠状病毒核酸检测阳性(口头报告);新型冠状病毒抗体:IgG 及IgM皆升高,且IgG在治疗期间进行性升高。影像学检查:胸部CT示双肺弥漫性分布磨玻璃阴影,符合病毒性肺炎表现。考虑到该患者为武汉常住居民,发病前14天均住武汉市区,查胸部CT示双肺散在斑片阴影,痰液新型冠状病毒核酸检测阳性。结合患者病史及实验室、影像学检查,考虑新型冠状病毒肺炎诊断明确。
根据《新型冠状病毒肺炎诊疗方案第七版》的临床分型,患者入院初有气促、低氧血症,给予面罩吸氧,故初步诊断为重型。但入院后5日内低氧血症进一步加重,普通面罩吸氧不足以纠正,需加用HHFNC,并出现肝功能损害,故重新分型为危重型。基础疾病根据病史,诊断明确。因此,我们对该患者主要诊断为新型冠状病毒肺炎(危重型),次要诊断为高血压、痛风。
问题2:患者住院期间因气急病情加重该如何处理?
根据患者入院初的症状、血气分析结果、既往外院新型冠状病毒核酸检测的实验室检查及胸部CT,明确诊断新型冠状病毒肺炎,予收入感染病科,住院期间予飞沫及接触隔离,面罩吸氧,抗病毒治疗及支持治疗。
2月16日因气急加重,血气分析提示氧分压进一步下降,面罩吸氧不足以纠正,肝功能损害也加重,调整诊断为危重型。
调整治疗方案如下:1.改为经鼻湿化高流量吸氧(HHFNC);2.加用谷胱甘肽、天晴甘平及易善复治疗肝功能损害;3.加强营养支持和免疫增强治疗,包括补充白蛋白、加用胸腺肽及丙种球蛋白;4.联合抗菌治疗,加用舒普深;5.加强抗炎治疗,给与甲强龙静滴数日后逐渐减量并序贯以强的松抗炎,辅助以乙酰半胱氨酸泡腾片抗炎化痰。
经治疗后患者呼吸道症状肺部影像学表现好转,HHFNC氧疗氧浓度逐渐降低,后改为面罩吸氧继之改为鼻导鼻导管吸氧,并增加呼吸功能康复训练。
问题3:对于危重型患者,氧疗及抗炎治疗的价值如何?
患者入院初诊断为重型新冠病毒肺炎,合并低氧血症,故给予患者常规氧疗,其后一度在治疗低氧血症加重,调整面罩吸氧为HHFNC,氧疗在该患者的治疗过程中贯彻始终.且取得良好疗效,氧疗和呼吸支持是重型、危重型患者的主要治疗措施之一。
在第七版《新型冠状病毒肺炎诊疗方案》中,推荐对于氧合指标进行性恶化、影像学进展迅速、机体炎症反应过度激活状态的患者,酌情短期使用糖皮质激素。我们在该例患者中使用了糖皮质激素和乙酰半胱氨酸抗炎治疗,最终患者低氧血症及肺部弥漫性病变好转,取得不错效果。较大剂量的糖皮质激素长时间使用,具有免疫抑制作用,可能延缓冠状病毒吸收,我们在取到临床缓解后,对糖皮质激素逐渐减量,幸运的是,此患者免疫抑制功能没有表现出明显受损,且病毒核酸检查多次检查为阴性。在此例危重型患者中,及时的使用抗炎治疗,取得了令人欣慰的效果。根据2020年7月发表于《N Engl J Med》的一项随机对照临床研究,在使用通气支持的新冠肺炎患者中,服用地塞米松的病人较接受标准治疗的病人中减少了大约三分之一的病死率,从40.7%降到29.0%(0.65(0.51到0.82);P < 0.001)。在接受吸氧治疗的1279名患者中,地塞米松组较受标准治疗的患者,死亡率从25.0%降至21.5%(0.80(0.70至0.92);P = 0.002)。在不接受呼吸支持治疗的住院患者中,类固醇组并没有降低这一组的死亡率。因此,推测对于重型及危重型新冠病毒肺炎患者,糖皮质激素治疗具有重要价值。
该病例的治疗过程中,我们注意到新冠肺炎的几个特点,如何制定最终治疗方案?
该病例的治疗过程中,我们注意到新冠肺炎的几个特点:1.病程较长,该病例从出现症状到收入院为19天,2月23日病情出现轻微缓解,至3月底方能逐步脱离氧疗,需在医院进行治疗的病程长达2月;2.危重型的患者病毒核酸未必阳性,该患者入院前及入院初(2月11日)新冠核酸检测为阳性,但其后尽管病情由重型进展为危重型,先后接受七次不同标本病毒核酸检测,包括痰、鼻咽拭子、肛拭子、粪便,皆为阴性,但新冠病毒血液中抗体出现动态升高,其中IgG升高大于4倍,既符合诊断,也符合我们对感染性病变的认识;3.氧疗对于重型及危重型的新冠肺炎患者至关重要;4.关口前移,抢在炎症风暴出现之前进行抗炎治疗,尤其是糖皮质激素的使用,可以看到惊喜的效果;5.危重型患者往往有多脏器损害的表现,该患者出现了肝功能损害要对可能受损的脏器及时保护;6.凝血功能紊乱在危重型患者中常见,我们通常给与抗凝预防,这与近期预发表的部分病理学文献符合。
参考文献
[1] 国家卫生健康委办公厅《新型冠状病毒肺炎诊疗方案(第七版)》
[2] Sufang Tian, Weidong Hu, Li Niu, Huan Liu, Haibo Xu, Shuyuan Xiao.Pulmonary patholgoy of early phase SARS-COV-2 pneumonia. J Thorac Oncol. 2020 May;15(5):700-704. doi: 10.1016/j.jtho.2020.02.010.
[3] RECOVERY Collaborative Group, Horby P, Lim WS, et al. Dexamethasone in Hospitalized Patientswith Covid-19 — Preliminary Report. N Engl J Med. 2020 Jul 17
专家简介

宋元林
复旦大学附属中山医院呼吸与危重症医学科主任,上海市教委特聘教授,博士生导师,上海市呼吸病研究所副所长中华医学会呼吸分会常务委员;上海市呼吸病学会候任主任委员,亚太呼吸病学会感染学组组长,长期从事呼吸系统疾病的医教研工作。擅长支气管扩张,慢阻肺等气道疾病,肺部感染,急慢性呼吸衰竭的诊断和治疗。先后申请到国家自然基金面上项目,973子课题,上海市科委重大,重点项目,教育部博士点基金,参与自然基金重大和重点项目等。发表论文150余篇,编写论著10余部。

李倬哲
复旦大学附属中山医院呼吸内科,MD.PhD,毕业于复旦大学上海医学院,2014年在美国Mayo clinic的呼吸和重症监护室以visiting scientist身份访学一年。主要从事肺部感染与免疫炎症反应、慢性气道和肺部疾病的免疫炎症损伤机制等研究工作。参与完成多项省部级科研项目。以第一作者发表研究性论文10余篇。


