病史简介
男性,61岁,浙江人,2019-05-27入中山医院感染病科。
主诉:腹胀腹痛8月,胸闷伴咳嗽咳痰2月。
现病史:
2018年10月患者无明显诱因出现右上腹胀痛伴发热(未测体温),无腹泻、恶心呕吐、纳差消瘦、皮肤巩膜黄染,未重视。2019年1月,腹胀加重,外院超声:肝胆胰脾双肾未见异常。
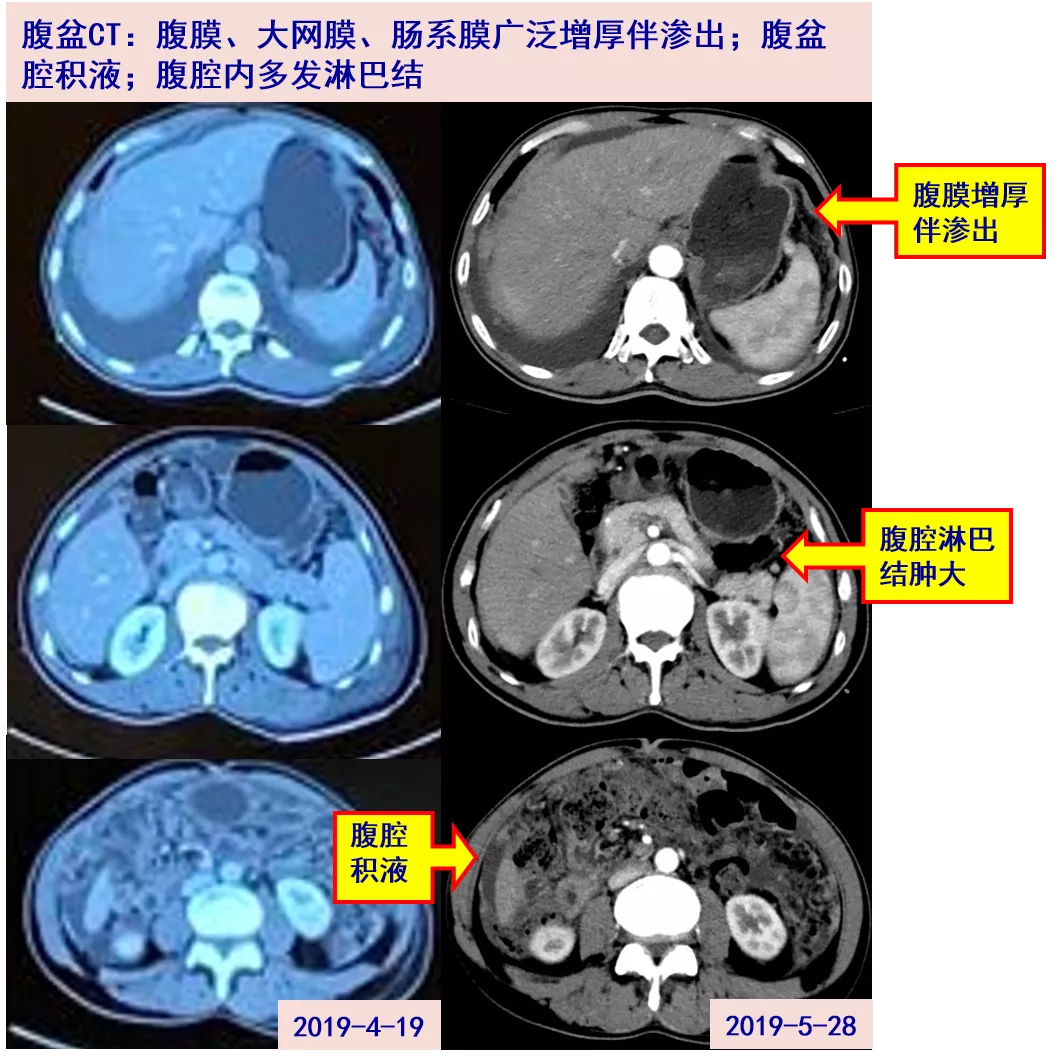
2019年4月初腹胀进一步加重,伴胸闷、咳嗽及少量黄痰,随访超声见腹水、脾大。2019-04-16当地医院查:CRP 39.5mg/L、血氨 43μmol/L、PT 15.1s、白蛋白 26.6g/L。行腹腔穿刺,腹水生化:LDH 369U/L、ADA 39U/L、总蛋白 45.1g/L、葡萄糖 7.1mmol/L;腹水常规及微生物培养结果未见。
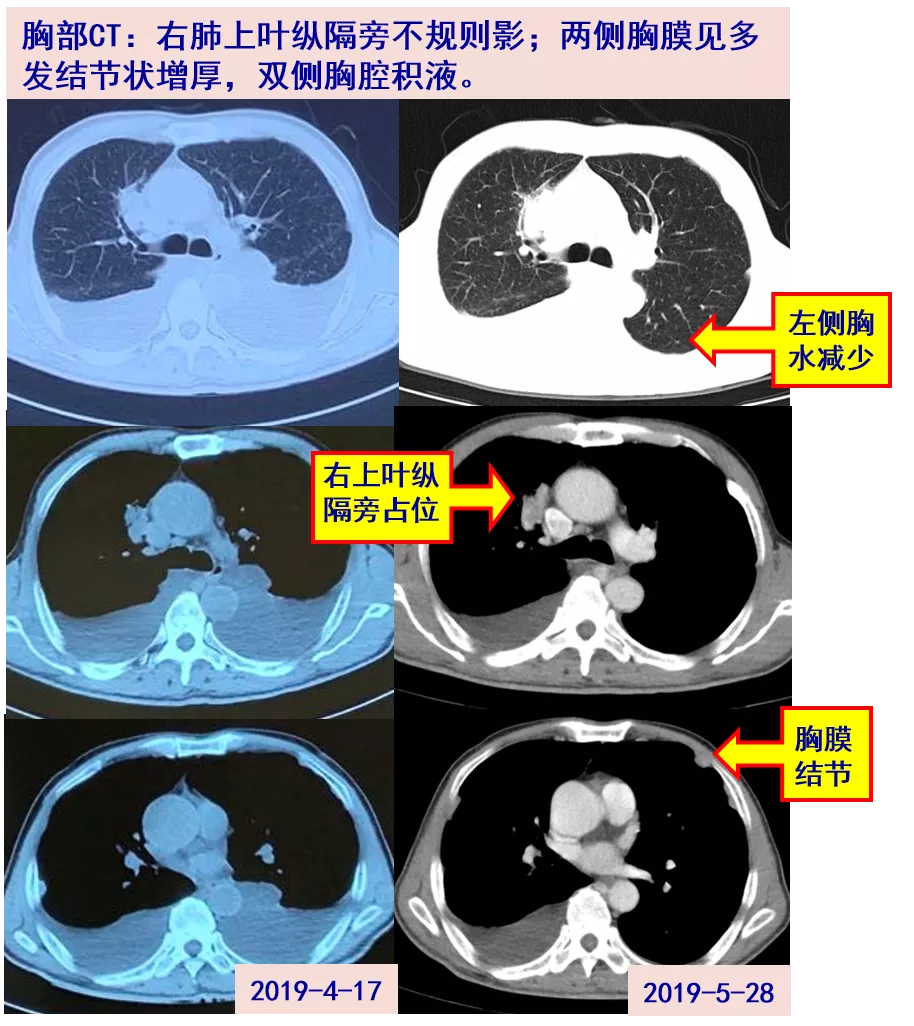
2019-04-18超声:两侧胸腔积液(右侧深度98mm,左侧深度104mm)。行胸腔穿刺,胸水:LDH 264U/L、ADA 35U/L、总蛋白44.5g/l, CA125 2755.2U/ml,未见肿瘤细胞,胸水常规及微生物培养结果未见。胸腹增强CT:右上叶团片影,两侧胸腔积液。腹盆腔积液,腹膜、网膜广泛增厚伴结节及多发淋巴结影。结核T细胞检测阳性(具体不详)。考虑结核性腹膜炎、胸膜炎,4-22 起异烟肼0.3g qd+利福平0.45g qd+乙胺丁醇0.75g qd+吡嗪酰胺0.5g tid治疗。
2019年5月,腹胀、胸闷症状无缓解。2019-5-8 CRP 68.1mg/L,PET-CT:腹盆腔积液;腹膜、大网膜、肠系膜广泛代谢增高。右肺上叶纵隔旁高代谢团片影及周围多发淋巴肿大,两侧胸膜增厚伴钙化;两侧胸腔大量积液。痰涂片找抗酸杆菌阴性,痰Xpert MTB/RIF:阴性。5-11第二次胸穿,胸水李凡他试验阳性、ADA 16.0U/L,涂片见非典型性细胞,细菌培养阴性,细胞块免疫组化示散在间皮细胞,胸水常规及结核培养结果未见。每日可引流淡黄色澄清胸水100-200ml,继续原方案抗结核治疗。
2019-05-27收住我科。发病以来,精神、睡眠欠佳,胃纳可,大便3次/天,成形,近半年体重下降10斤。
既往史及个人史:否认高血压、糖尿病、病毒性肝炎、结核等疾病。抽烟10余年,平均每日1包,已戒烟20余年;饮白酒10余年,平均每日250ml,戒酒2月。有石棉接触史。父亲曾患结核,已故。否认手术及过敏史。
入院检查
体格检查
T 36.5℃,P 82bpm,R 18次/分,BP 123/83mmHg
双肺呼吸音清,未及干湿啰音,右下肺呼吸音低,左侧胸腔置管引流;皮肤巩膜无黄染,无肝掌、蜘蛛痣;全身浅表淋巴结未及肿大;腹平软,无压痛、反跳痛,未及肝脾肿大,移动性浊音(-),肠鸣音4次/分。
实验室检查
血常规:Hb 128g/L;WBC 3.55X10^9/L;N 85%;PLT 192X10^9/L;
尿常规与粪常规(-);
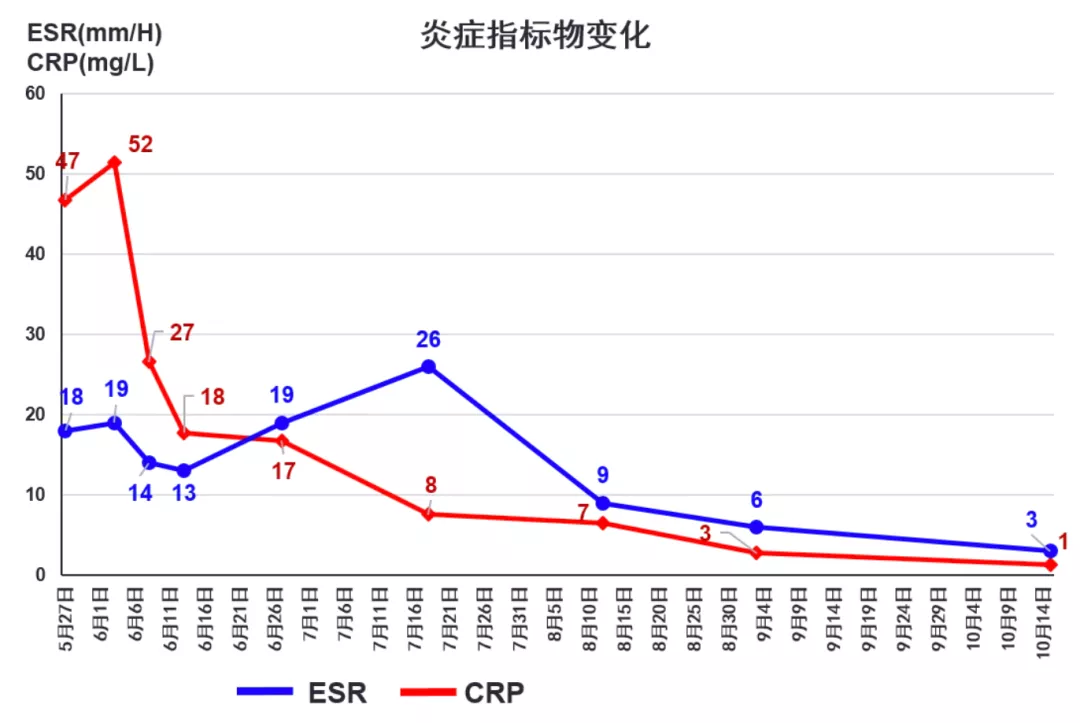
炎症标志物:CRP 46.8mg/L;ESR 18mm/H;PCT 0.12ng/ml;
生化:ALT 48U/L;AST 61U/L;TBIL 6.1μmol/L,UCB 3.6μmol/L,Alb 35g/L;肌酐 67μmol/L;尿酸 639μmol/L;钾 4.3mmol/L;钠 138mmol/L;
凝血功能;PT 11.1s;TT 16.3s;APTT 26.4s;INR 1.02;D二聚体 1.68mg/L;
自身抗体:ANA 1:100,余均(-);肿瘤标志物(-);心肌标志物(-);
T-SPOT.A/B:45/89;
血气分析(不吸氧):PaO2 89mmHg,PaCO2 41mmHg;
辅助检查
心电图:窦性心律,HR 97bpm;T波改变(T波在ⅡⅢ aVF 导联双相、低平);
心超:静息状态下超声心动图未见异常;
胸部增强CT:右上肺纵隔旁MT伴两侧胸膜多发转移可能;两侧胸腔积液。
腹盆部增强CT:腹盆腔多发积液,腹膜、网膜及肠系膜增厚伴结节,腹腔多发小淋巴结,考虑转移可能;胆囊壁稍增厚,肝微小囊肿。
临床分析
病史特点:患者老年男性,慢性起病,病程8月,主要表现为腹胀、腹痛、胸闷进行性加重。影像学检查显示双侧胸腔及腹盆腔积液,右上肺纵隔旁占位,诊断与鉴别诊断考虑如下:
1、肿瘤性疾病
(1)肺恶性肿瘤伴全身多发转移:老年患者慢性起病,有多年吸烟史,CT发现右上肺纵隔旁阴影,伴淋巴结及胸腹膜受累,PET-CT显示病灶代谢显著升高,首先考虑肺恶性肿瘤伴远处转移。但患者肿瘤标志物均为阴性,反复胸腹水脱落细胞检查未见明确肿瘤细胞。需进一步行肺组织活检明确诊断。
(2)恶性间皮瘤:患者以胸腹水为主要临床表现,且有石棉接触史,需要考虑胸膜或腹膜恶性间皮瘤,虽多次胸腹水脱落细胞中无明确证据,但胸水细胞块免疫组化提示散在间皮细胞,但仍应尽可能获得病变胸膜或腹膜组织明确病理类型。
(3)淋巴瘤:影像学检查发现多发淋巴结肿大伴代谢增高,淋巴瘤不能除外,可行淋巴结及骨髓穿刺活检协助诊断。
2、感染性疾病
(1)结核:患者存在低热,病程长达8月,有结核患者接触史,虽外院胸腹水涂片找抗酸杆菌阴性,体液ADA无显著升高, Xpert MTB/RIF 阴性,标准四联抗结核治疗1月效果不佳,但T-SPOT显著升高(T-SPOT.A/B:45/89)伴炎症指标升高,要考虑多部位结核感染的可能,可采集相关标本送结核培养及mNGS检测,必要时予诊断性抗结核治疗。
(2)非结核分枝杆菌:堪萨斯分枝杆菌、海分枝杆菌等NTM感染亦可造成T-SPOT升高,但以胸腹水为主要表现的NTM较为少见,需行病原学检查以鉴别。
进一步检查、诊治过程和治疗反应
05-28 外院带入左侧细胸管引流胸水30ml。行右侧胸腔穿刺,放置细胸管,引流黄色浑浊胸水590ml。右侧胸水检查:WBC 4399/mm³,多个核细胞 14%,单个核细胞 86%,RBC 3400/mm³,蛋白定性(+);蛋白 34.4g/L,葡萄糖 5.3mmol/L,LDH 115U/L,ADA 27 U/L;CEA 0.6ng/ml;脱落细胞未见恶性肿瘤细胞。胸水涂片找抗酸杆菌(-),细菌、真菌涂片及培养(-);mNGS未见致病微生物。痰涂片找抗酸杆菌(-),痰细菌、真菌涂片及培养(-)。
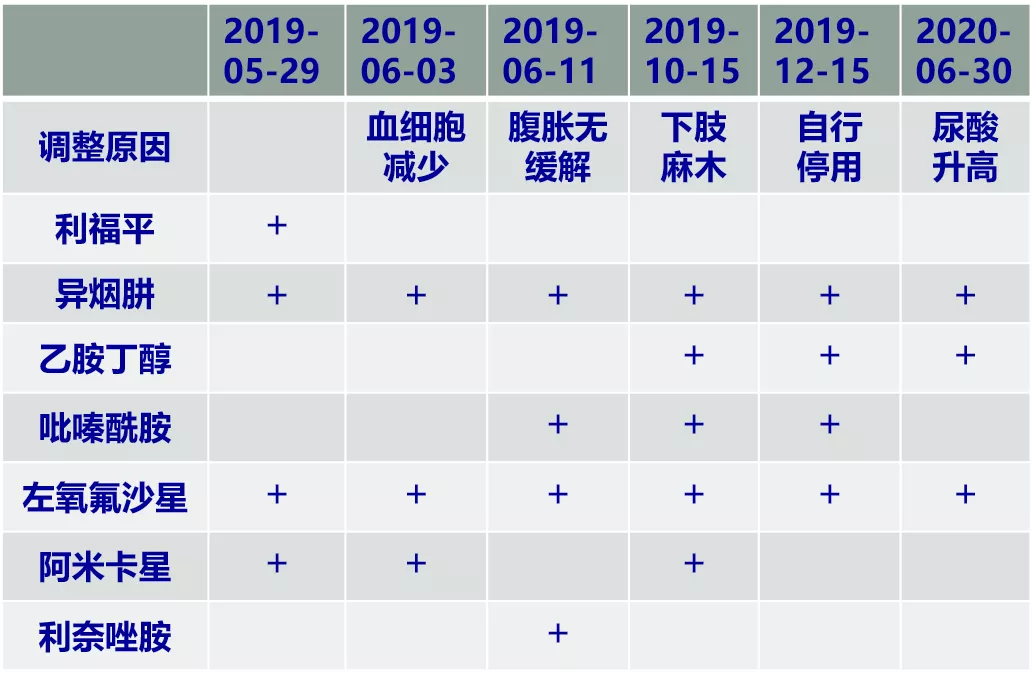
05-29 考虑耐药结核菌引起多浆膜腔积液可能,予异烟肼0.3g qd+利福平0.45g qd+左氧氟沙星0.6g qd+阿米卡星0.4g qd抗结核治疗。
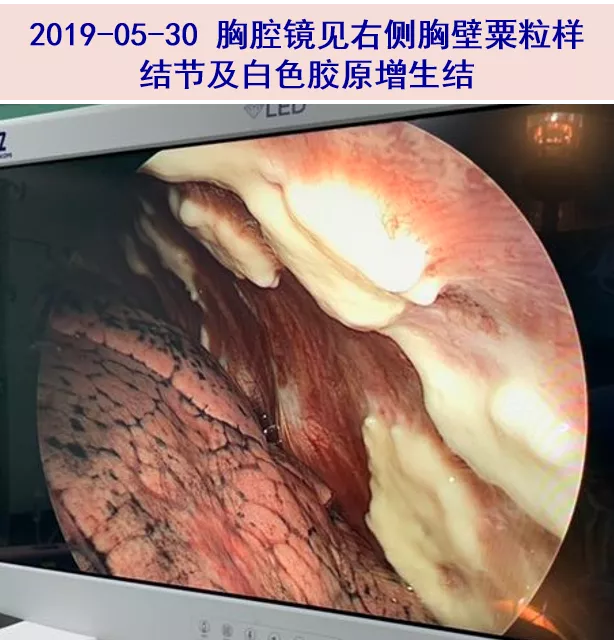
05-30 胸腹部影像学表现,结合患者既往石棉接触史,为排除胸膜肿瘤,全麻下行右侧胸腔镜探查及胸膜、纵隔旁肿物活检。术中见胸壁粟粒样结节伴多个白色胶原增生结节。右侧肺门近上腔静脉处占位包绕上肺静脉,尝试肿块活检,易出血,考虑风险大,放弃进一步活检。活检钳取多处胸膜组织送病理、微生物培养及mNGS检查。术后右侧胸腔放置粗胸管一根,引流180ml。术中胸膜结节冰冻病理示:增生胶原纤维组织伴炎症细胞浸润,类上皮细胞反应,多灶肉芽肿结节形成。
05-31 术后一过性发热,体温最高38.4℃,CRP 53.1mg/L,PCT 0.1ng/ml,WBC 7.86X10^9/L;N 95.5%;左侧细胸管引流出350ml,右侧粗胸管引流出400ml,右侧细胸管未引流出胸水。继续原抗结核方案。
06-03 CRP 51.5mg/L,PCT 0.09ng/ml,WBC 2.82X10^9/L;N 76.6%。右侧细胸管连续数日未引流出胸水,考虑引流不畅,予拔除。右侧粗胸管引流出240ml,胸水再次送脱落细胞检查:未见恶性肿瘤细胞。胸膜涂片找抗酸杆菌(-),细菌、真菌涂片及培养(-),mNGS未见致病微生物。因白细胞明显下降,停利福平,余抗结核用药同前。
06-04 胸膜结节病理:肉芽肿性病变,特殊染色阴性,结核PCR阴性。

06-10 胸腹腔积液超声示右侧胸腔少量积液,左侧胸腔及下腹部未见积液。胸外科医生随访后拔除双侧胸管。
06-11 WBC 3.99X10^9/L;N 76.4%,CRP 17.8mg/L。仍有腹胀,调整为全口服抗结核方案:异烟肼0.3g qd+吡嗪酰胺1g qd+左氧氟沙星0.4g qd+利奈唑胺0.6g q12h。
06-13 予出院,继续此抗结核方案。
出院后随访
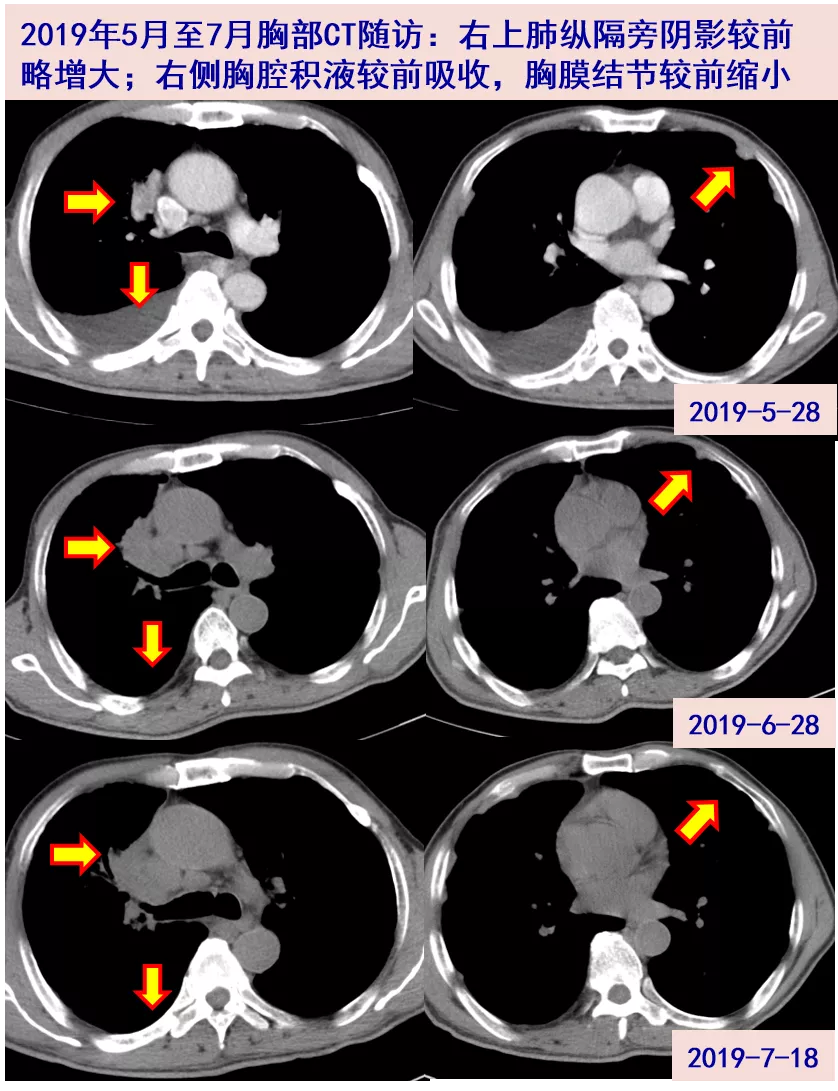
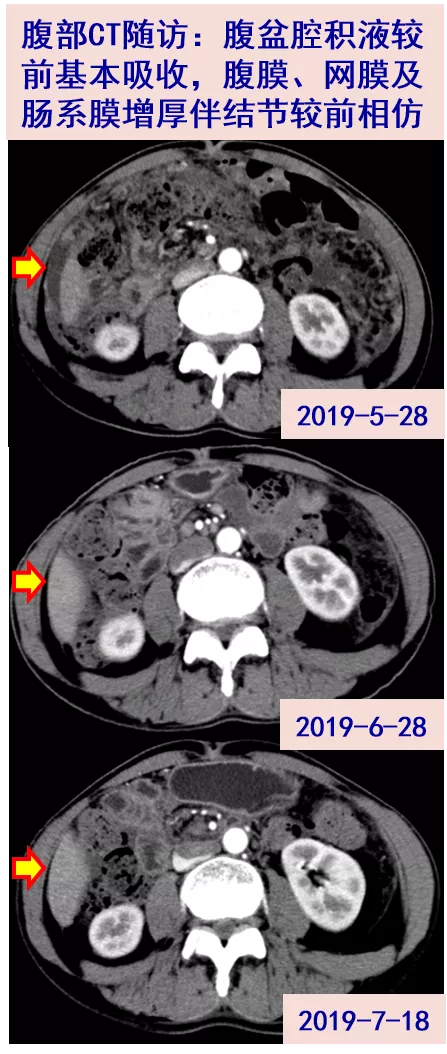
06-27 患者腹胀较前明显缓解,至我院随访胸腹CT:右上肺纵隔旁占位伴较前相仿;右侧胸腔积液,较前吸收;腹盆腔积液及腹膜增厚伴结节,总体较前有所吸收。WBC 3.79X10^9/L;N 80.6%,PLT 124X10^9/L,CRP 16.8mg/L,ESR 19mm/H。因患者血细胞减少,利奈唑胺减量至0.6g qd,余同前。
07-16 患者痰(5-28送检)、胸水(5-28、5-29送检)、及胸膜组织(5-30送检)分枝杆菌培养均为阴性。
07-18 为全面评估病情,再次收入我科病房,胸腹CT:右上肺纵隔旁占位;腹盆腔积液基本吸收;腹膜、网膜及肠系膜增厚伴结节较前相仿。WBC 3.48X10^9/L;N 80.7%,PLT 151X10^9/L,CRP 7.6mg/L,ESR 26mm/H。
07-22 因肺部阴影较前略增大,行气管镜检查:右肺上叶前段阴影处行活检及刷检。灌洗液、肺组织、刷检及咳出物涂片找抗酸杆菌均(-);灌洗液及肺组织细菌、真菌涂片及培养均(-);刷检及咳出物未见明显恶性肿瘤细胞。
07-23 右上叶前段肺活检组织病理:支气管壁组织,粘膜固有膜内少量淋巴细胞浸润,符合慢性炎症改变。继续异烟肼0.3g qd+吡嗪酰胺1g qd+左氧0.4g qd+利奈唑胺0.6g qd抗结核,予出院。
09-16 灌洗液及肺组织(7-22送检)分枝杆菌培养均为阴性。
10-15 患者诉双下肢麻木明显,停利奈唑胺,改为异烟肼0.3g qd+吡嗪酰胺1g qd+乙胺丁醇0.75g qd+左氧氟沙星0.4g qd+阿米卡星0.6g qd抗结核。患者下肢麻木好转,该方案治疗2月后自行停用阿米卡星。
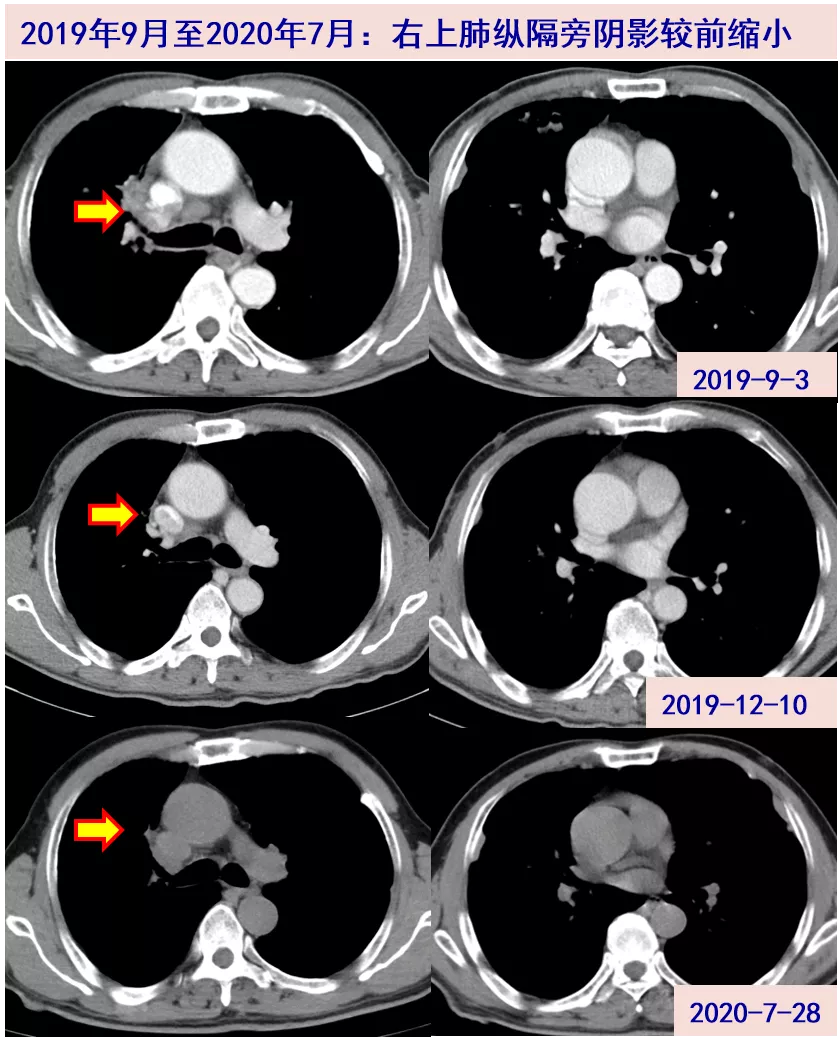
2019年11月至2020年7月:患者定期随访,右肺上叶纵隔旁阴影较前明显缩小,未再出现胸腹腔积液。因尿酸持续升高,2020年6月起抗结核方案调整为:异烟肼0.3g qd+乙胺丁醇0.75g qd+左氧氟沙星0.4g qd。2020-7-28随访T-SPOT 12/18(阴性对照孔0,阳性对照孔348),目前继续随访中。
最后诊断
右上肺纵隔旁占位,多浆膜腔积液伴多发淋巴结肿大:结核?
诊断依据
患者老年男性,慢性起病,病程8月,主要表现为腹胀、腹痛、胸闷进行性加重,有结核患者接触史,T-SPOT阳性。影像学检查显示双侧胸腔及腹盆腔积液,右上肺纵隔旁阴影及多发淋巴结肿大。多次胸腹水送检均提示渗出液,白细胞增多,以单个核细胞为主。胸腔镜下胸膜活检及支气管镜下肺活检,病理提示肉芽肿性病变,未见肿瘤性病变。虽然胸腹水、痰液、胸膜及肺组织等多种标本分枝杆菌培养均为阴性,但经过抗结核治疗,患者胸腹水显著减少,腹胀、腹痛及胸闷等症状明显缓解,胸膜结节缩小、右上肺阴影缩小,炎症指标及T-SPOT下降,故诊断多部位结核(腹膜、胸膜、肺、淋巴结)。
经验与体会
1、结核在我国发病率较高,且病原学诊断往往非常艰难。在对该患者的诊治过程中尽管我们努力通过不同手段获取各种微生物标本并反复送检,但涂片、培养、mNGS及病理等检查均未能确诊结核,甚为遗憾。由于患者长期炎症指标升高,T-SPOT阳性,我们尝试诊断性抗结核治疗,经过长期密切随访,患者症状明显改善,病灶有所吸收,根据疗效判断多部位结核感染可能性大。在诊断过程中,T-SPOT数值的显著升高有一定提示作用。当患者处在感染窗口期、免疫功能低下、肺外结核时,T-SPOT容易出现假阴性。中山医院从2020年6月起微生物实验室的T-SPOT检测同时报告ESAT-6、CFP-10致敏细胞数和阴性、阳性对照孔数值,至今已累积报告近4000份,为临床准确解读T-SPOT结果并判断是否存在假阴性或假阳性提供助力。
2、患者老年男性,长期吸烟,当发现肺部占位及多浆膜腔积液时肿瘤性疾病首先考虑。除较为常见的肺部恶性肿瘤伴远处转移外,由于患者有石棉接触史且存在大量胸腹水,不能忽略原发于胸膜或腹膜的恶性间皮瘤。恶性间皮瘤以胸膜间皮瘤多见,腹膜间皮瘤仅占7-30%。约33-50%的患者在诊断前有石棉接触史。该患者收入我院后以胸腔积液为主要表现,腹水较前减少,为同时对肺部占位及胸膜组织活检,我们选择了胸腔镜探查。虽然患者多次体液脱落细胞及组织病理均不支持肿瘤诊断,但在抗结核治疗后腹部症状缓解而肺部占位无明显吸收的情况下仍时刻警惕合并肿瘤的可能性,故为明确诊断后续再次进行了支气管镜下肺活检。另一方面,当肿瘤依据不足的情况下,我们没有放弃抗感染治疗,最终取得了较好的疗效。
3、患者在外院曾接受标准四联抗结核治疗,但疗效欠佳,收入我科后考虑耐药结核可能,后续使用了利奈唑胺。利奈唑胺是治疗多重耐药结核的有效药物之一,但存在较为明显的副作用,除了对血细胞的抑制外,其对神经系统的毒性亦不容忽视,该患者因双下肢麻木加重而停用利奈唑胺。一项纳入57位使用利奈唑胺治疗多重耐药结核患者的回顾性研究发现,经过中位时间为13个月600mg qd的治疗后,其中32%的患者确诊周围神经病变。治疗1年后,这部分患者即使停止使用利奈唑胺,仍有78%存在不可逆的周围神经损伤。因此,在利奈唑胺治疗多重耐药结核时需密切关注神经系统的不良反应,及时调整用药。
参考文献
[1] S Kusamura, V Kepenekian, L Villeneuve,et al. Peritoneal mesothelioma: PSOGI/EURACAN clinical practice guidelines for diagnosis, treatment and follow-up. Eur J Surg Oncol,https://doi.org/10.1016/j.ejso.2020.02.011.
[2] Yang C, Zhang SJ, Yao L, et al.Evaluation of risk factors for false-negative results with an antigen-specific peripheral blood-based quantitative T cell assay (T-SPOT VR .TB) in the diagnosis of active tuberculosis: A large-scale retrospective study in China. JInt Med Res. 2018; 46(5): 1815-1825.
[3] Jaspard M, Butel N, Helali Nl , et al.Linezolid-Associated Neurologic Adverse Events in Patients with Multidrug-Resistant Tuberculosis, France. Emerg Infect Dis. 2020; 26(8): 1792-1800.
作者:李冰、金文婷、马玉燕;审阅:胡必杰、潘珏
本文转载自订阅号「SIFIC感染官微」(ID:sific2007)


