当地时间7月31日,BMJ快速推荐指南(BMJ Rapid Recommendations)板块发布了针对瑞德西韦临床应用的指南[1]。该指南的制定基于GRADE方法。指南制定委员会最大限度的保证了来源的多样性,由感染、重症医学等学科的专科医师,公共卫生专家,家庭医师,药师,方法学家以及COVID-19生存患者组成。此外,这项指南会根据新的证据不断做出更新。
1、指南证据来源
这项指南基于BMJ同日上线的针对COVID-19干预的网状meta分析[2]。这项网状Meta分析研究中检索到了2项评估瑞德西韦在COVID-19重症患者中疗效的RCT。一项是发表于Lancet的CAP-CHINA瑞德西韦研究,另一项是发表于NEJM的ACTT-1瑞德西韦研究。CAP-CHINA瑞德西韦研究在中国招募了237例重症COVID-19患者。ACTT-1研究从北美,欧洲和亚洲等地区招募了1063例患者。ACTT-1研究的患者大多为重症患者,但该试验还纳入了一些(11.9%)轻/中症患者。两项试验均评估了每天100 mg(首剂200mg负荷)剂量静脉注射瑞德西韦10天方案的疗效。瑞德西韦的生产商吉利德科学公司为两项试验提供了免费药物,并参与了其中1项(ACTT-1研究)的方案制定。两项试验的患者均在首次出现症状后约9-11天被随机分组,主要为男性(60-65%),平均年龄在58岁至65岁之间。指南制定委员会认为这两项试验共同解决了核心小组定义的COVID-19治疗的关键结局,包括病死率、机械通气风险、临床改善时间、住院时间和与药物相关的不良事件(证据总结表见表1)。
【表1】BMJ瑞德西韦快速指南 证据总结表
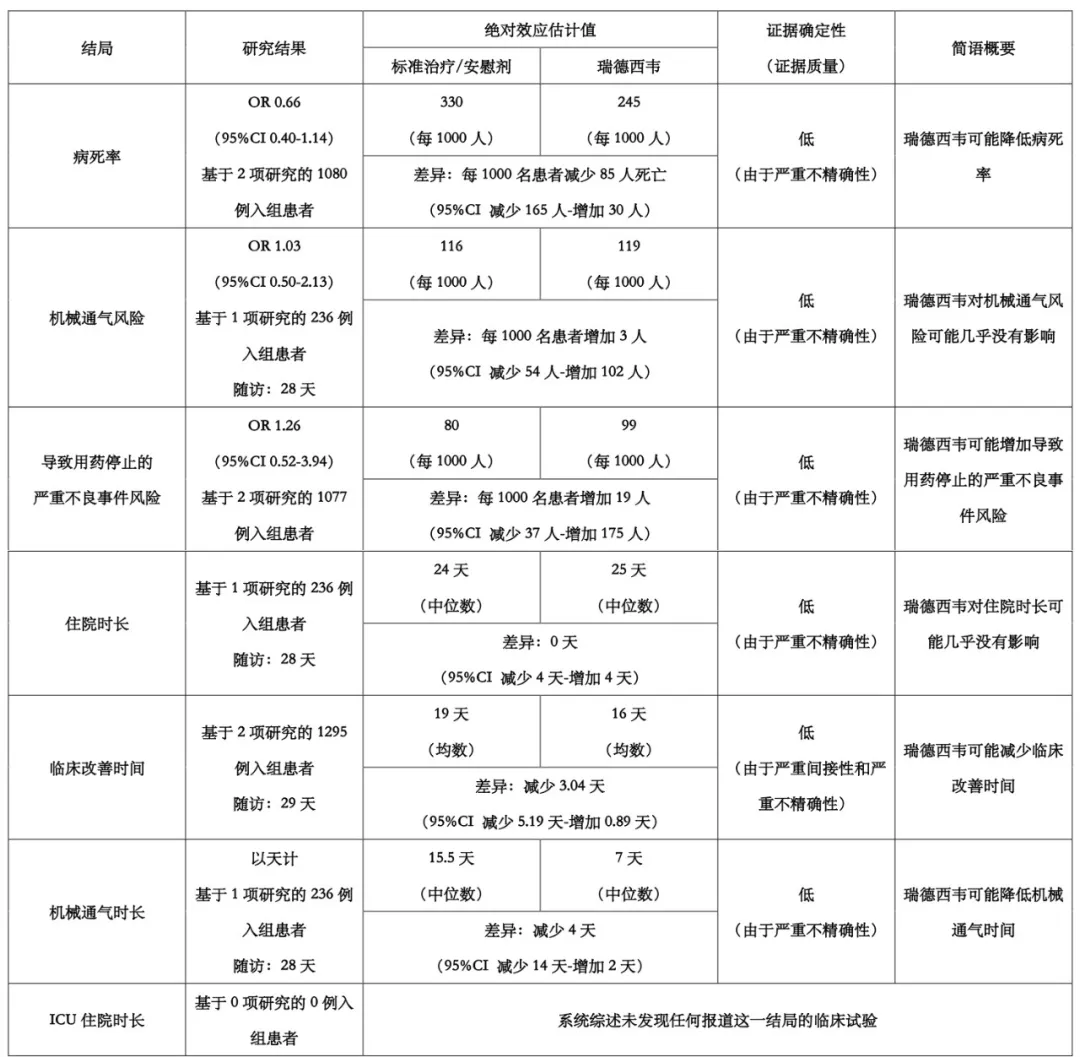
研究者在网状meta分析中纳入了这两项试验的数据,以生成合并的效应估计值。对于网络太稀疏而无法产生可信的效应估计值的结局(机械通气的风险和持续时间,临床改善时间),研究者基于直接的成对meta分析生成了合并效应估计值。研究者使用了国际严重急性呼吸道和新发感染性疾病协会(International Severe Acute Respiratory and Emerging Infections Consortium,ISARIC)的数据集,从36个国家/地区的COVID-19住院患者中收集了15000例前瞻性数据,计算出基线 病死 率(33%)和机械通气风险(11.6%)。然后,研究者使用ISARIC数据中的基线风险以及网状meta分析中的合并相对风险,计算出绝对效应估计值。研究者基于两项纳入试验的对照组得出了其他目标结局的基线风险。
根据上述计算,研究者发现,基于有严重不精确性的低质量证据,瑞德西韦可能降低 病死 率(网状meta分析比值比[Odds Ratio, OR]为0.66,95%CI 0.40-1.14),绝对效应估计值为降低8.5%的 病死 率(95%CI降低16.5%到升高3.0%)。
此外,瑞德西韦可能减少临床改善时间(平均差异为减少3.04天 [95%CI 0.89-5.19天],在支持治疗组中临床改善时间平均为19天,在瑞德西韦组中平均为16天),由于不精确性和间接性,该证据也为低质量证据。两项研究均使用了等级量表来衡量临床改善情况,其中各个组成部分的重要性各不相同。总的来说,这两项研究对临床改善都使用了相似的定义,并且可能与患者或临床医生的预期相符(即不再需要生命支持、不再需要氧疗、不再需要住院)。但是,由于间接性,指南制定委员会依然降低了这一结局的确定性,因为目前的定义并未考虑临床改善的所有方面(例如症状缓解和功能状态)。指南专家组认为,对大多数人来说,缩短三天的临床改善时间可能很重要;然而,由于该量表各个组成部分的临床重要性不同,对该结果的总体解释仍不确定。
瑞德西韦可能对机械通气风险和住院时长几乎没有影响。机械通气结局的网状meta分析OR为1.03 [95%CI 0.50-2.13],绝对效应估计值为升高0.3% [95%CI 降低5.4%至升高10.2%] (低质量证据)。住院时长的平均差异为0天,95%CI为减少4天到增加4天(低质量证据)。瑞德西韦可能会增加导致药物停用的严重不良事件的风险。网状meta分析OR为1.26 [95%CI 0.52-3.94],绝对效应估计值为升高1.9% [95%CI 降低3.7%至升高17.5%] (低质量证据)。
CAP-CHINA瑞德西韦研究的亚组分析显示,在症状发作后10天内接受瑞德西韦治疗的患者可能在临床改善时间方面获益最大。但是,指南委员会认为,由于该分析不是预先设定的,因此该亚组分析的可信度较低,机遇可能是导致亚组之间差异的原因。ACTT-1研究表明,需要机械通气的患者可能从瑞德西韦中获益较少。然而,鉴于没有事前确定假设的作用方向,该亚组分析的可信度也较低,机遇可能是解释亚组之间显著差异的原因。
2、指南推荐及解读
推荐1:对于重症COVID-19患者,指南建议使用瑞德西韦(弱推荐)。
指南制定委员会做出弱推荐使用的依据主要有:1.低质量证据(临床改善时间略有减少):目前的低质量证据提示瑞德西韦能够缩短重症COVID-19患者3天的临床改善时间。尽管生存获益不确定,考虑到目前的临床改善时间获益及适宜的安全性,指南专家组仍弱推荐使用瑞德西韦。2.患者价值观和偏好:目前的证据仅提示瑞德西韦对临床改善时间有3天的缩短,而对住院时长无影响。指南制定委员会认为,患者是否认可目前临床获益的重要性有较大的不确定性。患者的价值观和偏好的不确定性,以及大多数结局的证据均为低质量证据导致指南制定委员会仅做出弱推荐。3.资源考虑:指南制定委员会在做出推荐时同时考虑了资源分配因素,特别是对于经济条件薄弱的卫生系统。指南制定委员会认为,对于一种新型的COVID-19疗法,如果要做出强推荐,需要有高质量证据支持重要的临床获益。由于瑞德西韦是一种新药、可及性、经济性都有较大的不确定性,指南制定委员担心广泛使用瑞德西韦的机会成本以及可能导致的医疗不公平。4.实用性:瑞德西韦目前只能静脉用药、使用成本相对较高、可及性有限。
推荐2:研究瑞德西韦对COVID-19患者疗效的随机对照试验应继续进行。
尽管专家组对瑞德西韦治疗重症COVID-19患者做出了弱推荐,但只有通过继续进行验证瑞德西韦疗效的RCT,才能解决有关病死率、住院时长、临床改善获益的不确定性问题。对于经济条件有限的医疗系统,明确瑞德西韦的利弊显得更为重要。对于临床决策非常重要的关键研究问题包括:(1)低质量证据表明,瑞德西韦10天疗法可能会缩短临床改善时间。大规模RCT须阐明瑞德西韦对临床改善时间的影响,并进一步评估瑞德西韦的安全性及其对病死率、有创机械通气、住院时间、生活质量等其它重要结局的影响。(2)对于重症COVID-19患者,瑞德西韦的最佳剂量、用药时机以及用药疗程是什么?应单独用药还是与其它干预措施一起使用?(3)是否有接受瑞德西韦治疗有更多获益的特定亚组人群?
3、BMJ 快速指南(BMJ Rapid Recommendations)与MAGIC组织
由于传统指南的制作周期较长,可能无法及时整合最新的证据,为了解决这一弊端,自2016年起BMJ杂志与MAGIC组织合作,基于系统综述与meta分析/网状meta分析,推出了及时整合最新证据的快速指南。BMJ快速指南以临床证据为导向,可能改变临床实践的证据的出现是触发指南制作的基本条件。例如,BMJ瑞德西韦快速指南中提到,这部快速指南的制作是由于5月底ACTT-1瑞德西韦研究的发表而触发的。快速指南制作的每一步均有较短的预期时间(流程见图1)[3]。此外,每部BMJ快速指南一般仅回答1个(或极少的几个)核心临床问题,为快速整合临床证据带来可能。目前BMJ上已经发表了10余部快速指南(及与之匹配的系统综述)[4]。
为了更好的规范临床实践指南的制作、优化指南数据的呈现、促进指南内容的推广,方法学家和临床医生发起建立了MAGIC(Making Grade the Irresistible Choice)组织[5] 。MAGIC组织的长期愿景是建立「数字化和可信赖的证据生态系统(Digital and Trustworthy Evidence Ecosystem)」。MAGIC组织建立了MAGICapp(MAGIC authoring and publication platform)指南写作及出版在线平台,为指南的制作、写作及出版提供了方便、规范的平台和框架,并为临床决策提供支持。BMJ快速指南的证据总结信息和补充材料均可在MAGIC组织的网站上获取(快速指南的网站上提供了明确的链接信息)。在COVID-19疫情中,WHO、MAGIC组织、BMJ Rapid Recommendations合作推出了动态COVID-19指南(第一版为激素指南)[6] 。
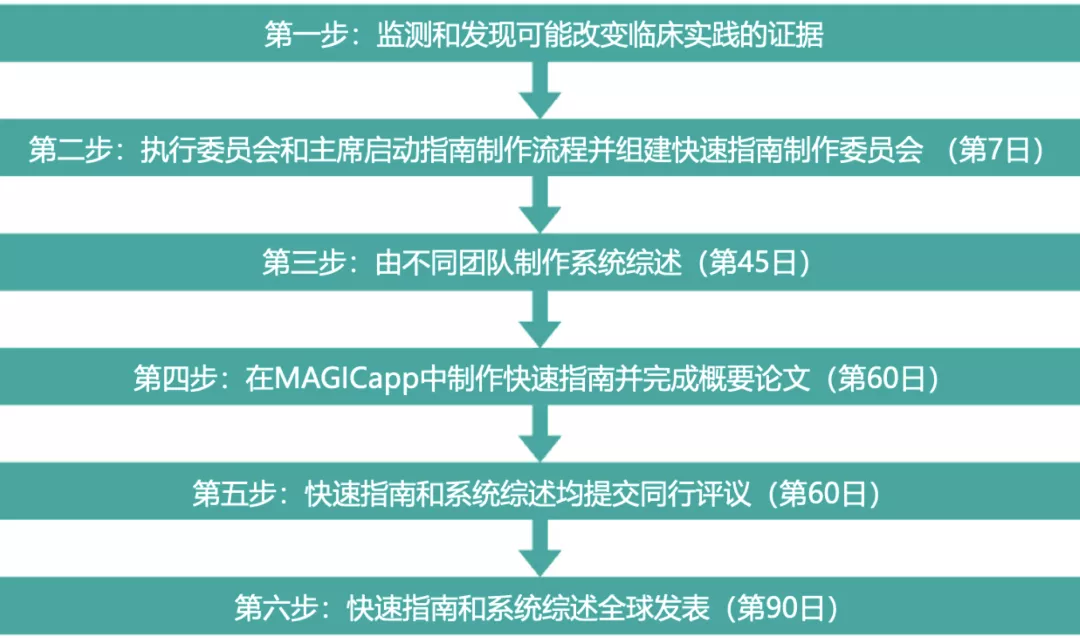
【图1】BMJ快速指南制作流程及目标时间
4、译者注
COVID-19流行至今已半年余,涌现了大量的临床研究。由于证据和临床实践之间的「Gap」,如何将证据及时转化为最佳临床实践是卫生政策制定者、临床医生、研究者等面临的重大挑战。基于特定研究问题的系统综述是循证临床指南的基础。由于COVID-19相关证据产生的速度很快,WHO及一些研究者制作了基于不断更新的证据的动态系统综述/meta分析(living systematic review/meta-analysis),并基于这些系统综述制作了动态指南(living guideline)。动态更新的系统综述和临床指南对COVID-19的临床诊治有非常重要的价值,能够确保新的临床证据被及时、正确的转化到临床上,最大化患者获益。但是,由于目前证据的局限性,仍有大量的临床问题需要进一步的临床研究去解答。例如,BMJ瑞德西韦快速指南[1]虽然弱推荐了在重症患者中使用瑞德西韦,但是最佳剂量、用药时机、用药时长等问题仍待进一步研究。WHO针对COVID-19的激素指南[6]虽然强推荐了在重症COVID-19患者中使用糖皮质激素,但也同时指出,对于目前临床数据非常有限的亚组人群(儿童、结核患者、免疫抑制人群等)这一推荐的可应用性尚不清楚。此外,对于有控制不佳的糖尿病、免疫抑制状态、继发感染、难以纠正的高钾血症等问题的患者,临床医师更应仔细权衡利弊。
BMJ快速指南和WHO动态指南为临床证据转化提供了很好的范本,期待之后能够看到证据更好、更快的应用于临床实践,也期待更多的临床研究能够回答目前亟待解答的临床问题。
参考文献
[1] Rochwerg B, Agarwal A, Zeng L, et al. Remdesivir for severe covid-19: a clinical practice guideline. BMJ. 2020;370:m2924. doi:10.1136/bmj.m2924 (翻译时有删减,部分内容顺序有调整)
[2] Siemieniuk RA, Bartoszko JJ, Ge L, et al. Drug treatments for covid-19: living systematic review and network meta-analysis. BMJ. 2020;370:m2980. doi:10.1136/bmj.m2980
[3] Siemieniuk RA, Agoritsas T, Macdonald H, Guyatt GH, Brandt L, Vandvik PO. Introduction to BMJ Rapid Recommendations. BMJ. 2016;354:i5191. doi:10.1136/bmj.i5191
[4] https://www.bmj.com/rapid-recommendations
[5] https://magicproject.org
[6] Lamontagne F, Agoritsas T, Macdonald H, et al. A living WHO guideline on drugs for covid-19. BMJ. 2020;370:m3379. doi:10.1136/bmj.m3379
译者介绍

商潋瀚
北京中医药大学中西医结合临床专业博士在读(九年制博士阶段),主要研究方向为呼吸系统感染性疾病。


