COVID-19暴发以来,人们一直致力于寻找有效的治疗策略。在尚且缺乏「特效药物」的情况下,糖皮质激素作为病毒性肺炎中常见的辅助治疗药物,就已受到广泛关注。早在2020年2月疫情早期,中华医学会呼吸病学分会就在《中华结核和呼吸杂志》发表了COVID-19激素使用的专家共识。
在过去几种冠状病毒引起的病毒性肺炎中,糖皮质激素的疗效存在争议。例如,有研究发现糖皮质激素不能改善MERS的临床结局,且延长病毒排毒时间;但也有研究发现,糖皮质激素可以降低重症SARS患者的病死率。目前,针对激素对于COVID-19疗效的评估,已有几项随机对照试验(RCT),其中规模最大的RECOVERY试验发现地塞米松可降低COVID-19的28天病死率。
尽管RECOVERY试验显示了糖皮质激素的作用,但仍有一些没有解决的问题。RCT研究采用统一的激素使用起始时间,但在真实世界中,临床医生可能会根据对患者症状、指标、病情变化的观察决定何时应用激素。本研究收集了武汉金银潭医院收治的COVID-19肺炎患者临床信息,分析激素使用和预后的关系,并探讨激素使用时机对预后的影响。研究论文已在《Clinical Microbiology and Infection》杂志在线发表。
这是一项单中心、回顾性队列研究,纳入2019.12.29~2020.2.15期间年龄≥18岁、确诊COVID-19 且具有明确临床预后(出院或死亡)的患者。排除重要信息缺失(如激素使用信息不详)或入院24小时内死亡的患者。
根据COVID-19专家共识将疾病严重程度分为轻症、重症、危重症。一般氧疗指鼻导管吸氧、面罩吸氧;高级呼吸支持指高流量吸氧、无创通气、有创通气、EMCO。「恶化」定义为原本不需要吸氧或需要一般氧疗支持的患者病情加重需要高级呼吸支持条件。
主要临床结局是在院病死率,次要结局为发生病情恶化。其他观察指标包括住院后SAS-CoV-2 RNA阳性的持续时间、SAS-CoV-2 RNA排毒时间(发病至病毒转阴时间)、ICU入住率、ICU时间、住院时间、院内感染。
应用糖皮质激素指患者在院期间接受至少一次口服或静脉糖皮质激素(包括甲泼尼龙、泼尼松、地塞米松或氢化可的松)。低-中剂量指每日激素应用剂量甲泼尼龙 ≤80mg(或等效),大剂量指每日激素应用剂量甲泼尼龙> 80mg(或等效)。
患者筛选流程如图1,2019.12.29~2020.2.15期间出院或死亡患者共702例,排除42例重要信息缺失、6例入院24小时内死亡及8例接受大剂量激素患者,最终入选646例,其中158接受低-中剂量激素治疗。
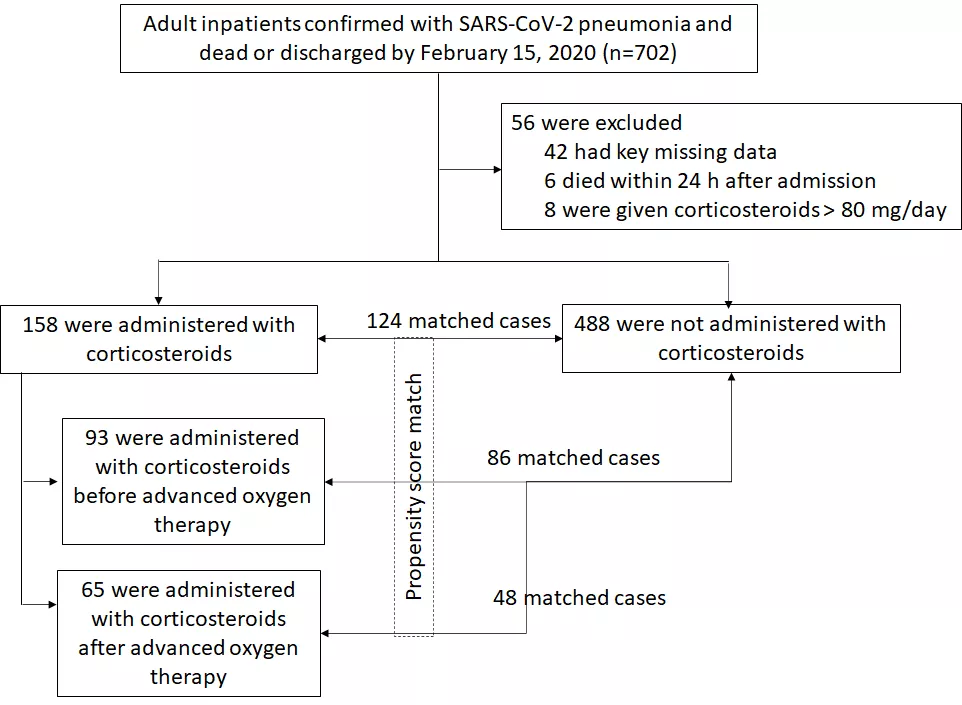
【图1】入选患者的筛选流程和分组、匹配
这158例患者中,149例应用甲泼尼龙、8例应用泼尼松、1例应用地塞米松。其实中位剂量为甲泼尼龙(或等效)80m/d (IQR, 40~80mg),激素起始应用的中位时间是发病后13(IQR, 11~17)天、住院后3(IQR, 2~5)天,使用持续的中位时间是5(IQR, 3~8)天。在激素应用起始时,17例(10.8%)不需要吸氧,76例(48.1%)需一般氧疗,49例(31.0%)需要高流量吸氧或无创通气,16例(10.1%)需要有创通气。
646患者入院的基线情况显示,接受激素治疗的重症和危重症患者更多(116/158, 73.4% vs 121/488, 24.9%)。为了平衡基线情况,我们在646例患者中进行了1:1的倾向性评分配对(propensity score match),配对指标包括年龄、性别、淋巴细胞计数、疾病严重程度、是否接受抗病毒治疗。最终筛选出124对激素应用/非应用患者,基线情况均衡。
在所有646患者中,接受激素治疗患者病死率更高(72/158, 45.6% vs 56/488, 11.5%, p<0.0001),但这可能与这部分患者入院时病情更重有关。我们着重分析了124对匹配患者的临床指标和预后,发现在院病死率没有差异(图2-A), ICU入住率和ICU住院时间也无差异。
激素使用时机可能是影响疗效的重要因素,我们试图探讨在高级呼吸支持前使用激素能否改善预后。共有93例患者在需要高级呼吸支持之前就接受了激素治疗,进行倾向性评分匹配后匹配出86对患者。其中使用激素患者的住院病死率更低(17/86, 19.8% vs. 26/86, 30.2%, log rank test p=0.0102)。图2-B显示了激素应用/非应用组入院后的生存曲线。另外,激素应用组的ICU住院率低,但不具有统计学差异(9/86, 10.5% vs 18/86, 20.9%, p = 0.0592)。而在发生病情恶化之后匹配出的48例患者中,住院病死率、ICU入住率、ICU住院时间均无差异。
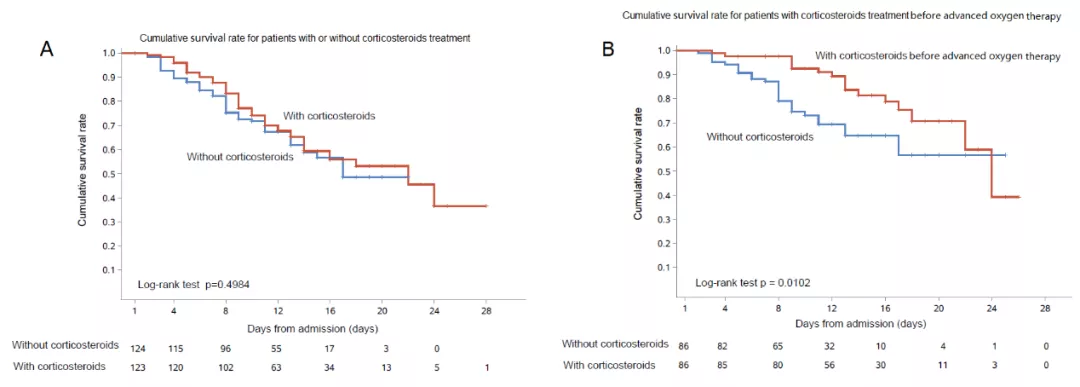
【图2】匹配后所有呼吸支持条件患者[Panel A] 和高级呼吸支持条件前[Panel B]应用激素患者累计生存率的Kaplan-Meier 曲线
生存曲线只能描述性地展示住院患者的存活情况。RCT研究具有规定的统一用药起始(例如入组当天),但在回顾性研究中,非激素应用队列患者不存在「用药起始时间」这个时间点。因此,我们应用Cox回归的比例风险模型将激素治疗作为依时协变量调整。在124对患者的单因素分析中,年龄、女性、糖尿病和高血压是死亡的危险因素。在高级呼吸支持前使用激素的86对患者中,激素降低在院病死率(HR=0.46 ,95% CI: 0.26~0.82)。在多因素分析中,表1显示了将激素治疗作为依时协变量和其他变量的HR值,在124对(adjusted HR [aHR] 0.92; 95% CI 0.56-1.49; p=0.7234)和恶化前使用激素的86对患者(aHR, 0.57; 95%CI: 0.24-1.32, p=0.1875)中,激素均对在院病死率无影响。类似地,在高级呼吸支持条件前应用激素不改善恶化(aHR, 0.99; 95%CI: 0.81-1.21, p=0.9195)。
此外,应用激素患者的入院后SARS-CoV-2 RNA阳性持续时间和院内感染率后与非应用组相比没有差异。
从以上结果看来,经过倾向性匹配和依时协变量校正,激素治疗对COVID-19患者的在院病死率无改善。
激素治疗病毒性肺炎的疗效一直存在争议,和激素应用时机、剂量都有关系。近期的「RECOVERY」研究提示地塞米松可以降低重症COVID-19患者28-day病死率。随着RECOVERY研究的发表,激素治疗被视为COVID-19重症患者的标准治疗,并写入WHO指南。但该研究对于激素副作用的评估并不充分。考虑到激素的潜在风险,权衡获益与风险非常重要。激素使用的确切适应症,仍有待更细致的研究。例如,在特定年龄或吸氧条件下应用激素可能获益更多。本研究试图探讨在病情恶化前应用激素改善预后的可能性,但未得到阳性结果。
作为一项回顾性观察性研究,本研究具有许多局限。针对这些局限,我们尽量应用统计学方法进行了校正。例如针对激素应用/非应用组基线不均衡,我们采用倾向性匹配的方式。但在这一过程中,损失了约20%的样本量。高级呼吸支持亚组病人的匹配后样本量较小,统计学效能受到影响。另外,我们虽然对激素进行了依时协变量校正,但其他临床指标(例如住院时间)仍可能受到幸存者偏倚的影响(例如在一般氧疗是接受激素治疗患者的住院时间比非激素治疗患者显著延长),而仅能作为一项描述性数据,不宜做因果性的结论。另外,激素副作用相关的临床数据,例如血压、血糖缺失较多,无法统计;住院后病毒阳性时间数据较为离散,也只能视为描述,无法形成结论。
本研究未发现激素对于COVID-19患者在院病死率有改善作用,但可能会为未来RCT研究方案的制定提供参考。例如对激素起始时间的限定,以及适用人群的界定(以呼吸支持条件的分级作为指征仍不够确切,氧合指数可能是更准确的指标),都有待进一步研究探索。
作者介绍

刘智博
2015年毕业于北京协和医学院,同年进入中日友好医院呼吸与危重症医学科,2017年12月加入PCCM专科培训至今。历任内科住院医师、RICU住院总医师、呼吸中心住院总医师。主要研究方向为呼吸道感染,发表多篇SCI及核心期刊文章。

范国辉
2016年毕业于北京协和医学院,同年进入中日友好医院临床医学研究所临床医学研究数据与项目管理平台,现任研究实习员。主要研究方向为呼吸疾病流行病与卫生统计学,参与多项国家课题、药物临床试验等,以一作或并列一作发表SCI 文章10余篇,累计影响因子170。

李霞
医学硕士 副主任医师 武汉市金银潭医院感染三科 副主任,从事感染性疾病临床工作14年,主持市级课题1项,参与省级课题及药物临床试验多项,目前负责新冠肺炎患者出院后复诊随访工作。

黄正辉
毕业于湖北中医药大学,医学学士,主治医师,结核科副主任,从事临床工作10余年,擅长于肺结核、糖尿病合并结核病、呼吸系统疾病诊断及治疗、中西医结核病治疗,发表SCI、国家级、省级论文10篇。


