
内容来自同济大学附属东方医院举办的第二届「呼吸系统疑难、少见病临床诊治浦江论坛」,李强主任现场演讲可戳文末视频观看。
一、临床医生一定要不断对呼吸系统的疑难少见病进行分类梳理,然后像定位坐标一样进行定位
少见病相对比较好界定,就是指那些临床发病率及患病率均较低、主要累及呼吸系统的疾病。但疑难病有所不同,所谓「疑难」只是一个相对的概念,例如,在同济大学附属东方医院举办的第二届「呼吸系统疑难、少见病临床诊治浦江论坛」上,有些疾病在场参会的一部分大夫没有见过,但可能另一些专家每天都在和这些疾病打交道,所以,我们要斟酌「何为疑难」。
「疑难」包含了两层意思,即「诊断的疑难」和「治疗的疑难」,像一些感染的病变,诊断出来后及时对症治疗、调整抗生素,病人的情况就相对容易改观,而在另一些情况下,即使正确诊断,治疗上也没有什么好的办法,因此,疑难病的概念通常含盖了少见病的概念。
具体是指那些「病变主要累及呼吸系统、且在临床诊断和治疗过程中需要依赖一定的经验和一些特定的技术,除此之外,还需要医务工作者有良好的工作习惯及智慧,方可获得正确的诊断和良好治疗转归的」一类疾病。比如,在例行的询问病史中,如果没有注意到一些重要细节,就可能永远无法明确诊断。
此外,临床医生一定要不断对呼吸系统的疑难少见病进行分类、梳理,然后像定位坐标一样进行定位,刚开始可能不能准确定位到某个具体的疾病上,但能定位到一个象限里——先了解大概区域,再进行处理,就不会有过大的偏差。
如果没有这些良好的思维习惯,盲目的把病人定位在某种病上,可能处理的时候就发现完全风马牛不相及,甚至是完全相反的!最终导致病人接受治疗时出现严重的后果。
根据病变所累及的主要解剖部位以及病变的性质,我们大致可将其分为以下7类,这样分类更利于大家理解:
1、气管、支气管病
在气管支气管病变里,有气管、支气管良性肿瘤(气管、支气管平滑肌瘤、气管、支气管乳头状瘤、支气管脂肪瘤、气管血管球瘤、支气管囊肿、累及气道的Rosai-Dorfman病);气管、支气管恶性肿瘤(气管、支气管腺样囊性癌、气管、支气管黏液表皮样癌、促纤维增生性小圆细胞肿瘤、支气管类癌);以及气管、支气管淀粉样变;骨化性气管支气管病;支气管结核;支气管结石;支气管异物;气管支气管瘘……
具体来讲,一个疑难病例着手后,首先看病变的主要部位在哪里,即使病变累及了多系统,也要抓住主要矛盾,之后部分问题就能迎刃而解,如果没有抓到主要矛盾,很可能越治越麻烦,特别是ICU等处的危重病人,可能医生为患者忙活一个星期还难见效,一会血压不行了、一会酸碱失衡了、一会呼吸又不行了……
2、呼吸道感染性疾病
有细菌性感染(重症肺炎、肺脓肿合并脓胸、放线菌肺炎、奴卡菌肺炎);真菌感染(气管、支气管真菌感染、马尔尼菲青霉菌、肺隐球菌病、组织胞浆菌病、肺孢子丝菌病);肺寄生虫感染;肺结核及非结核分枝杆菌感染(肺结核、非结核分支杆菌感染),讨论一些多重感染时,大多数还有免疫系统的问题,也就是免疫抑制宿主合并的肺部感染(AIDS合并肺孢子菌感染、AIDS合并肺结核、AIDS合并肺卡波西肉瘤、白血病合并肺侵袭性肺曲霉病、白血病合并隐球菌感染)。
不少医生都特别关注「特殊病原菌的感染」,呼吸道感染性疾病在这场讨论中占了很大的篇幅,我也认为这是呼吸系统疑难少见病中最具有挑战性的:第一,它的层面广,涉及到所有年龄阶层;第二,它在处理时要有很好的时效性,有时及时正确诊断了,但时效性没有抓住,患者的最终结果很可能也是死亡!而其他的一些疾病,甚至包括肿瘤的病变、遗传性的病变,患者的预后都不会这么受「时效性」的影响。
3、肺部肿瘤
「原发性支气管肺癌」大概是目前世界级的挑战,还有诊断起来相对不易的原发性淋巴瘤等等……
4、免疫相关性支气管与肺部疾病;
5、肺血管性病变
6、先天或遗传性肺病;
7、呼吸系统其他少见病
详细分类可下图查看:








二、借用医学影像的进步,正确判断病变良恶性的概率可高达90~95%?
我眼见了医学影像技术进步,年轻时,老师给我们讲胸片,基本就是拿一个教鞭在图像上画圈,具体的病情分析还是雾里看花的,现在,我们的老主任教授退休后还偶尔到科室里来查房,分析病例时,主任感慨说:「现在的年轻人真是厉害,我们快退休时看个片子还看不明白,他们30多岁就能对着片子说得头头是道」,我说,这得益于科学技术的进步、手段多了,而且每一个片子背后我们都有病理结果做证实,大大加快了年轻医生的成长,再者,老一辈的专家受条件的限制,哪怕患者去世后,已经怀疑是淋巴瘤,仍难以拍板。
现在不同了,随着高分辨率CT、PET-CT、PET-MRI及支气管腔内超声等各种新型影像技术的发展和普及,已经使原本很多临床难以发现或难以识别的病变,能够在早期即被诊断或识别。
我们来看一个病例
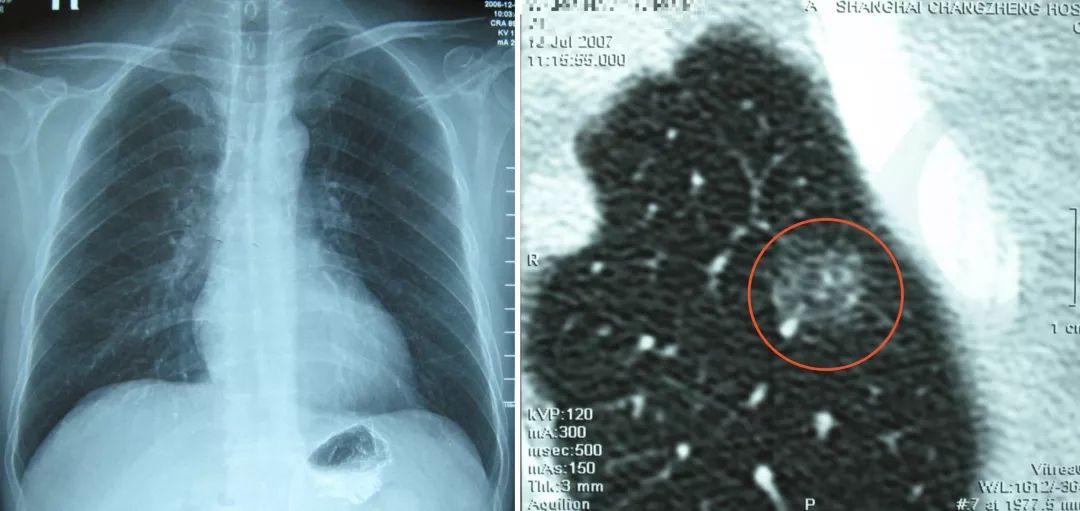
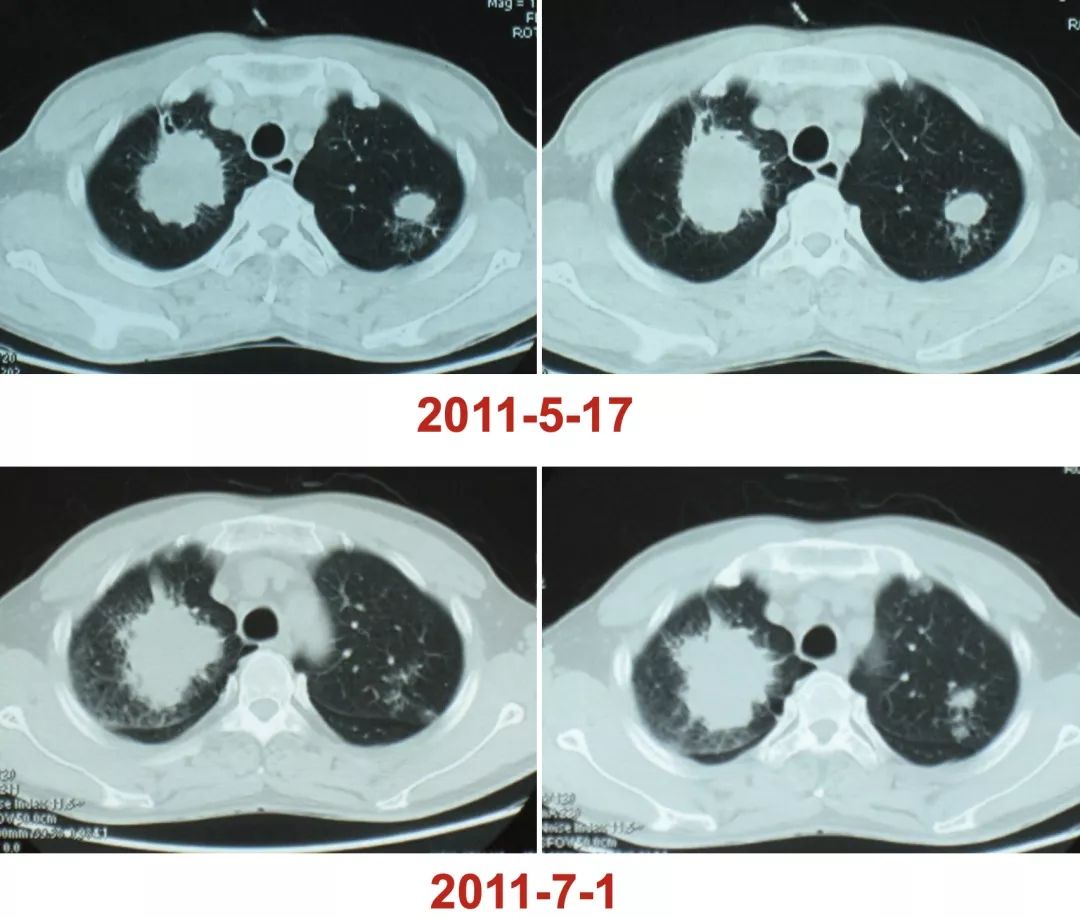
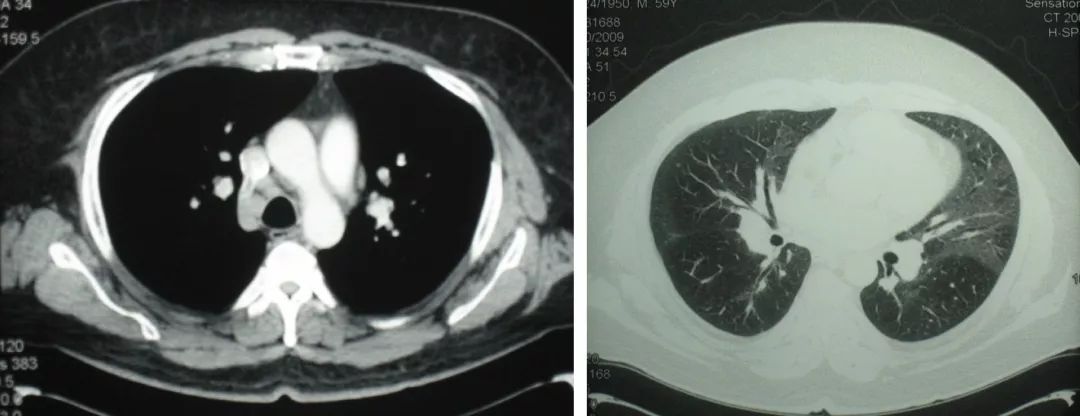
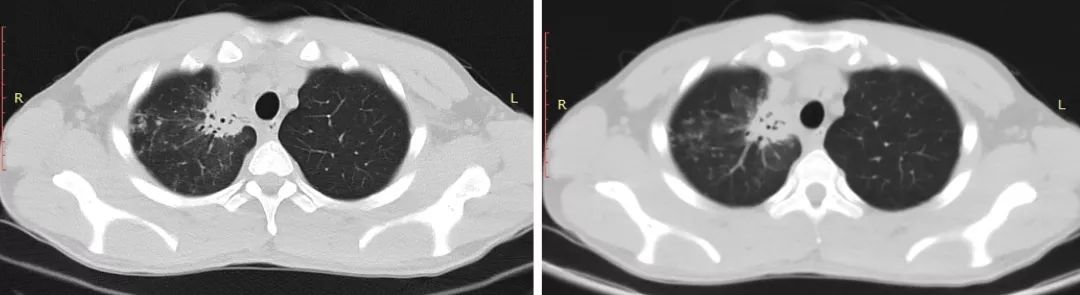
病史:男性、46岁,建筑工人。因「反复间断性咯血2年」,外院胸片检查未见异常,临床诊断为「支气管扩张」,两年间发作4次,为明确诊断来我院门诊。
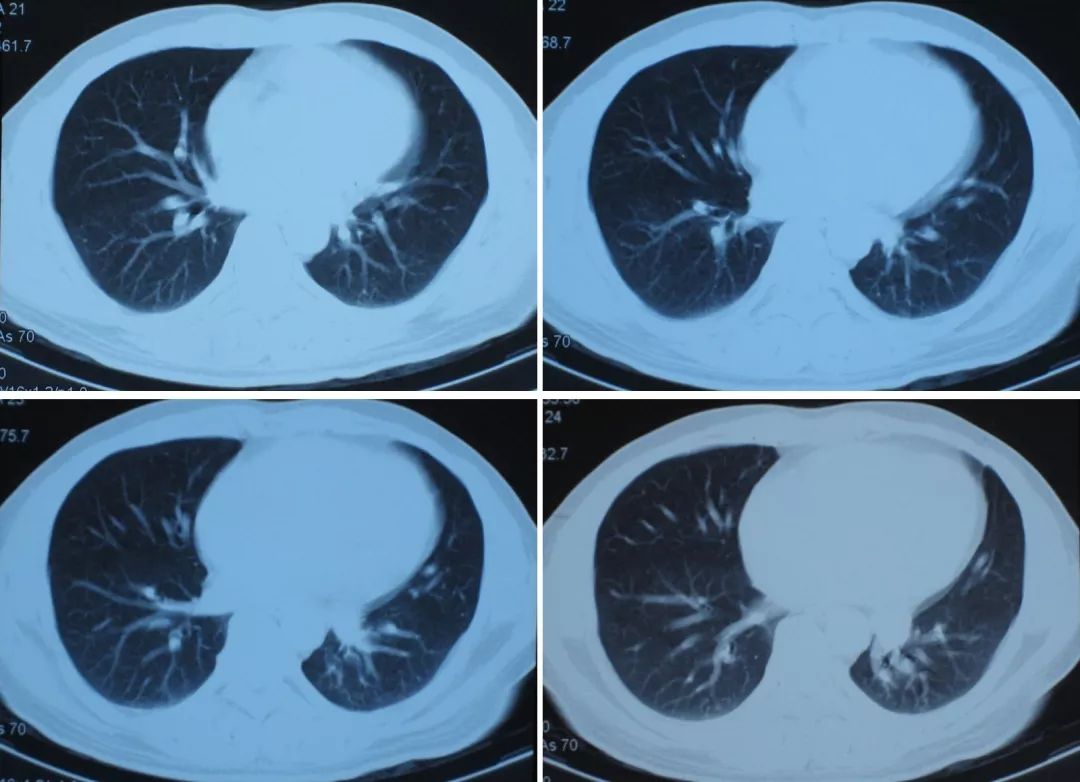
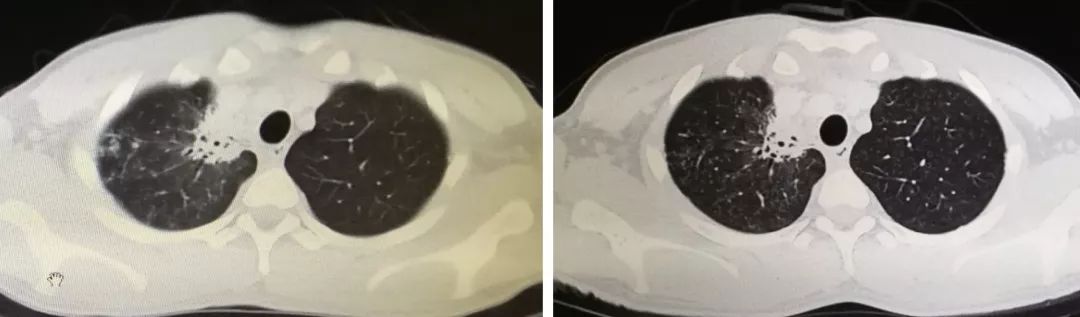
从CT上看好像没有什么大的异常,但是仔细看又发现,患者的左下肺有一个小的结节样病灶,似乎是在主动脉弓旁。
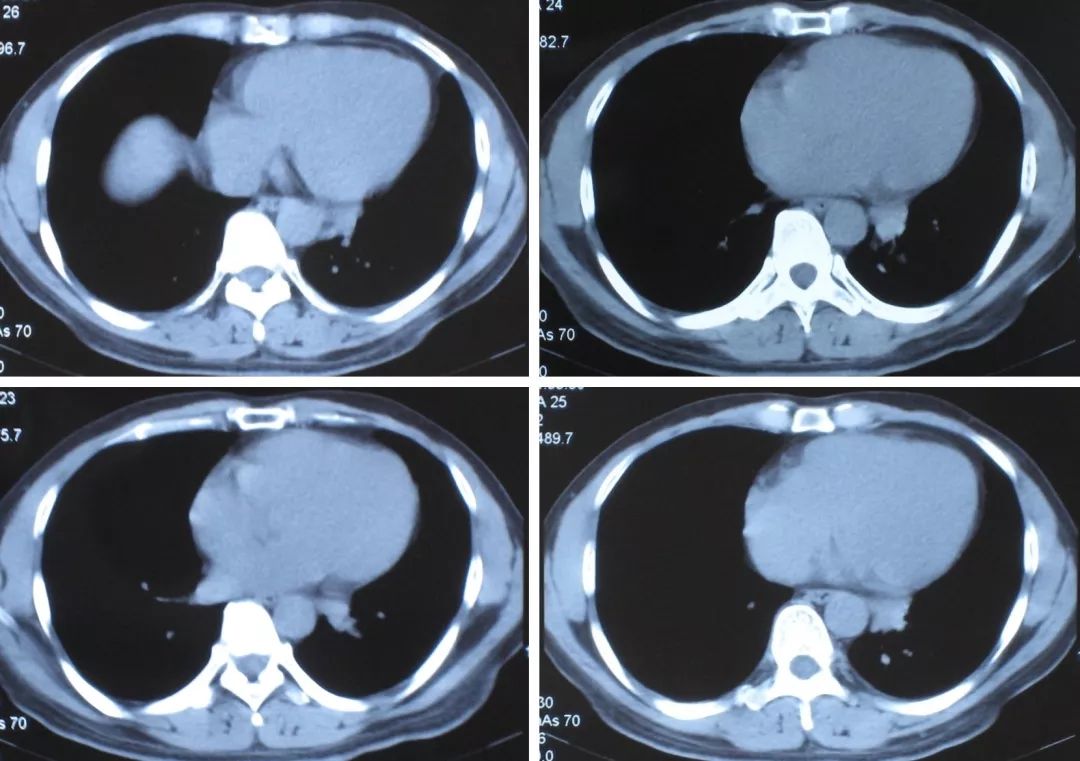
医生一定不能盲目,一定要分析疾病的情况,如果给这位患者做了经皮肺活检,那麻烦就大了。因为这位患者就是血管的问题。
所以,怎么办?下一步可进行何种检查?
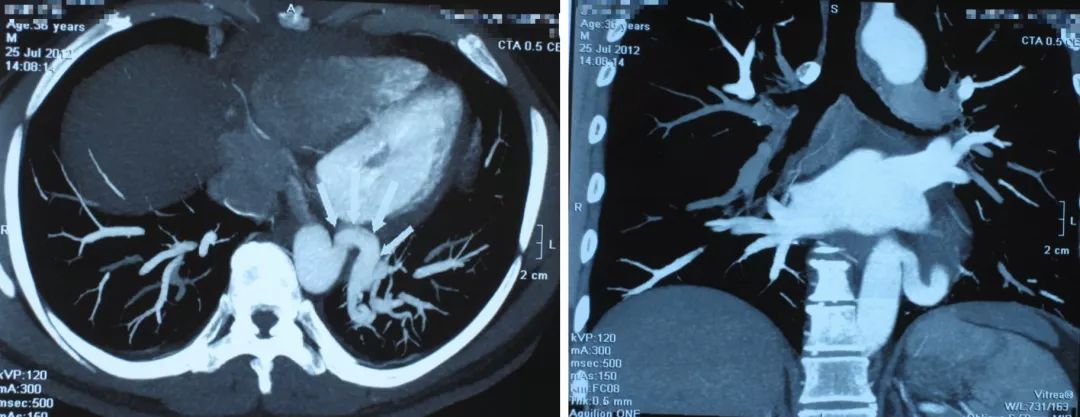
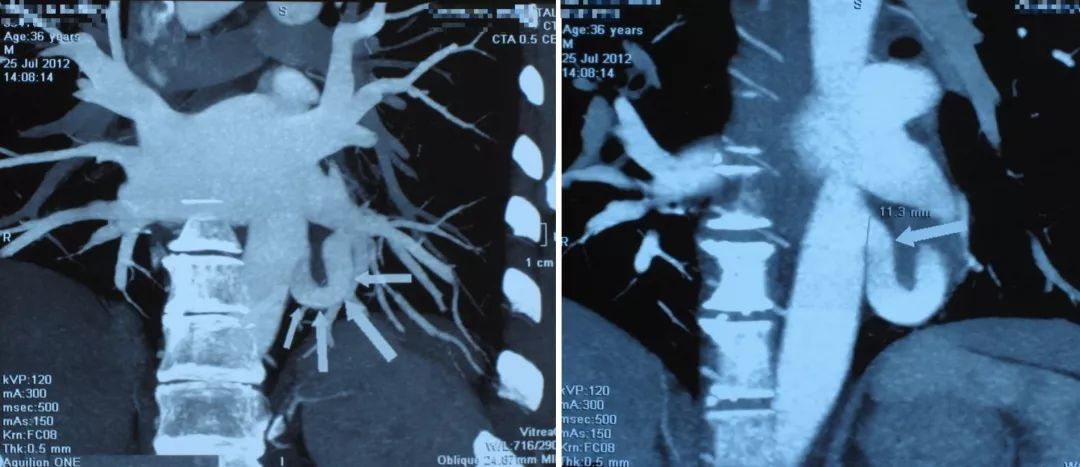
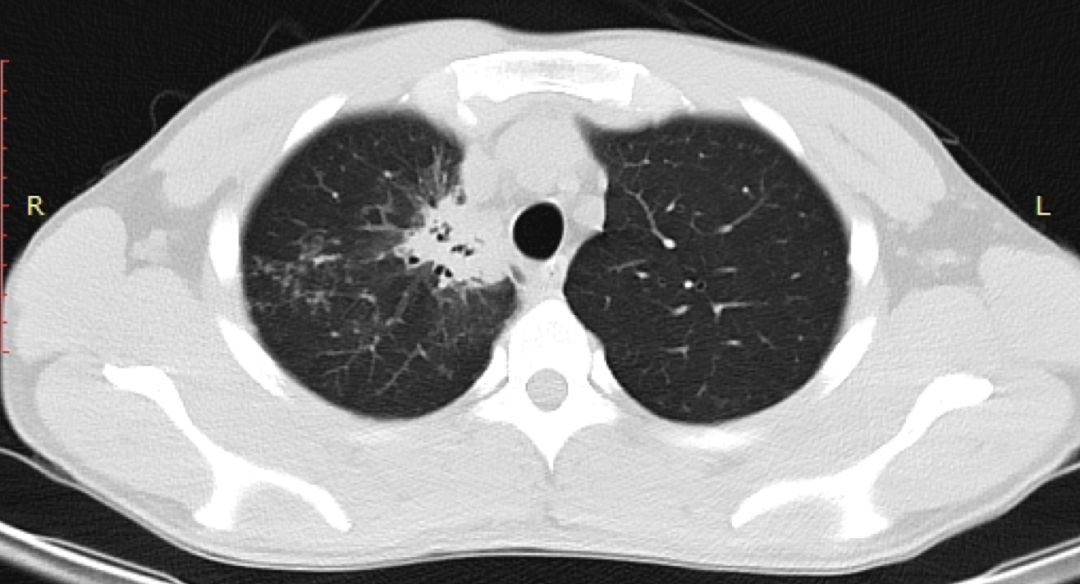
我们做了CTA,看到患者的结节就是从主动脉分出来的一支比较粗的体循环动脉,实际上是肺隔离症,如果没有这些技术,甚至可能会在抗感染、放疗上走很多弯路。下图十分清晰:
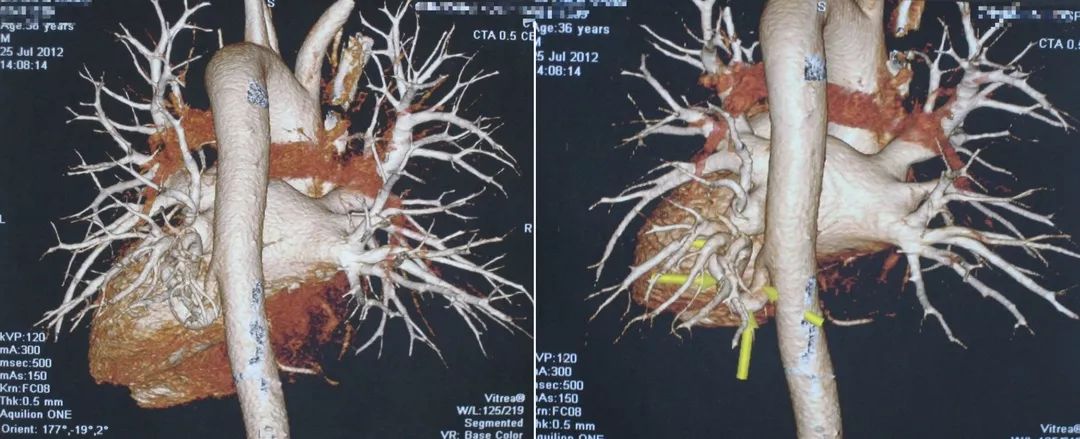
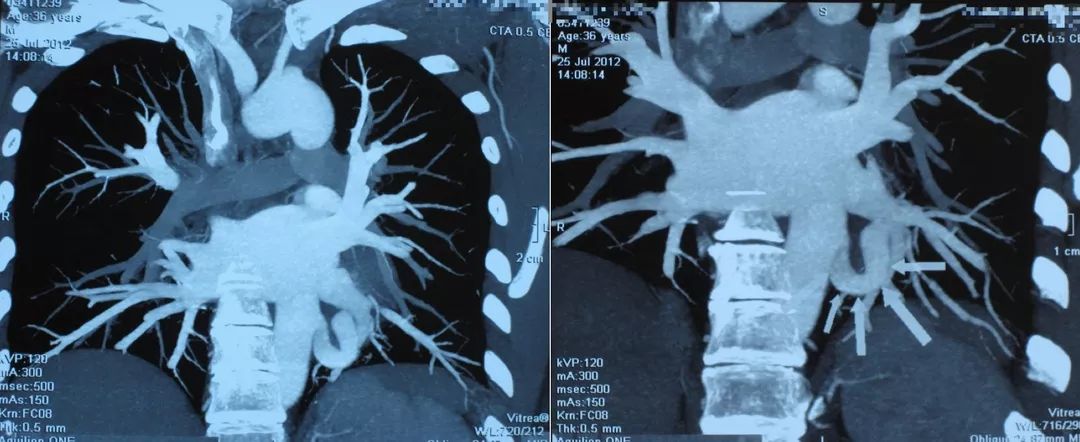
肺隔离症分为肺内型和肺外型,肺内型多见,15%的患者无临床症状,当隔离肺与正常支气管交通时,常伴有症状,咳嗽、咯脓痰,反复的肺部感染,咯血。肺外型少见,多无症状。常在手术后确证。
大家可能都非常清楚,肺隔离症是从体循环供血的,这类病例如没有医学影像学技术做支撑,确诊会十分困难。
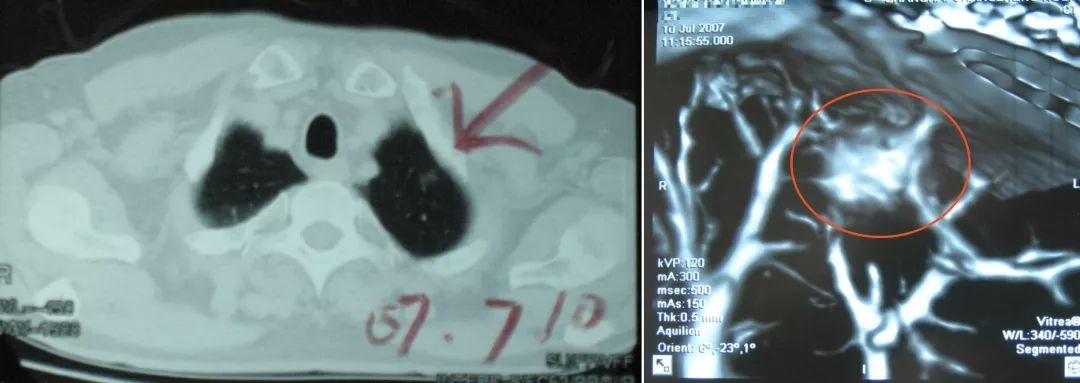
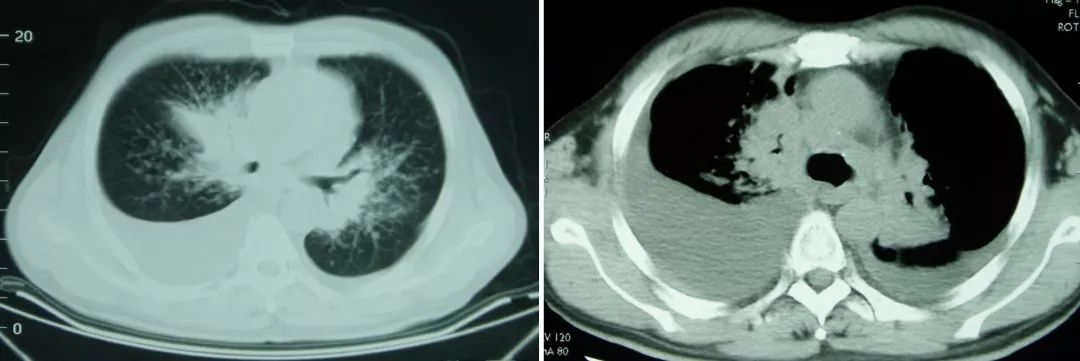
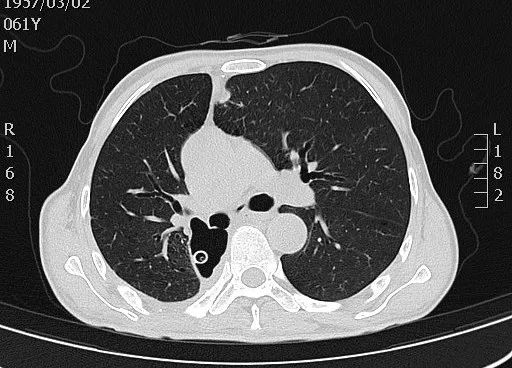
另外,对于0.5厘米的小结节,我们除了可以做平扫之外,还可以做它和支气管、血管之间的关系,这样我们对临床上疾病的诊断,特别是有助于判断肺部磨玻璃影(ground-glass opacity,GGO)。
我个人的体会,近两年我见过一厘米左右的GGO,认真做三维处理之后,正确判断良恶性的概率在90~95%之间。不过实性结节不敢说,诊断时还是要特别当心。
过去需要做支气管造影的,我们现在可以通过三维处理,例如ABPA,出现中心性支气管扩张,在下图上非常直观,学生会有深刻印象:
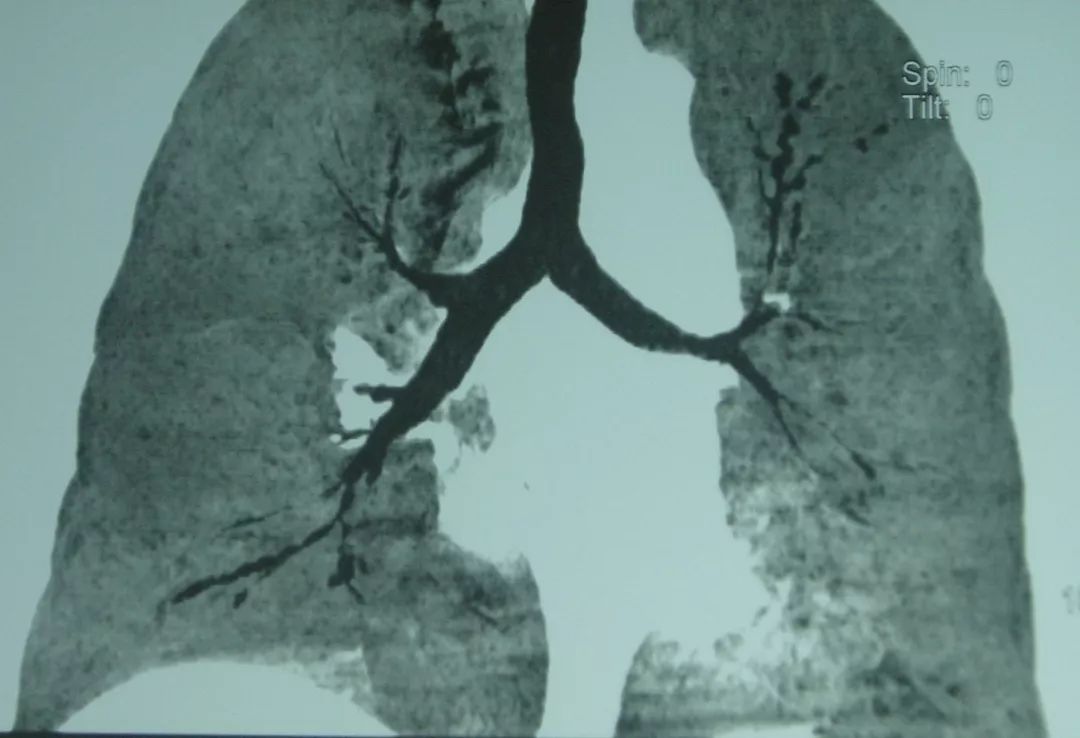
还有这种小结节:
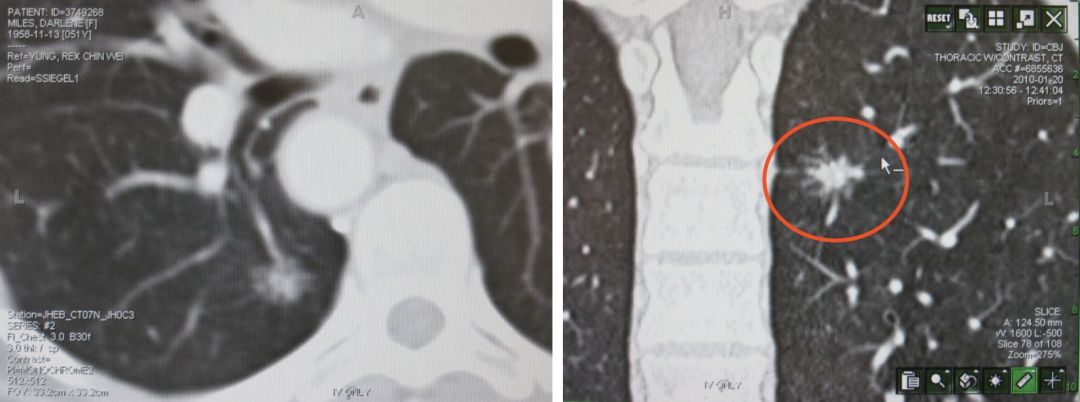
我们现在还有一些新的技术进步,如导航、超声、共聚焦显微镜、OCT等技术,都可以对非常小的病灶,甚至很早期的气道病变进行分析。
由此可见,医学影像学技术的发展与进步,已经极大的提升了我们对疑难病和少见病的诊断和治疗水平。
但是,在临床实践中,当人们遇到以下这类「弥漫性肺部损害」的影像学改变时,医生们有时依然会觉得很迷茫。单纯凭借影像仍有局限性,我们就需考虑一些有创的诊断技术。
像这样的病变,原先遇到时会觉得很困难、无从下手:
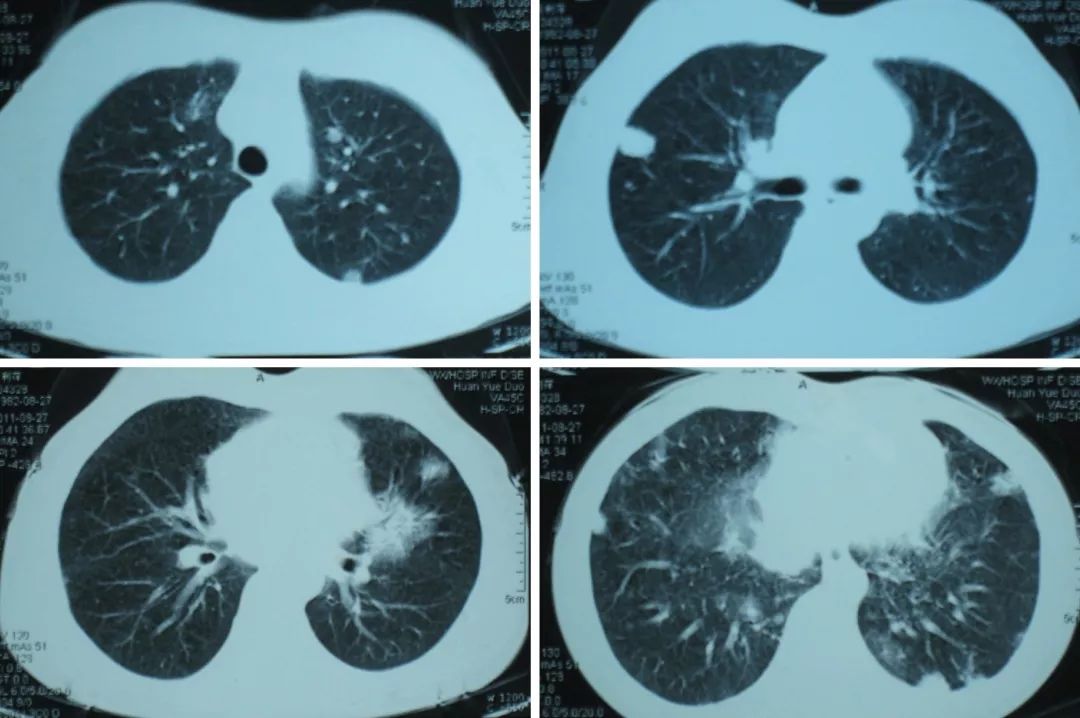
现在就可以通过PET-CT进行分类:

三、「一家单位如果介入呼吸病学技术开展的好,年轻医生就成长得快」
我自己有比较深刻的体会,一家单位如果介入呼吸病学技术开展的好,年轻医生就成长得快,因为在没有明确诊断时,影像中往往会有一些线索和特征,不断的用介入呼吸病学技术「明确诊断、明确诊断、明确诊断」的过程中,会在印象里不断的验证,从而留下深刻印象。
了解和掌握介入呼吸病学技术的最新进展,合理的将其运用到呼吸病的诊治中,将会极大地提升临床医生对呼吸系统疑难、少见病的诊治水平。
1、充分利用好经支气管镜的活检(TBLB)、刷检、支气管肺泡灌洗、TBNA(EBUS-TBNA)、经皮肺活检及胸腔镜肺活检等技术,绝大多数的疾病均可以获得明确的诊断。
这些技术把整个呼吸系统的这个疑难病和少见病的诊治能力提升了一大步,如果没有这些技术的支撑,有的时候诊断水平就要大打折扣。
先来看看这个病例
患者男性,36岁,因「间断性咳嗽、伴发热一周」,体温最高时达40摄氏度,痰不多,拍胸片示左肺轻度炎症,于当地给予左旋氧氟沙星,静滴3天症状无改善,转来我院。
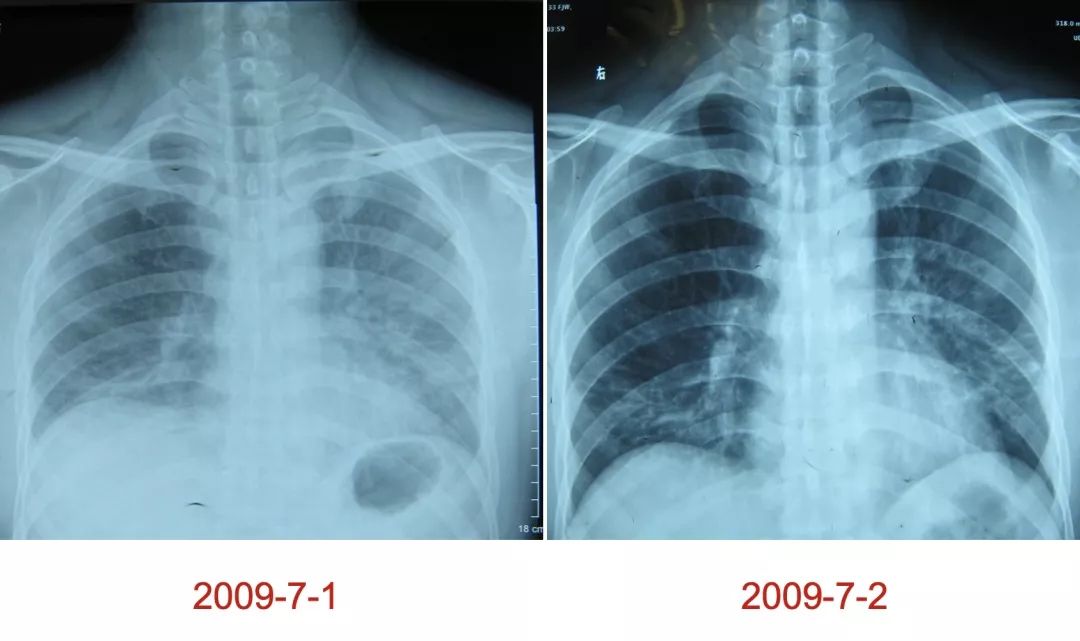
后改用泰能加万古霉素治疗一周,病人出现气促、呼吸困难等症状。复查胸部CT示肺部病变程度和范围明显加重。(2009-7-8)
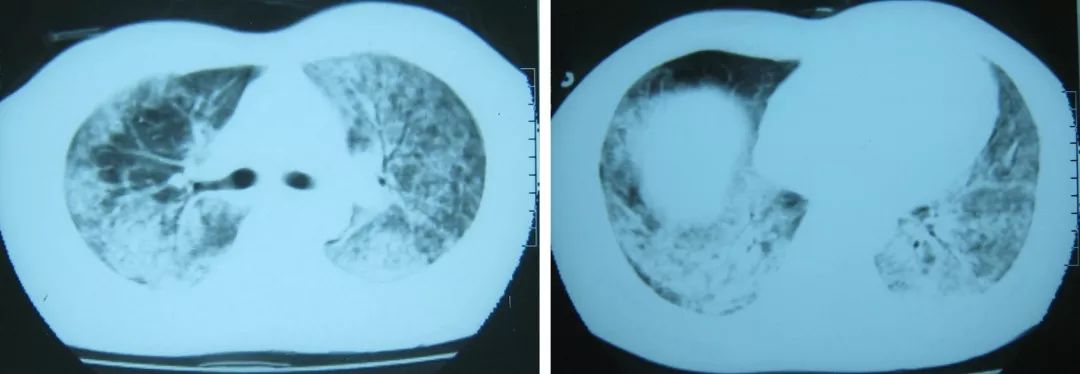
这时如果还不能明确诊断,病人可能就没有机会给你了——可能的诊断是什么?应该对治疗作何调整?
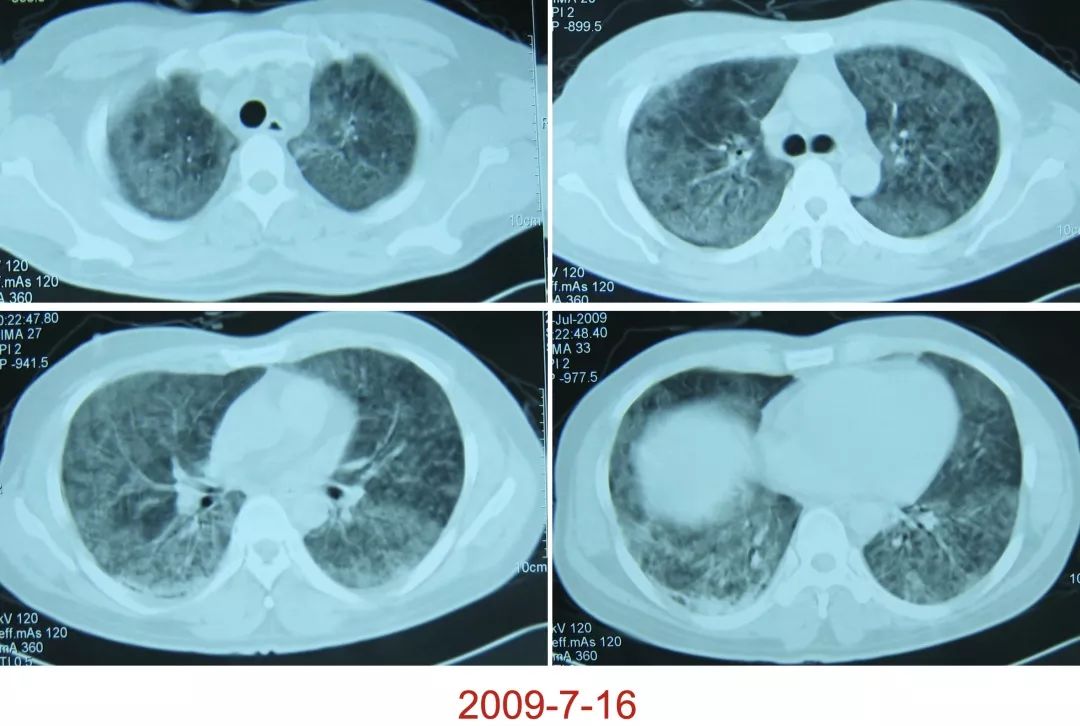
为了明确诊断,我们给患者行了:支气管肺泡灌洗及TBLB。
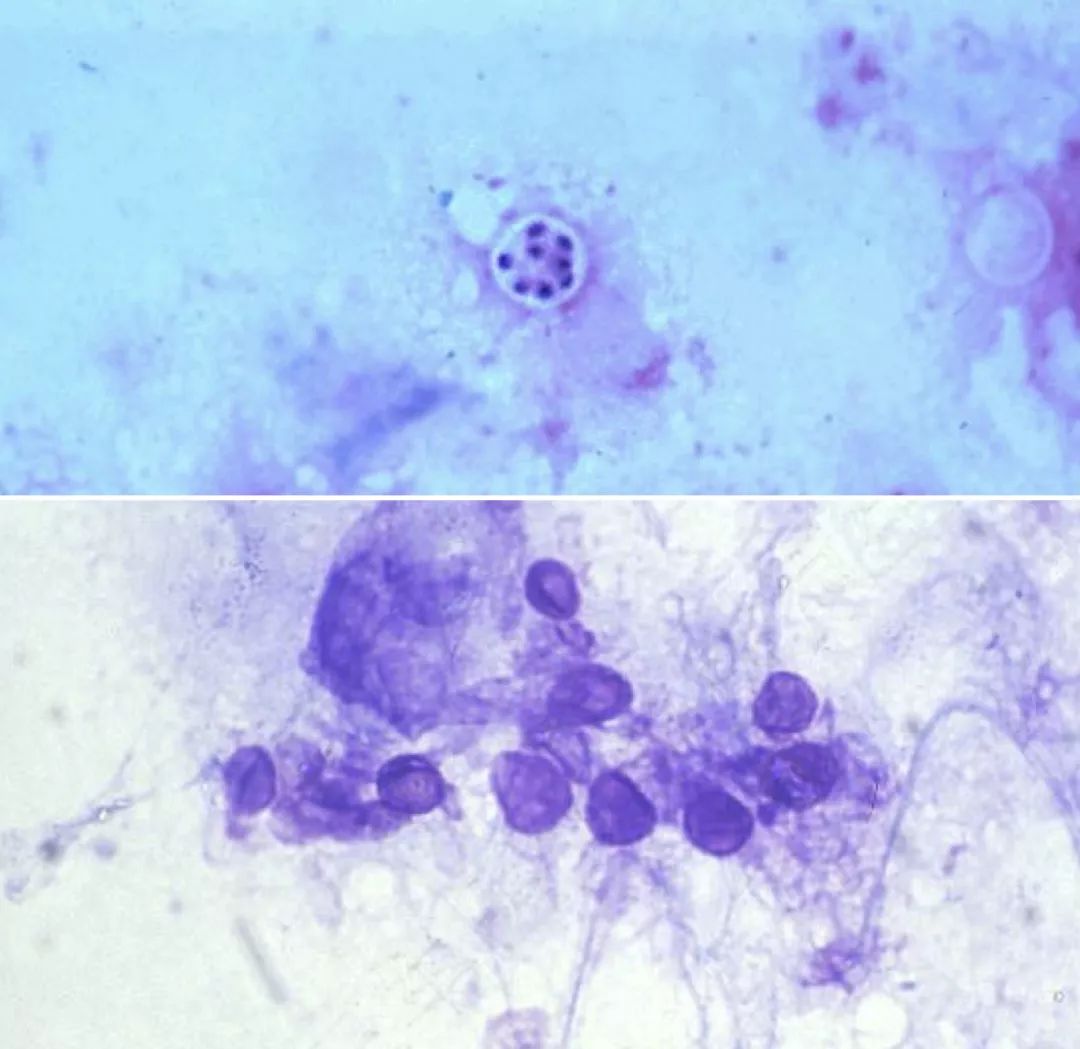
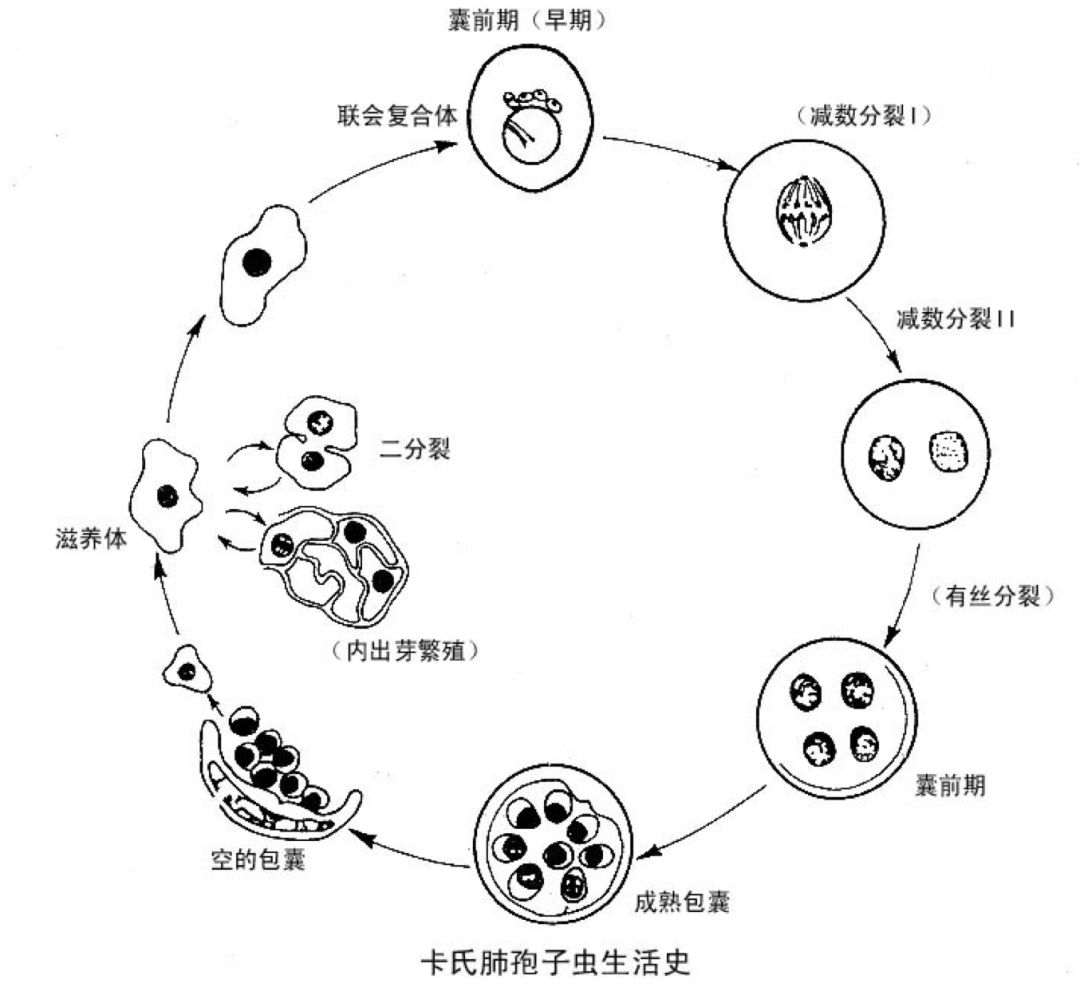
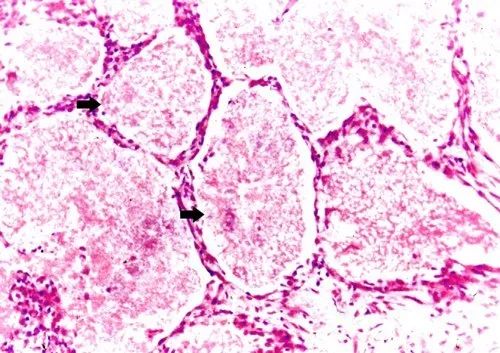
最后诊断:HIV感染合并CPC感染。
BALF中卡氏肺孢子菌的检出率可高达70%~90%。
2、充分地利用好内科胸腔镜不仅能极大地提升胸膜疾病的诊断水平,同时还能对一些胸膜疾病的治疗发挥重要的作用。
我印象很深刻,原来做住院医生时,一谈到「脓胸」,资历老的主任医师、副主任医师都直摇头,认为患者的预后堪忧。但现在通过一些介入手段,引流、灌洗就可以得到很好的解决。
右下肺肺脓肿,10月30日胸部CT:
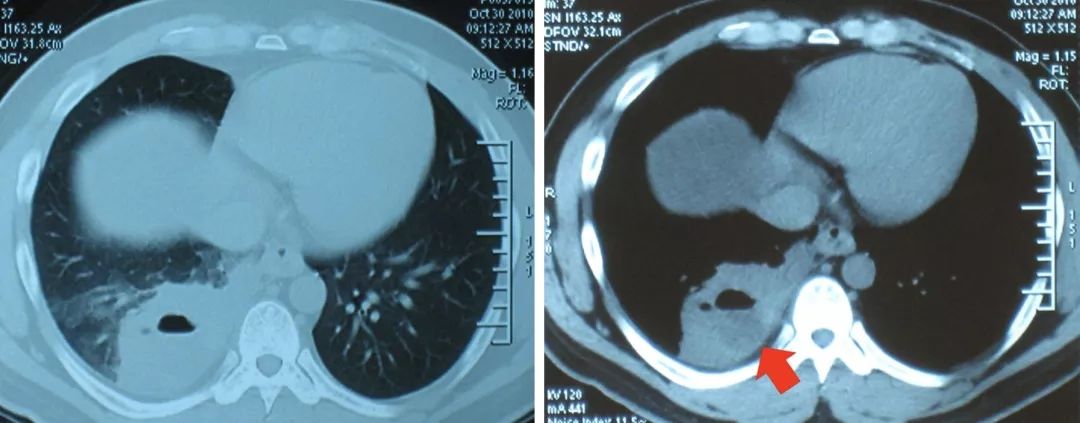
11月4日影像学表现:
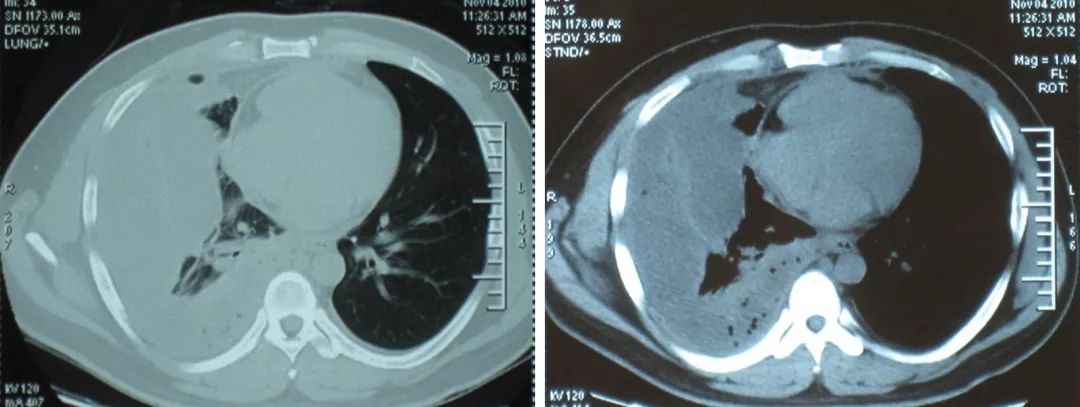
11月7日转至我院进一步治疗:
当日行胸腔镜下纤维粘连带松解、胸膜腔生理盐水冲洗及脓液引流术。术毕胸膜腔内注入尿激酶25万U。
胸腔介入治疗后(11-9)
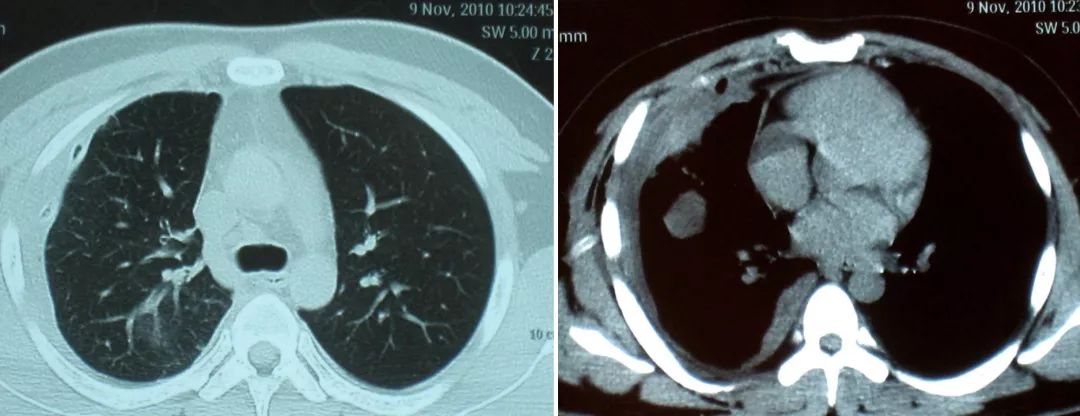
3、支气管腔内的各种介入治疗技术,能够极大地提升我们对各种良、恶性肿瘤、气道狭窄、难治性气胸、支气管胸膜瘘、支气管结核、RP、气道淀粉样变等疾病的诊治水平。
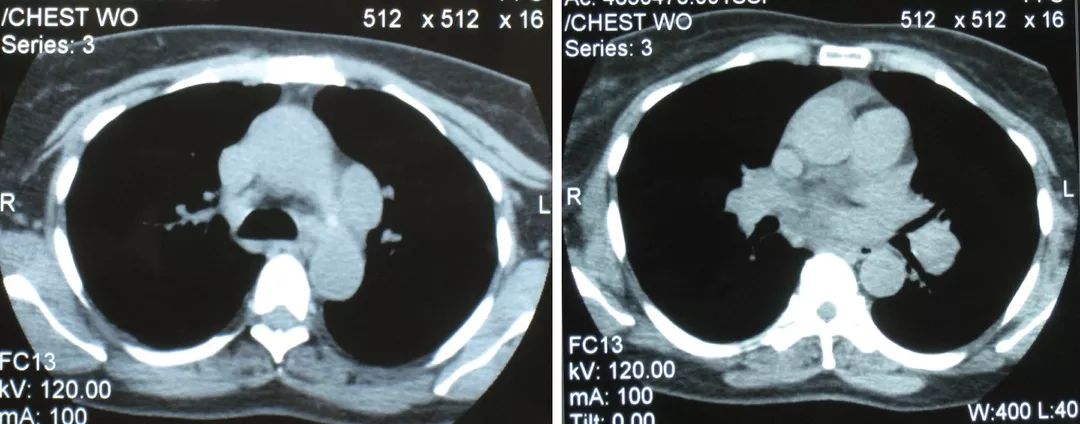
可以对各种良恶性肿瘤、瘘这些问题做很好的应对,例如下方影像所示,这么大的肿瘤,化疗也无法解决问题。
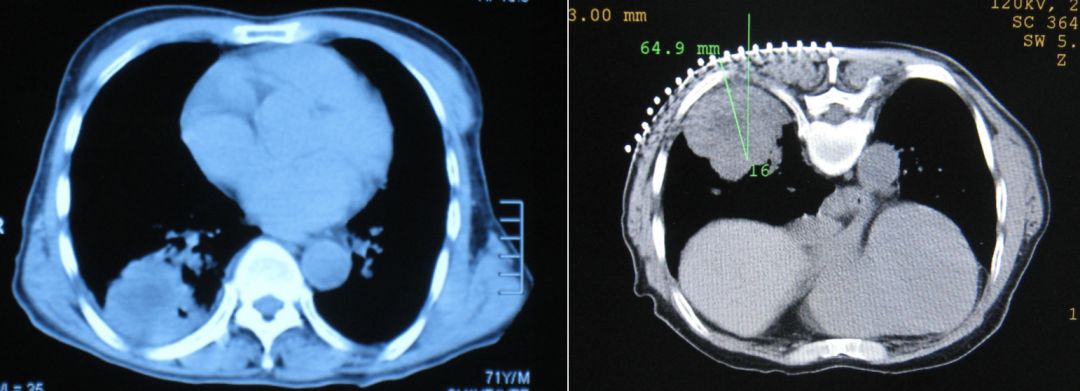
最后我们配合「粒子植入」,这个病灶就逐步缩小了。
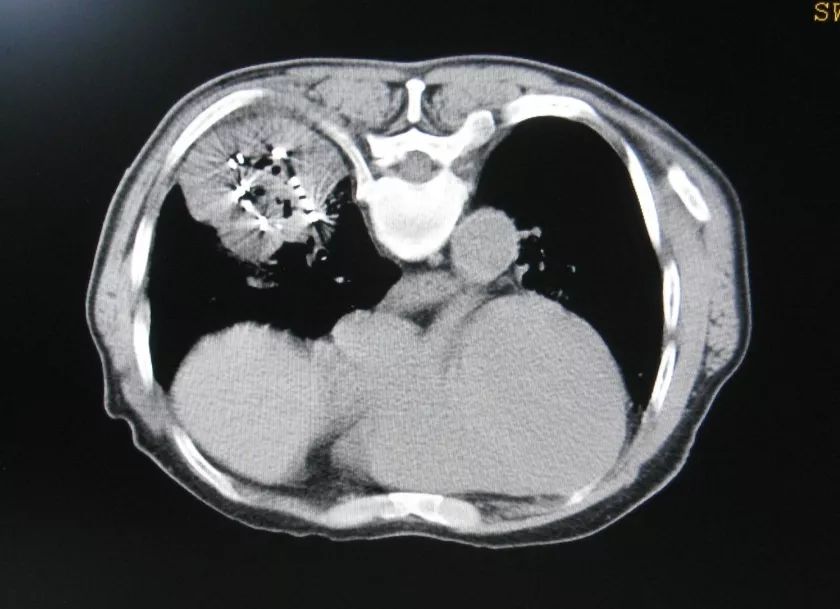
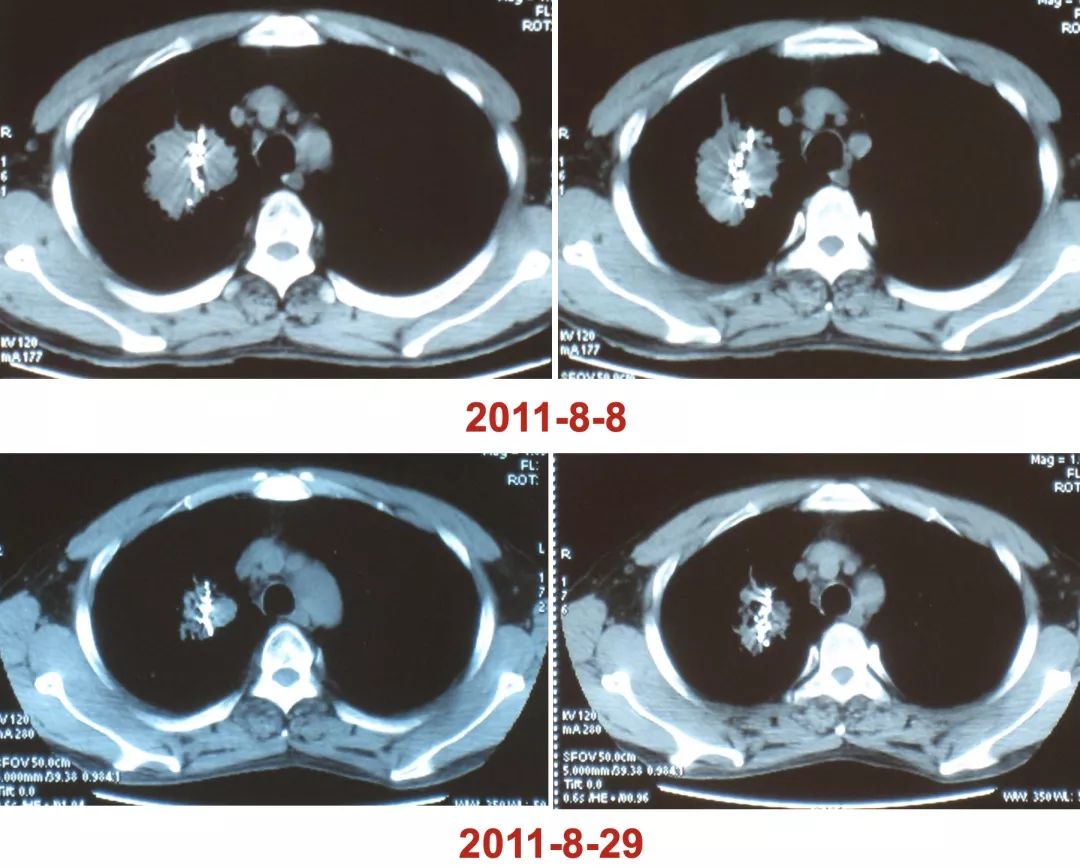
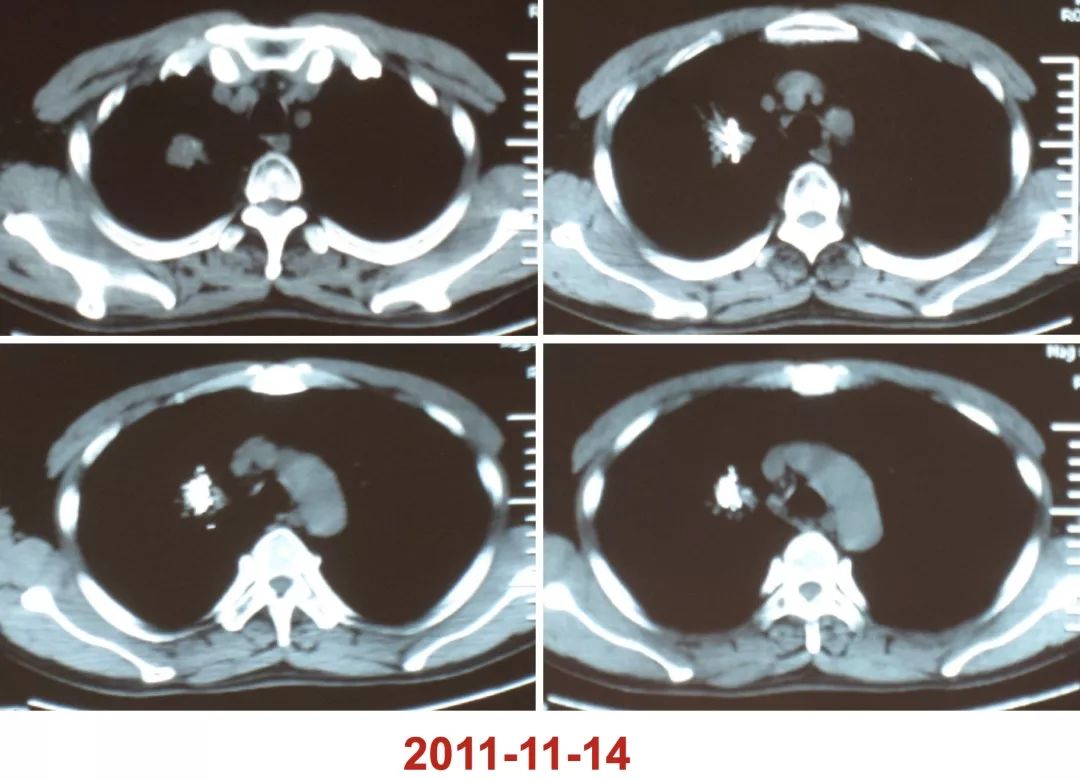
而且我们现在对肿瘤的介入治疗有一个非常重要的观念,介入治疗它不仅仅是局部介入治疗,它是全身治疗的一部分,这对我们有很大启发。
四、高水平的医生会注意到别人注意不到的细节临床特征
在我们的临床实践中,一些细小的临床特征,如:血沉、CRP、血嗜酸细胞计数等一些不太为人所重视的细节其实能为我们的临床诊断指明方向,我总是向学生讲,一个好的医生就是在大家都在对某种病的诊断进退两难时,他能对疾病的诊断有着更多的砝码,不同丢在心中的天平上,知道天平明确指向某种疾病。
一些高水平的医生或者老医生会注意到一些别人注意不到的东西,这样的话,他就在不断的收集砝码,如果年轻医生看不到这个砝码,诊断就会陷入僵局。
1、努力培养良好的思维和工作习惯,营造和谐的学术氛围,同事之间,大家一定要去相互帮忙,包括友邻学科之间也需要帮忙,在一些高水平的医院之间,构建完备的临床诊疗平台和具有专业化分工的精干临床诊疗团队。
这样的话病例讨论才会有真正的质量,如建立呼吸与危重症平台和团队;介入呼吸病平台和团队;病原的快速诊断体系;肺血管病的诊疗平台和团队……
2、要学会从病理的角度、用动态的眼光去认识疾病的发生、发展及转归的全过程。
比如,影像是这样的,我想大多数医生可能一看就会想到结节病:
但是如果像这样的,下面这些片子摆到面前,想到结节病的人就不多了,为什么?因为这不符合大家印象里结节病的典型表现。
这里还有一个非常非常惨痛的病例
这是一位工程师,40岁的时候在上海一家很大的医院被诊断为淋巴瘤,接受了26次化疗,3次放疗,然后来到我这里,我看这个病人整个过程,觉得不太像淋巴瘤,我就说:「你把所有的片子拿过来」,最后我给他做了胸腔镜,明确是结节病。
我告诉他诊断的时候,我强调:「你不能到那个医院去闹事!」,他说:「李主任,你放心,你给我『摘了帽子』,我绝对不去闹事!」。
借此了解下结节病的病理过程
外来抗原的作用下→肺泡内的T淋巴细胞、巨噬细胞激活→招募各种炎症细胞聚集→早期的肺泡炎 →肺泡炎细胞减少、肉芽肿细胞增多→形成结节病样肉芽肿→疾病后期,巨噬细胞释放的纤维结合蛋白吸引大量的纤维母细胞聚集→最后导致肺间质纤维化。
它是这样一个动态的过程,我们不能对一个疾病的认识就只停留在一个界面上,否则会犯错误,呼吸科大夫应该做到比影像科大夫看病的水平高,因为这些全过程呼吸大夫都能够见得到。
再比如这个病人
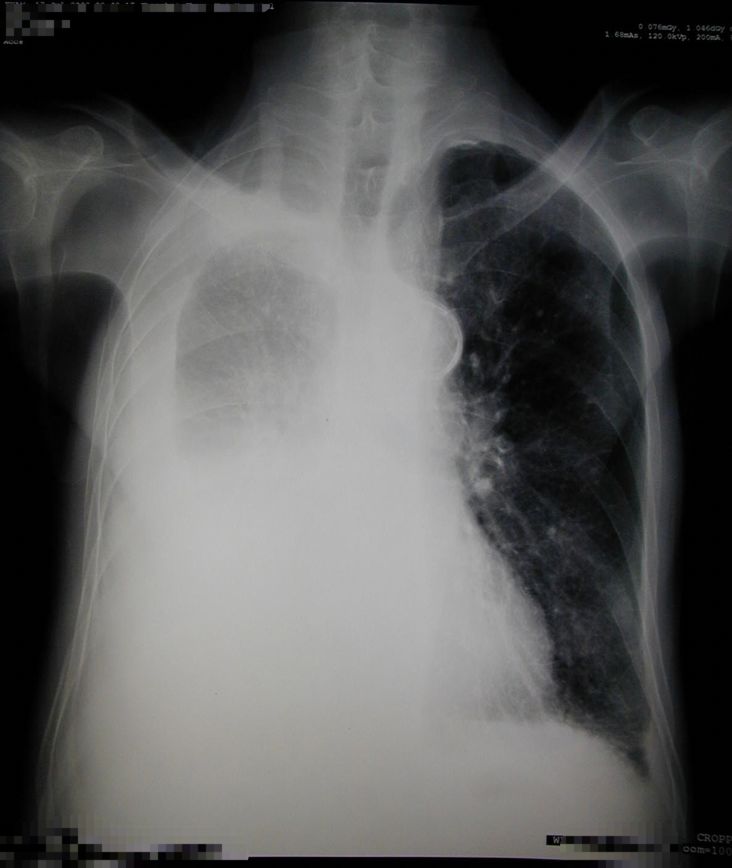
老年男性、反复间断性胸闷、呼吸困难2年,B超、胸片示胸腔积液。反复抽胸水送检,都是阴性。
胸部CT提示:双侧胸腔积液。
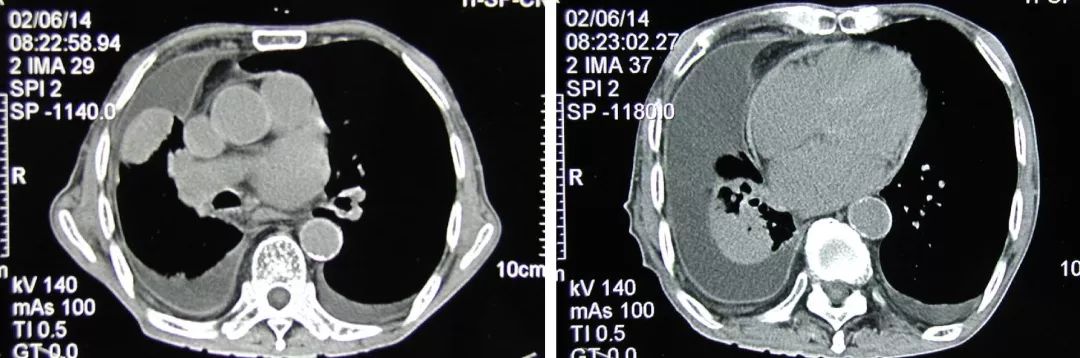
胸水两边时多时少,很多医生可能就不太认识。实际上,这个病人早年有过一次结核性心包炎,心包增厚形成了「缩窄性心包炎」,他也去过很多家大医院,最后在外科做了心包剥脱,后来恢复得很好。
所以大家一定要学会从病理的角度、动态的眼光去认识疾病的发生,发展及转归的全过程。
3、要善于学习和掌握一些新的诊疗方法并为我所用。
当今医学科技日新月异,我们需要具备敏锐的洞察力,并高度关注一些前沿技术和方法,尝试为我所用,并用其帮助我们解决临床问题。
这又是一个非常具有代表性的病例
患者,男,24岁。美国伊利诺伊州读研究生,研二。
主诉:反复咳嗽4月,发现肺部占位2周余。
现病史:患者4月前受凉后开始出现反复咳嗽,白天为甚,不伴鼻塞流涕,无发热,无胸闷气促,无头痛头晕,无恶心呕吐,无全身酸痛,无腹痛腹胀腹泻等不适,之前未引起重视故未就诊,此次入院前2周,患者至邵逸夫医院就诊,2018.07.18完善胸部CT示右上肺炎性病灶。
患者遂至杭州市红十字会医院就诊,痰涂片未找到抗酸杆菌,T-SPOT(-)。于2018.07.20行支气管镜检查,灌洗液送检结果:XPERT结核分枝杆菌 阴性;结核杆菌DNA(-),非结核分支杆菌DNA(-),隐球菌荚膜抗原(-);
患者于2018.08.03日于浙江省第一医院复查胸部CT示:右肺上叶占位,肺癌可能,伴周围阻塞性炎症。
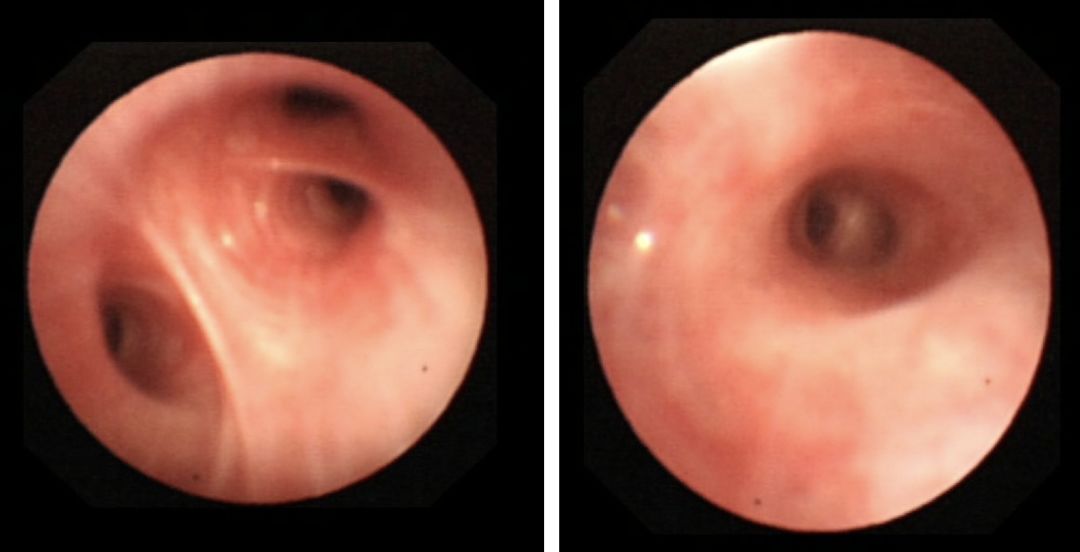
一开始考虑过感染,但做了所有感染检查,都是阴性,不敢拍板,难道真是肿瘤吗?但20多岁的肺癌让人难以接受,于是辗转求医,后来我们给他做了超声、灌洗、TBLB……
右肺上叶:
超声小探头在右B1a支探及异常密度影:
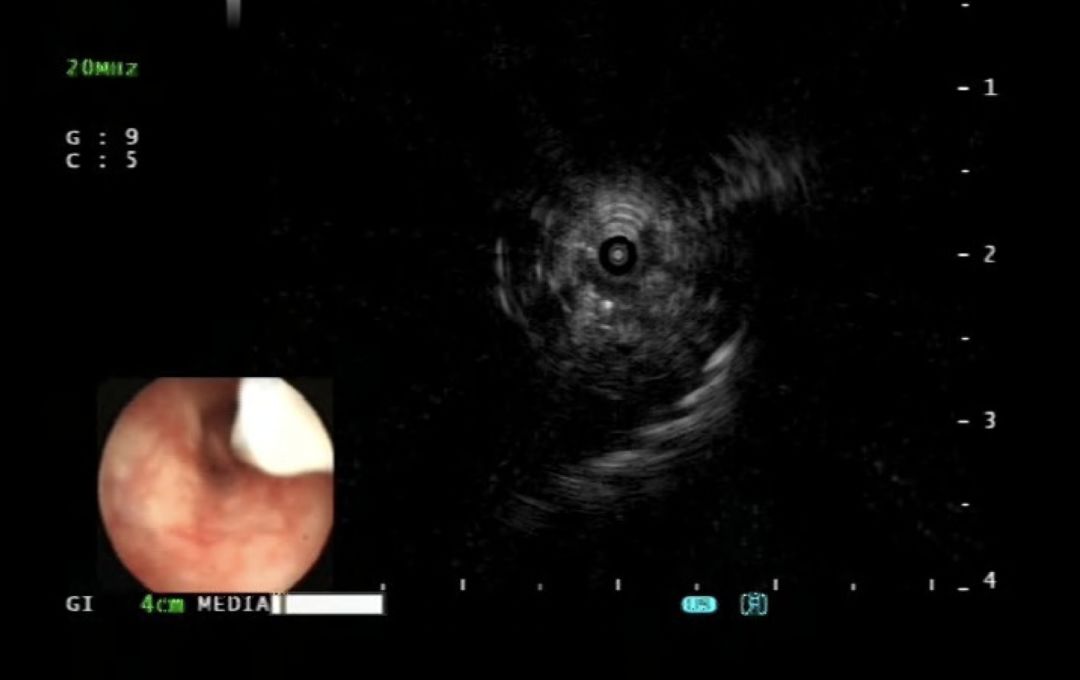
进行肺泡灌洗液送高通量病原学基因检测(NGS);超声引导下活检取病变组织送高通量病原学基因检测(NGS)。


2份结果皆提示「皮炎芽生菌」!这种菌在中国大陆很少见,因为它是美国的地方性的真菌,如果没有这些先进手段,谁也诊断不了,只能靠猜测。
了解芽生菌病:
美国中部及东南部、俄亥俄州、密西西比河谷以及加拿大部分区域是芽生菌病流行区,由热带双相真菌皮炎芽生菌引起。
临床表现各异,包括无症状感染(至少占50%,这支持一些人有自然免疫力的假说)、类似感冒样疾病、急性或慢性肺炎、暴发感染性成人呼吸窘迫综合征(ARDS)和播散性感染。潜伏期为30~45d。肺脏几乎总是最先受累。近来发现芽生菌病的25%~40%有肺外疾病。
镜下:特征性芽生酵母支持芽生菌病的诊断。
一些免疫力强的急性肺部芽生菌病患者可自愈,而所有免疫受损患者和有进行性肺部或肺外疾病者均需治疗。治疗药物包括两性霉素B、酮康唑、伊曲康唑和氟康唑。两性霉素B是有生命威胁或CNS受累或唑类治疗无效的免疫受损患者的首选用药,另外它还是唯一可用于孕妇的抗真菌药。
伊曲康唑是无生命危险、无CNS系统症状的芽生菌病的初治选择。
再回到这位患者身上
8月3日经伊曲康唑200mg bid po治疗2周,复查CT病灶稍缩小。(左图);8月22日周围的病灶得到明显吸收了(右图)。
这位研究生后来也回到美国继续学习了。
4、要善于运用各种介入呼吸病学技术,本着「有效、安全、简单、省钱」的原则,合理地将其应用到疾病的诊治中,将会极大地提升我们对疑难少见病的诊治水平。
一个病例
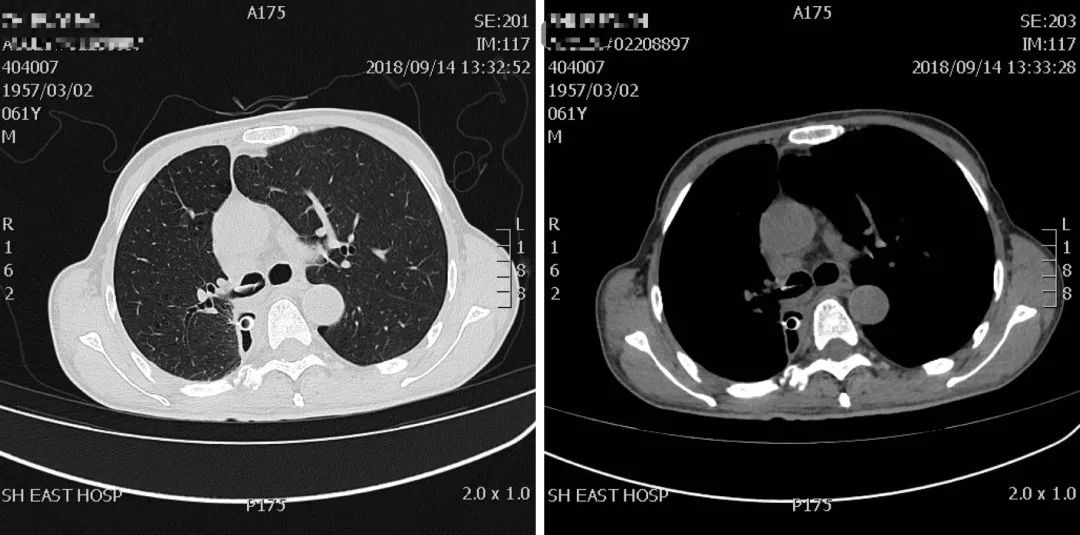
患者朱某某,男性,61岁,因确诊肺恶性肿瘤2月余,右中下叶切除术后月。术后右侧支气管胸膜瘘。
(2018-9-4)
患者带管子带了大概半年了,很痛苦,来我院后,我们看到他的瘘口很大,气管镜能轻易进出……
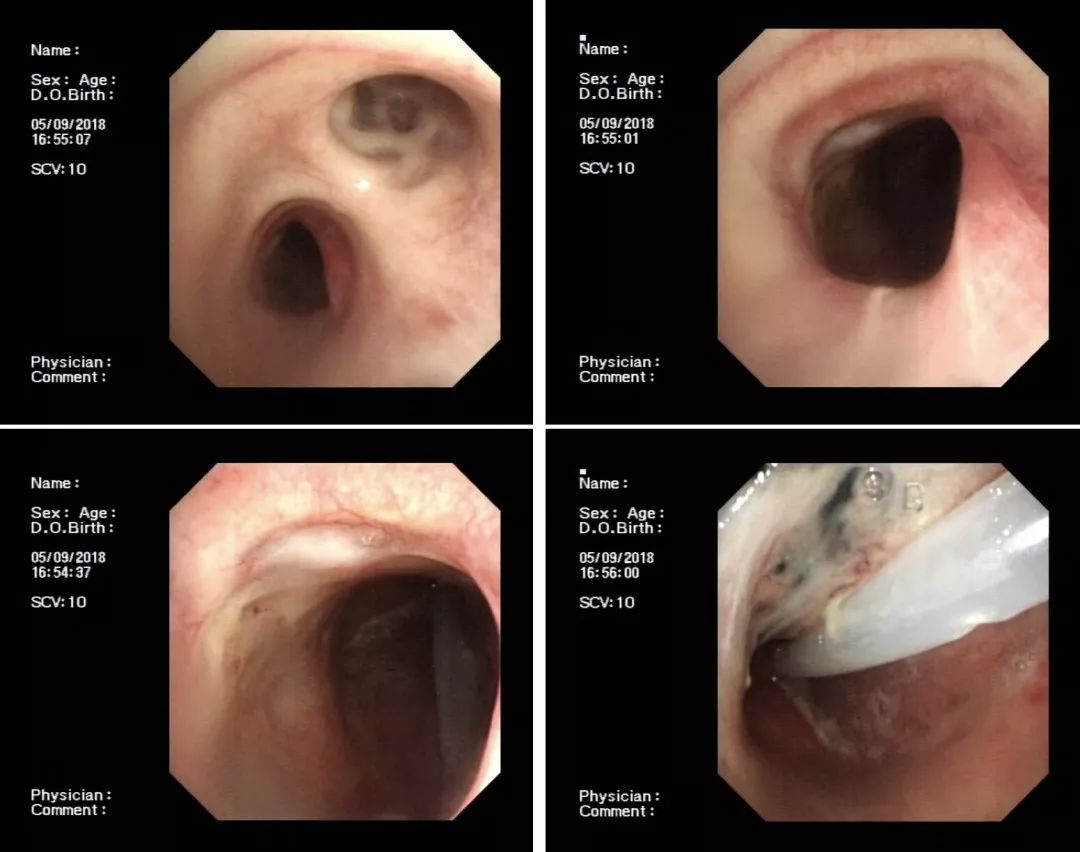
我们想,这个病人经济条件不好,于是我们就把硅酮支架剩下来的材料用线缝了缝,最后选择了一个合适的直镜放下去。

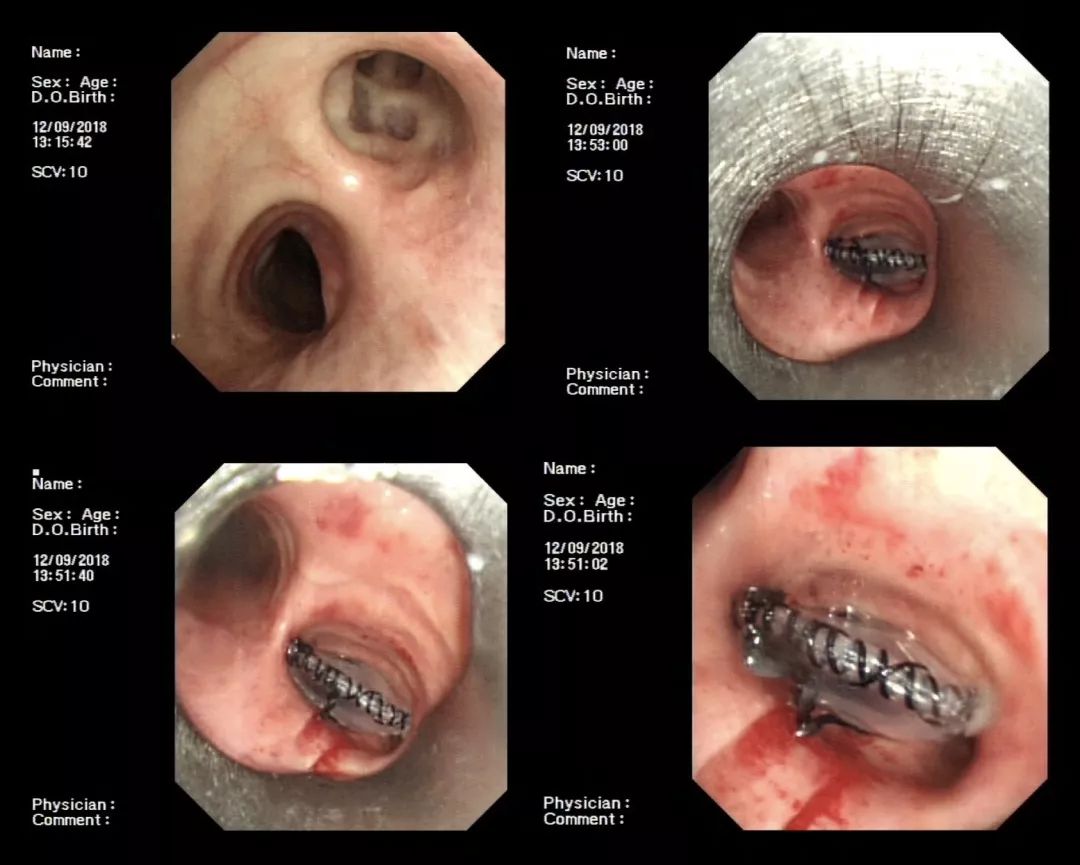
(2018-9-12)
硅酮封堵器置入术后2天,瘘口的瘘腔就小了。
术后48天,恢复得非常好,管子就成功拔掉了:
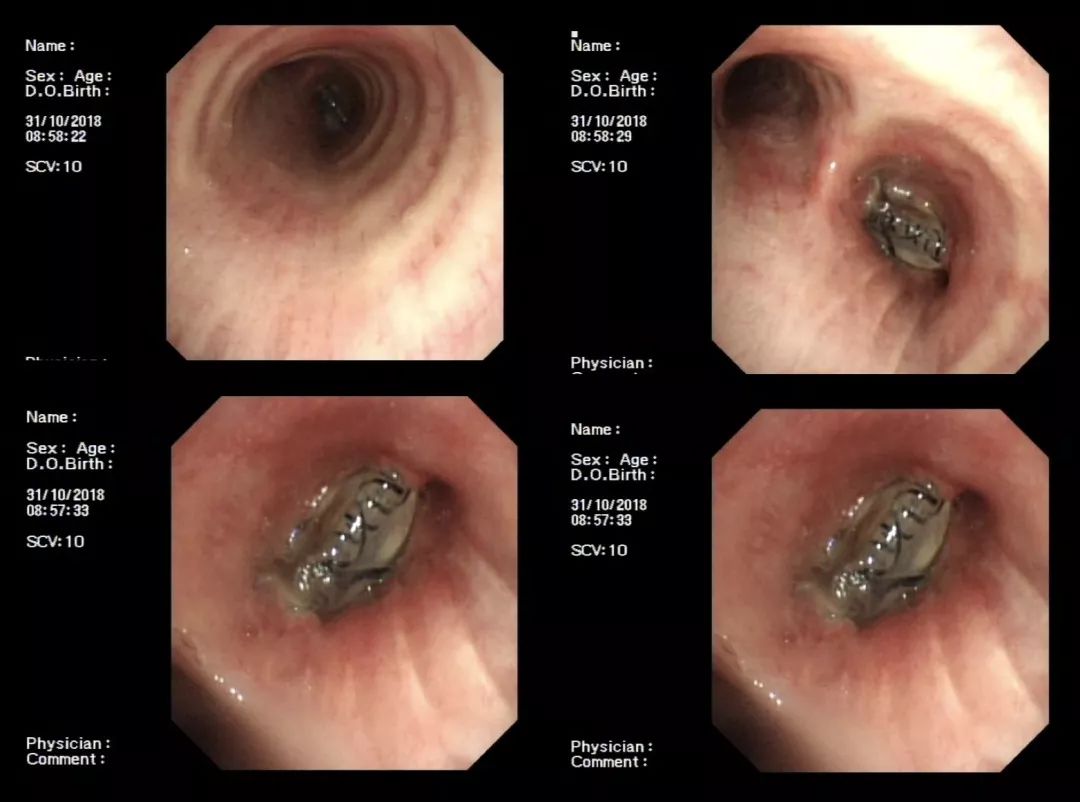
(2018.10.31)
(2018.10.30)
所以,一个好的临床医生,要善于用一些简单的方法去帮病人解决问题。
2、还要培养自己对一些细小临床征象的敏锐洞察力,要善于捕捉一些别人容易忽略的细节,并将其作为砝码,一项一项地添加到你诊断的天平上,这时候天平将会准确地指向疾病的诊断。
好的医生看到病人身上一些非常细节的现象后,就能捕捉到,但也有很多医生可能问了半天也问不到点上。这些方面都是需要我们加强的。那么如何做到呢?如何要真正做到将疑难、少见病拿下?转变观念至关重要!
1、住院患者「收治结构」的转变:
①病种:由常见病、多发病向疑难和危重病转变。
②人群:由本地患者为主向所在区域乃至全国为主的转变。
2、疾病「诊疗方式」的转变:
①诊疗方式:以单兵手工作业向高技术为支撑的团队作战转变。
②诊疗模式:以单学科向多学科联合转变。
3、疾病「诊疗阶段」的转变:
由关注疾病某一阶段的治疗干预,向疾病全程化关注转变。
最后再讲一个病例
这是一位儿童肺泡蛋白沉积症的患者,病情发展的非常快。
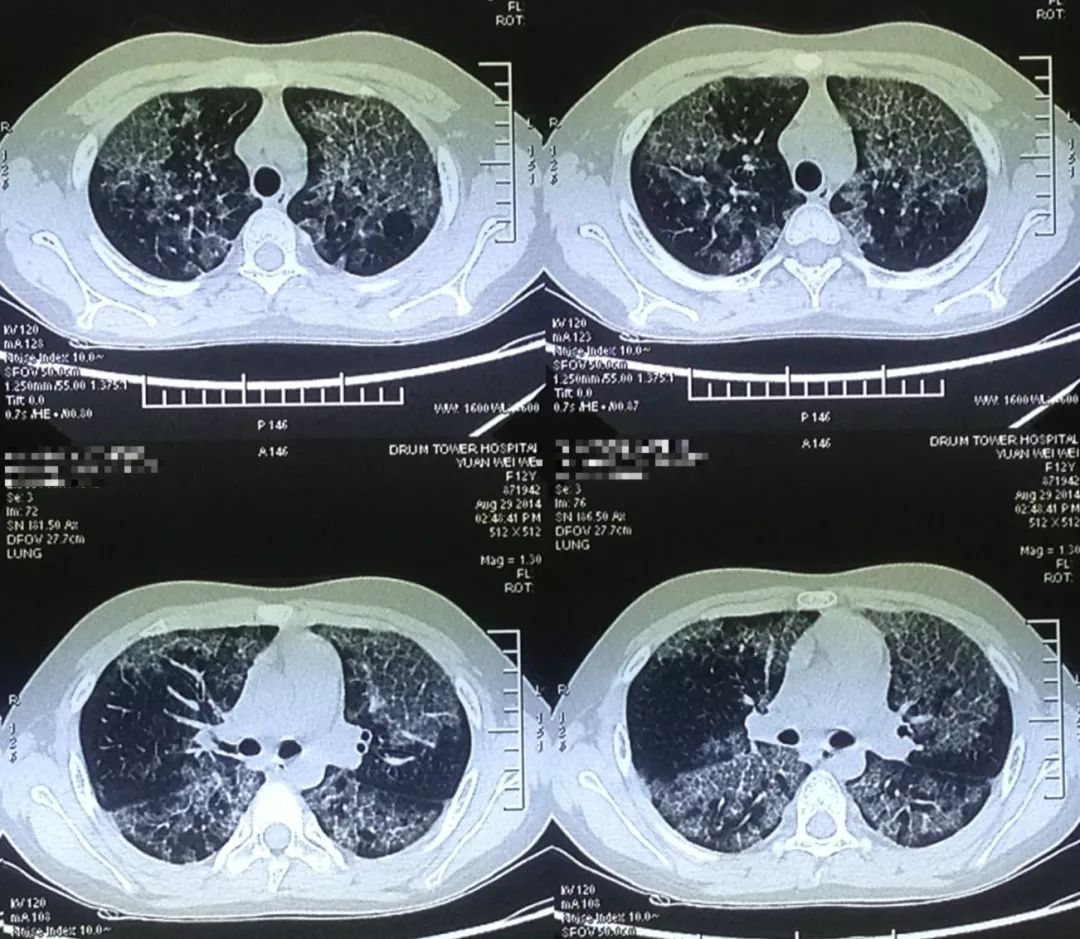
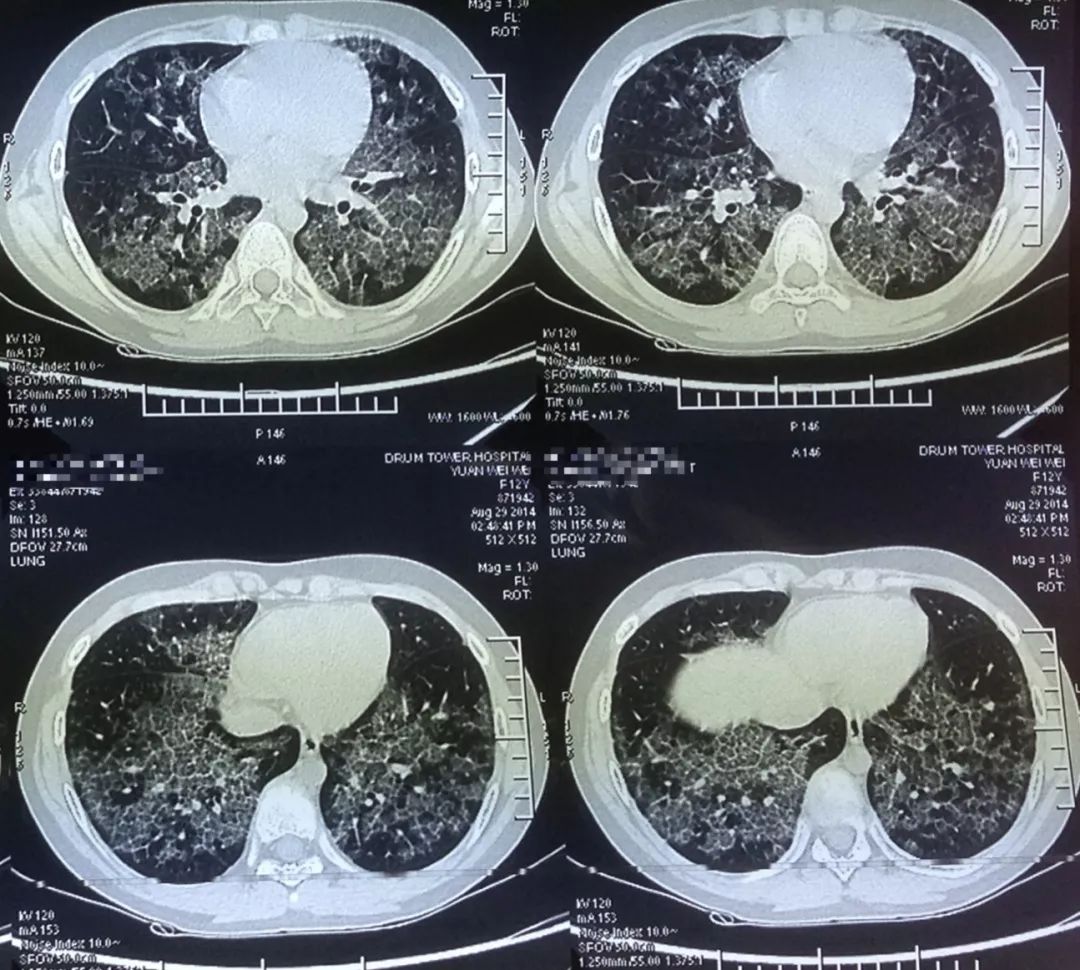
(2014-8-29)
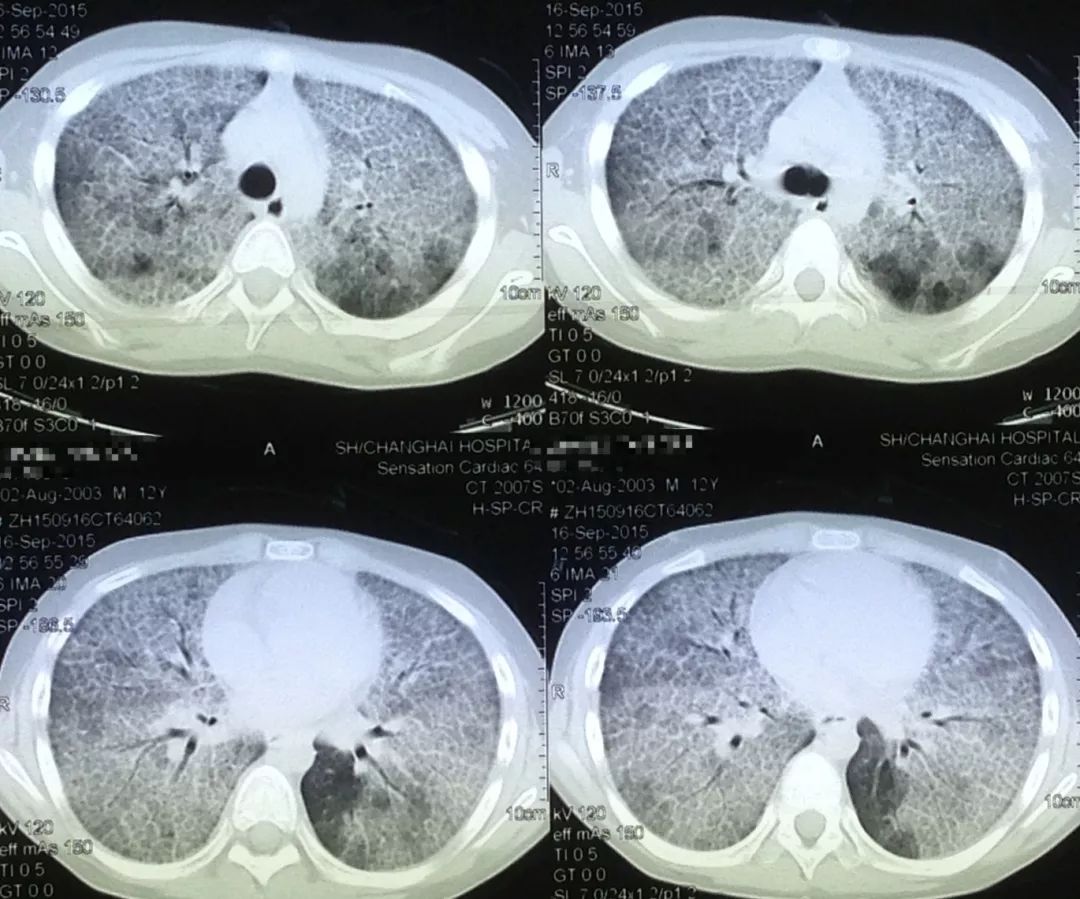
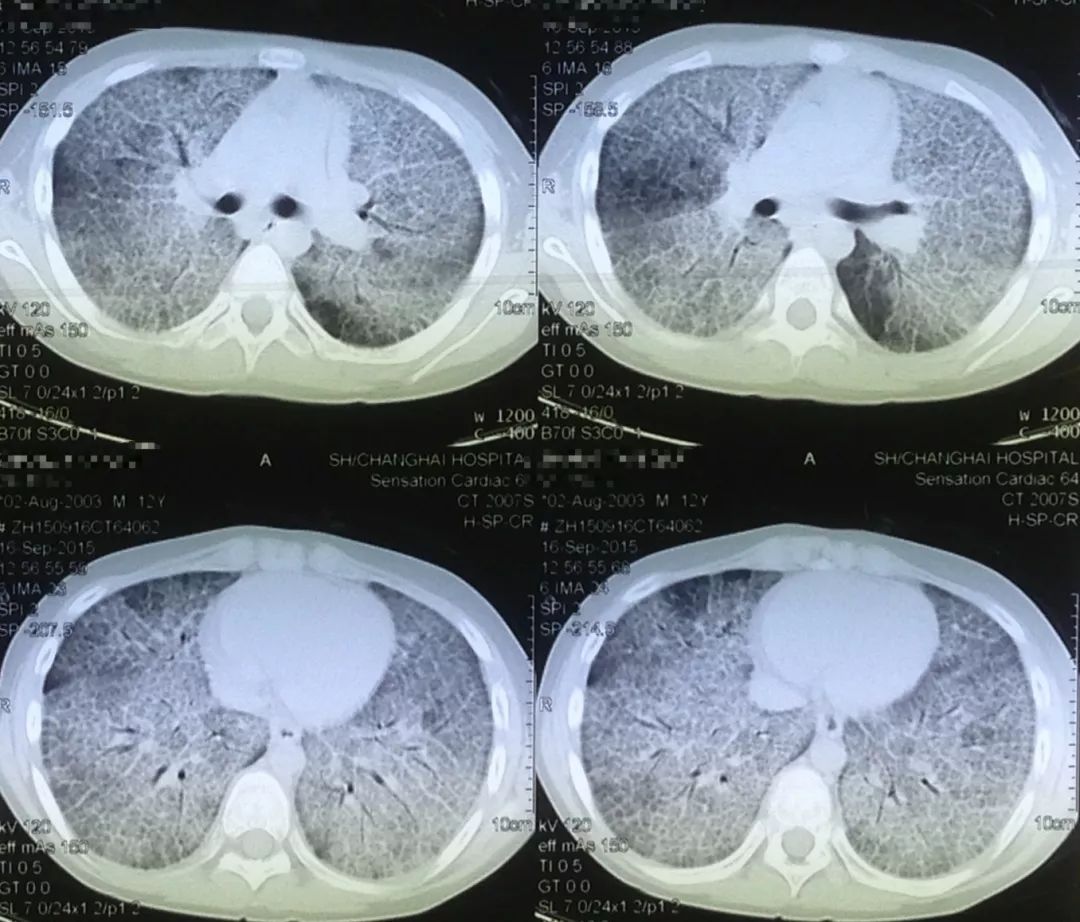
(2014-9-16)
全国所有的儿科医院都「打了回票」,患儿的父母用轮椅把这孩子推到我的门诊,请求我一定要治疗这个孩子,否则孩子只能等死了,当时孩子的情况想做灌洗非常困难,但不做,孩子只能等死,做,会有风险和挑战……
我们选择了做。
制定治疗方案:
1、为了防止在实施肺灌洗的过程中患者出现氧合维持不住,拟采用ECMO维持氧合;
2、为减少ECMO相关的并发症,决定采用先实施单肺灌洗;
3、将手术风险充分告知患者及家属,并在医务处公证录像。
4、组织心内科、麻醉科、急诊科、胸外科、医务处等相关学科进行术前会诊,并做好各种预案……
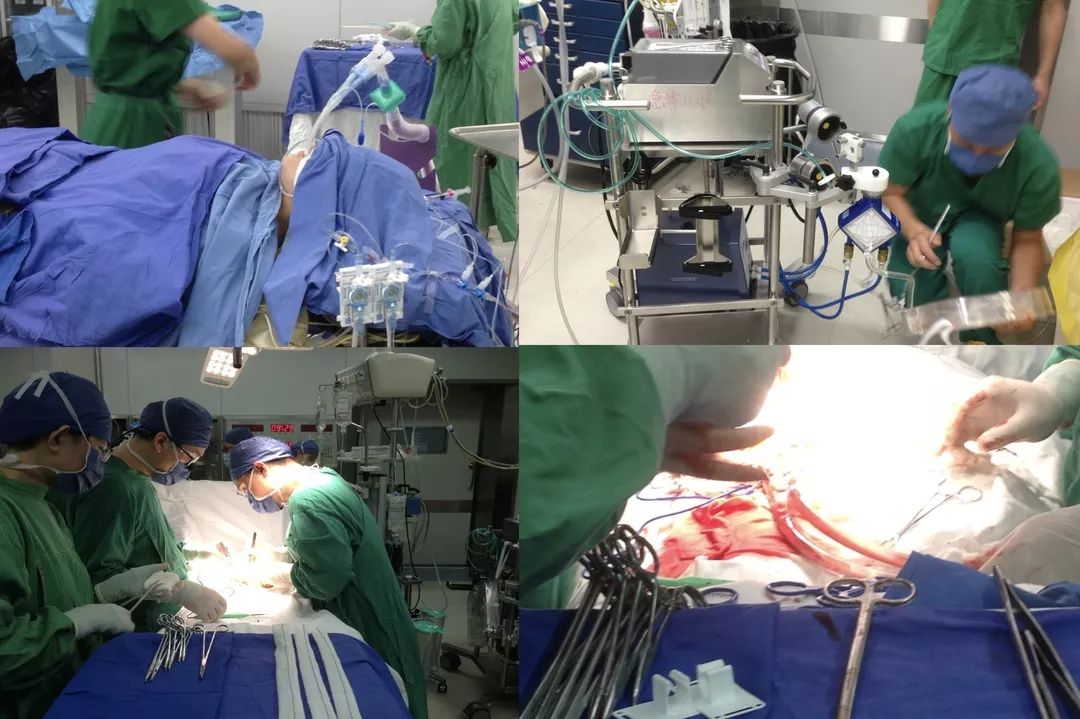
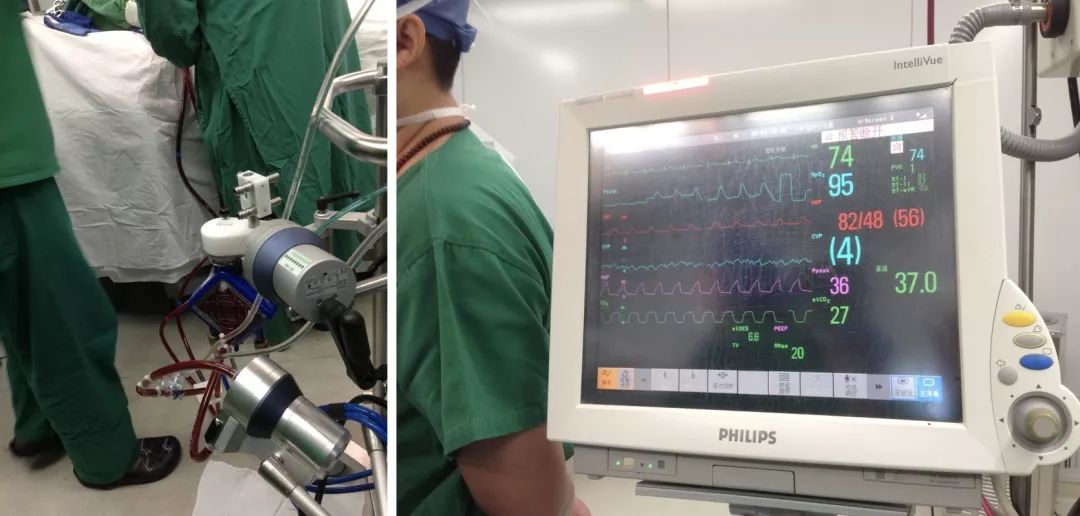
用上了ECMO,我院血管外科、心脏外科、心内科一起协同作战,最终成功给这个孩子做了全肺的灌洗,整个灌洗过程持续4小时,术后停用ECMO后,呼吸机维持血氧饱和度可达到95%;呼吸机维持20小时后成功脱机。
后来,小孩可以正常下床活动,且可爬3层楼。术后辅以GM-CSF治疗,3个月以后,行了对侧肺全肺灌洗,目前孩子恢复的非常好。
后来我们想,这种病人如果没有其他学科的支持,仅凭某个单学科是非常难完成的。
现场视频戳:
建议在Wi-Fi环境下观看
专家介绍

李强
教授、主任医师,博士生导师,上海同济大学附属东方医院呼吸医学中心主任,肺部肿瘤临床诊疗中心主任,大内科及内科教研室主任;中国医师协会呼吸医师分会介入呼吸病学工作委员会主任委员;中华医学会呼吸病分会介入呼吸病学组副组长 等。


