开栏语
近日,《呼吸界》直播节目「与名医对话」邀请中日医院呼吸中心常务副主任曹彬、主治医师王一民析谈基层抗菌药物的使用。演讲过程中,曹彬主任用许多临床真实案例对行业内滥用抗菌药物的误区和乱象进行深入分析。他的痛心疾首、深切担忧引起了在线同行的热议和思考,我们在后台留言区看到,有的同行甚至连看五遍视频回放。抗菌药物滥用问题之严重已成为业内共识。为此,《呼吸界》推出「抗菌药物误区谈」系列专栏,把直播中的满满干货整理成文字与大家分享,此外我们还将陆续邀请呼吸、感染、检验、药学等专业专家就抗菌药物如何正确使用展开讨论。大家可在留言区踊跃发表看法,积极参与并分享。
在抗菌药物误区谈(2)中(点击前方蓝字可跳转阅读),我们提到免疫缺陷人群重症肺炎治疗难度大,我们在此进一步解读一个经典病例:
女性,68岁,发热伴咳嗽咳痰,活动后呼吸困难2周,患者发热最高38℃,查血常规WBC 10.82×10^9/L,N 98.2%,淋巴细胞绝对值 0.19 ×10^9/L ,Hb 146 g/L,PLT 252×10^9/L,应用莫西沙星治疗1周 无好转,患者活动耐力极差,上下床气促明显,呼吸频率超过35次/分,但夜间无呼吸困难,无端坐呼吸,无下肢水肿;
血气分析(储氧面罩10L/min)PH 7.523,PCO2 24.1mmHg,PO2 59.6mmHg;
患者既往系统性红斑狼疮,狼疮性肾炎病史,目前口服强的松及免疫抑制剂治疗中。
影像如下:
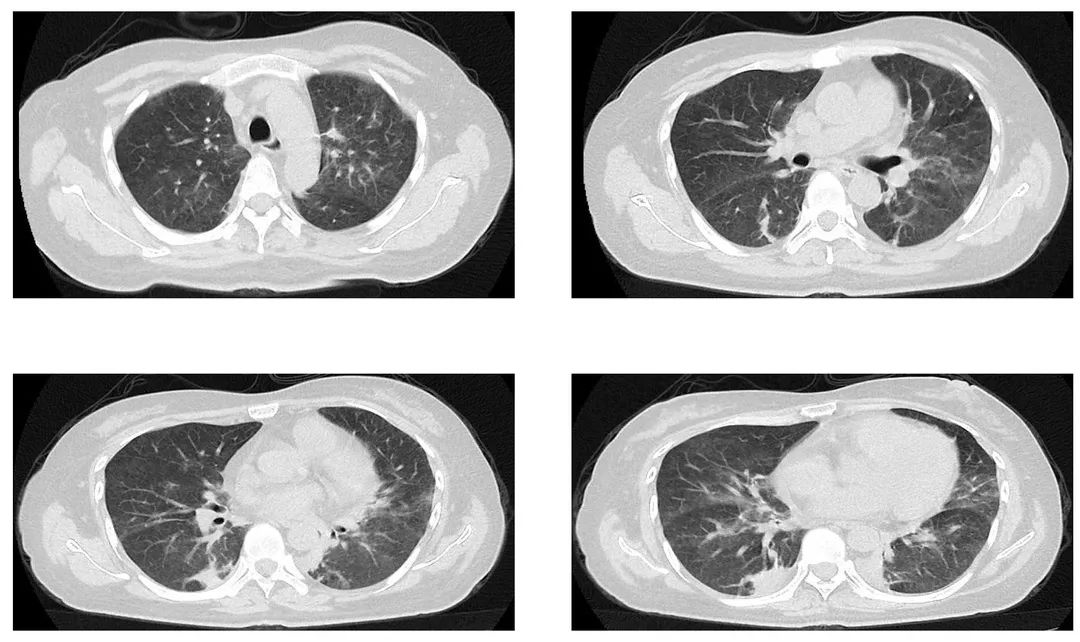
当我们「有病原学证据的经验」积累到一定程度时,再看这张影像可能就比较有把握了:双肺弥漫的磨玻璃影,加上免疫缺陷、长期使用激素的背景,我们可能考虑是肺孢子菌感染。果然,入院第2天给这位患者进行支气管镜肺泡灌洗液检查后,涂片可以看到肺孢子菌包囊:
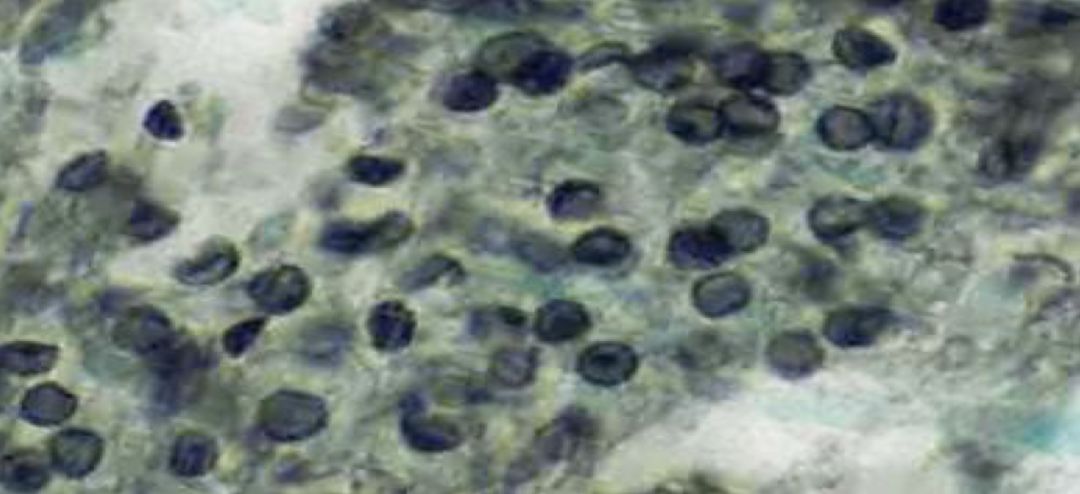
另外,标本送检常规(涂片、培养),并提示微生物针对免疫缺陷人群的特殊检验(肺孢子菌、KOH压片、墨汁染色等);标本送检分子诊断:多种病毒核酸、支原体、衣原体、肺孢子菌、结核核酸检测;病原回报为肺孢子菌核酸阳性。
最后,这位病人把其他的抗菌药物都停掉了,换用了磺胺并用到足量,病情就得到了控制。
我们在判断一个病人是不是感染的时候,一定要和其他因素进行鉴别。呼吸科医生不能判断忘记病人有没有肺血管病变。实际上,我们碰到的很多急性肺栓塞的病人都貌似肺炎。为什么?因为肺部有阴影、病人有发热、胸疼、咯血、呼吸困难、甚至晕厥。
这些症状出现的时候,我们就不能够简单的再把发热、肺部阴影直接和肺炎、感染划等号。
貌似重症CAP的肺栓塞
女性,30岁,2015年6月底因低热(仅持续4天,最高体温37.8℃)就诊我院,胸部CT考虑。「肺炎,胸腔积液」, 抗感染治疗无效。查T-Spot (A)800 (B)400;7月中旬开始试验性抗结核治疗 (四联:异烟肼 利福喷丁 乙胺丁醇 比嗪酰胺)
追问既往病史:2014年底无诱因出现右侧颈静脉栓塞,华法林抗凝治疗(时间不详)
综上所述:该患者「肺炎」,「肺结核,结核性胸膜炎」存疑
入院后突发胸闷,呼吸困难,紧急行相应检 查BNP升高(3600pg/mL),cTNI轻度升高(0.28ng/mL),心脏彩超显示右房增大,三尖瓣轻度返流;血气分析:PH 7.38,PCO2 22mmHg, PO2 68mmHg;患者生命体征不平稳,BP 80/40mmHg, SpO2 90%。
CTPA确诊肺栓塞(下图):
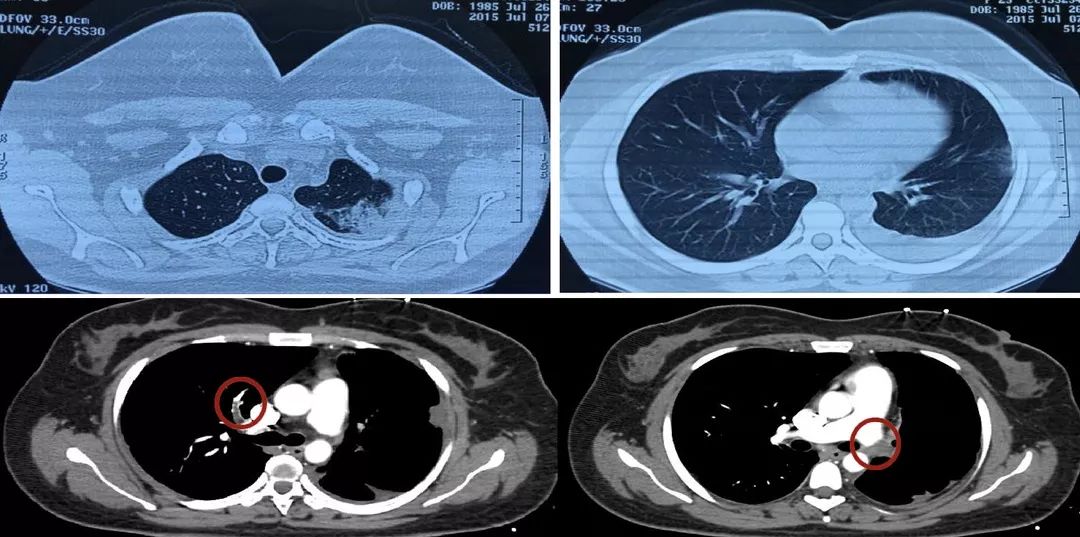
给予患者溶栓治疗,rt-PA溶栓,溶栓后血压恢复正常120/80mmHg
这样的「肺炎」,抗生素治疗肯定无效,所以不能忽略最初的诊断鉴别诊断。
困扰4免疫缺陷患者感染经验治疗
免疫缺陷似乎成了一切处置的借口,当免疫缺陷的人群发生感染时,临床医生们在思维和判断上会有完全不同的两条道路。
诊断正确吗?确定是感染性的肺炎吗?不少医生在面对免疫缺陷和感染的病人时「一条道走到黑」,只相信自己个人的经验、只相信抗生素换抗菌药物,两个药不行就三个、四个、五个药,最后再把四联的抗结核药加上,最后七八种抗菌药物给病人用,这是一条思路。
总结下这条思路中的问题:对象泛化;过度使用超广谱抗菌药物;过度联合使用抗菌(真菌)药物;只重视「广覆盖」而忽略「降阶梯」;「只能」广覆盖却「不能」降阶梯……
另外一条思路,即使在病人非常病情重的时候,即使很难做一些介入性检查,也要想尽办法、抓紧机会去了解他的病原学。了解病原学之后,治疗会变得非常简单,这个病人的转归也会比那些七八种抗菌药物一条道走到黑的预后要好。
世界上没有一种抗菌药物联合能够适用于免疫缺陷人群的感染。这位免疫缺陷病人有可能是PCP感染,有可能是巨细胞病毒感染,不可能把广谱抗生素给这些病人用上。
Q&A
前几个月查房的时候,一个从其他医院转来的病人已经用过好几轮抗菌药物,有位年轻医生问:「用了这两个药物效果不好,那我应该再加什么抗菌药物?」
这时候就反问了他:「你既然用了这几种抗菌药物没效果,那你为什么不停了?为什么只想着加法呢?我们为什么不想想减法呢?」
这是一个非常简单的问题。当这条道走不通的时候,为什么还要继续往前走?就不会扭头往回走吗?用抗菌药物大家都能接受。原来用一个,后来再用两个,大家能接受,两个升级到三个大家也能接受,但是从三个减到一个,为什么就接受不了了?我特别不理解。
再次强调:正确的诊断是正确治疗的前提,越是免疫缺陷患者越应该弄清楚病原菌!
在使用抗菌药物的时候,一定要考虑有多大的把握可以说这个病人是细菌感染?是细菌感染才用抗细菌的药物。
很多情况下,病人的发热根本就不是感染,很多情况下感染根本就不是细菌感染,那我们就只靠这一个抗细菌的药物打遍天下,有可能吗?我们把复杂的问题想的太简单了?这需要我们做出一些分析判断。比如血液病发热、合并感染的鉴别诊断就极具挑战,一些淋巴增殖性的疾病:白血病患者出现肺部浸润影像改变(白血病肺浸润)、化疗病人出现肺部浸润影像改变(化疗药物所致肺损伤),都是我们在临床当中容易看到的。
给病人使劲用抗菌药物后,病人的体温越来越高。查体的时候为什么不看看病人的胸脯,看看是不是已经出了药疹?这是非常简单的、下意识的思维逻辑!把抗生素停下来,病人的体温也好了,皮疹也好了,这非常容易疏忽。
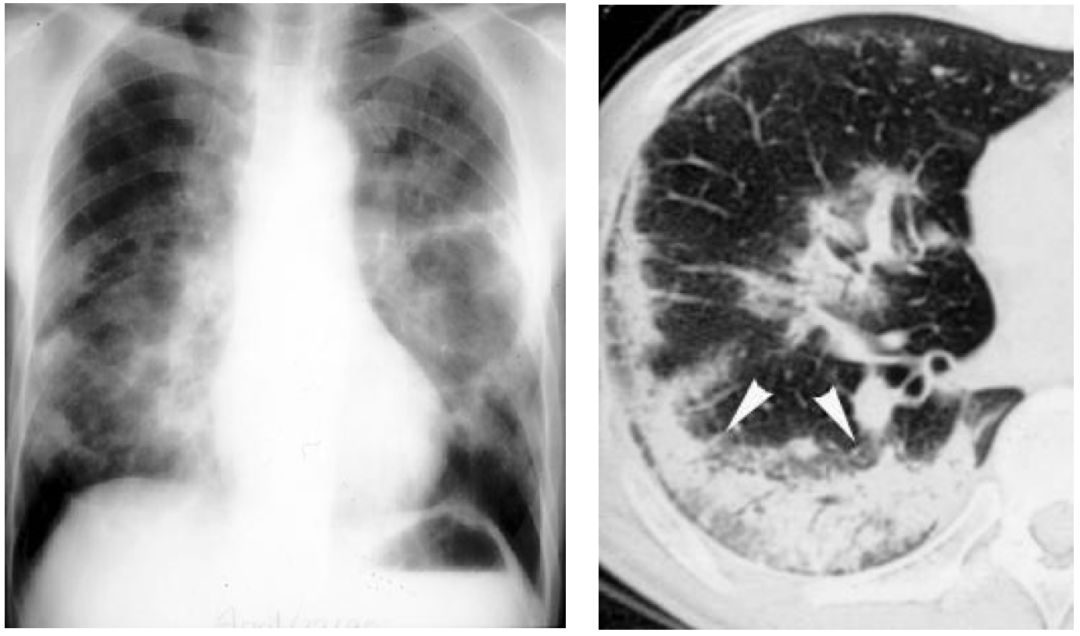
另外,如上图所示,这样的病人影像学也支持是感染,但是,肺穿刺结果告诉我们不是一个感染性的问题,而是非感染性的机化性肺炎。(详情:淋巴瘤 R-CHOP方案化疗后3周,感冒样症状,轻咳、少痰,渐进性气短,后出现呼吸困难,各种抗菌药物广谱+联合,后肺穿刺确诊)
有时不能只相信影像学
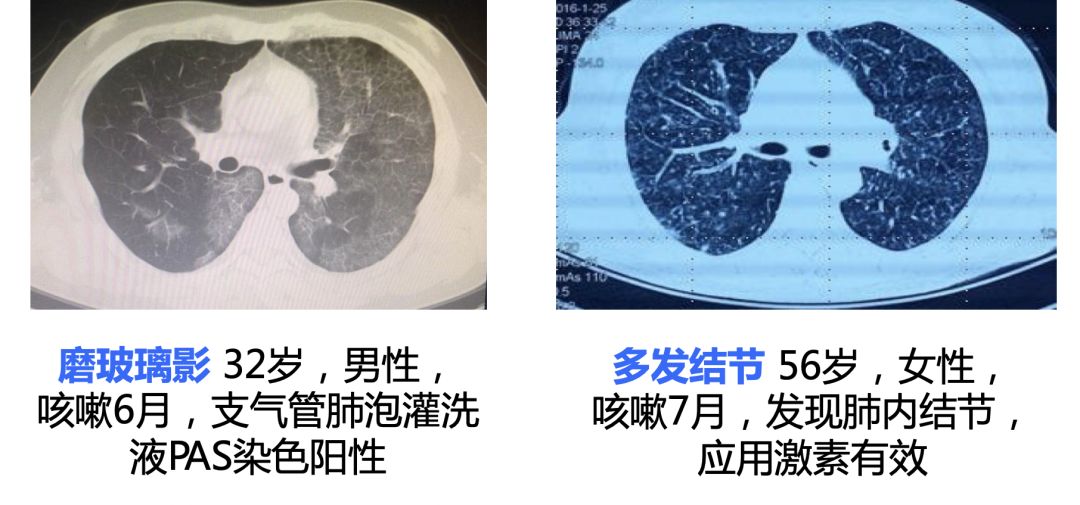
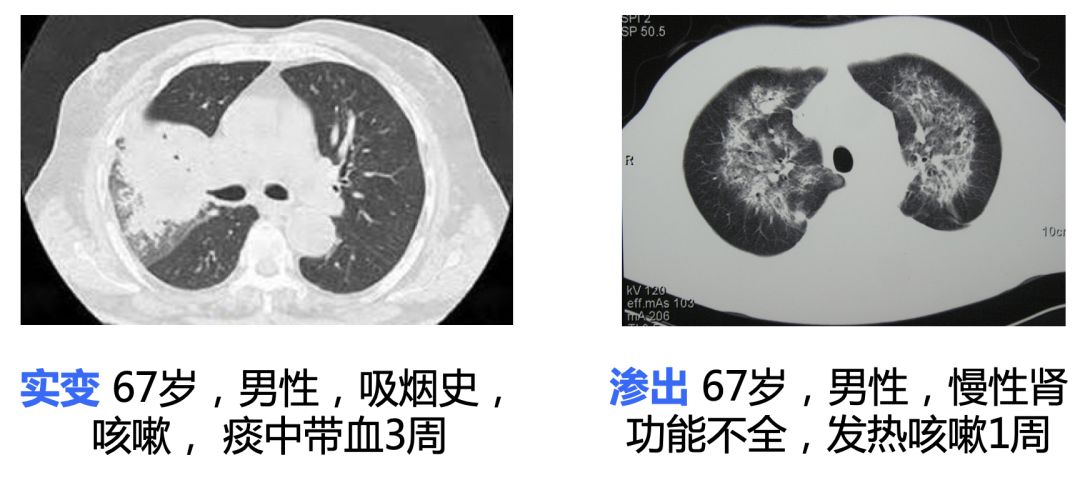
上图四个影像学提示的是感染性的疾病,但事实上都不是感染,分别是肺癌、肺水肿、肺泡蛋白沉积症和结节病,单看这些影像,和我们碰到的感染性疾病是完全一样的……
对于免疫缺陷的患者,要搞清楚它是什么病原菌,再有针对性的治疗,不仅仅是对于那些年纪比较大的病人,对于年轻的病人,更应该早点把它搞清楚。
如以下病例
男,19岁,学生,发热伴进行性呼吸困难1周入院,既往有IgA肾病,本次发病前4月一直口服甲泼尼龙32mg。
WBC 10.3×10^9/L,N 77.3%,PLT 177×10^9/L;血气分析 PH 7.441,PO2 99.5 mmHg(储氧面罩10L/min);BUN 10.19mmol/L,Cr 103umol/L;PCT 0.215ng/ml。CRP 55.4mg/L;IgG 4.97g/L(正常>7g/L),CD4+/CD8+ 0.38(正常>0.71)
痰涂片找到肺孢子菌包囊;痰培养:金黄色葡萄球菌、铜绿假单胞菌;CURB-65=2,SOFA=3,APACHE II=14。
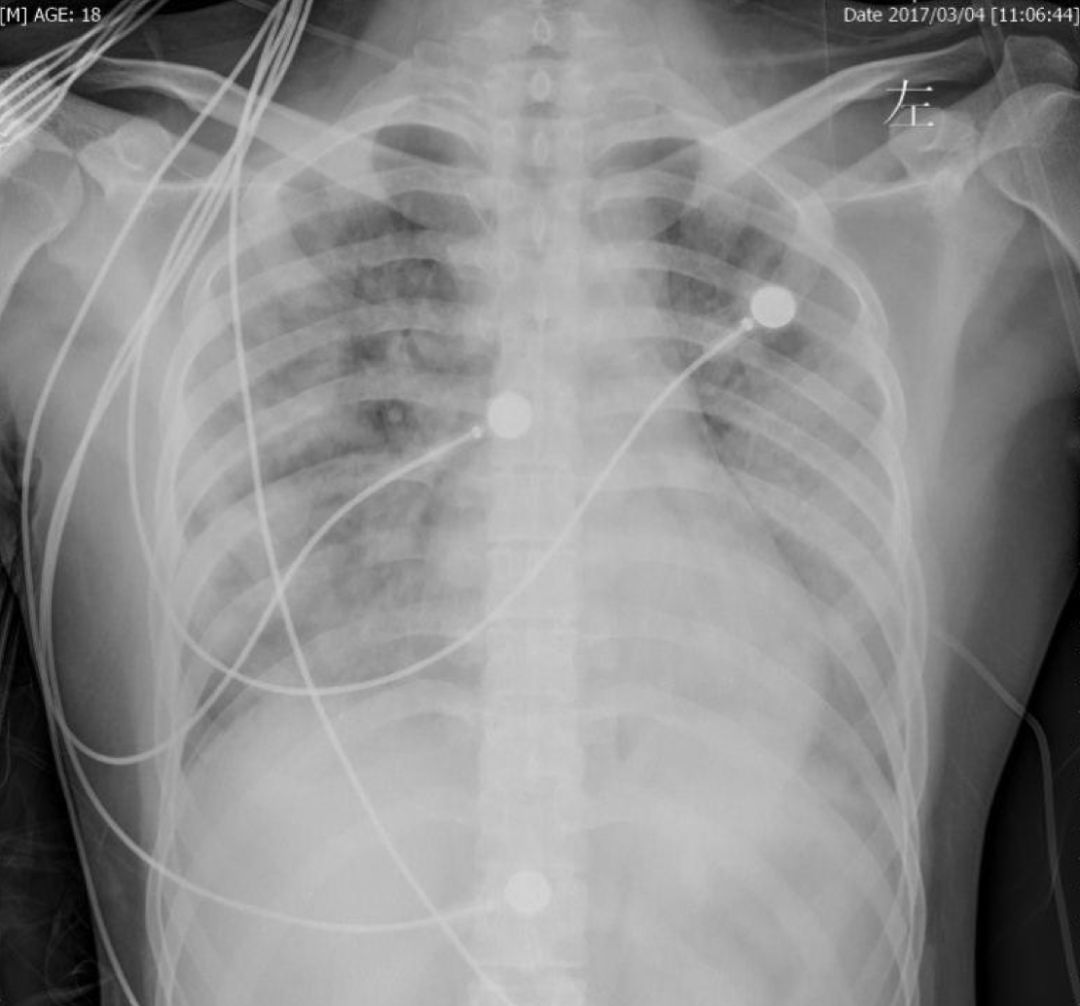
这样一个年轻的男孩,如果用大剂量激素冲击之后再发生肺炎,存活的机会就不大了。一味地使用抗菌药物,而回避病原学检查,这种教训非常多。
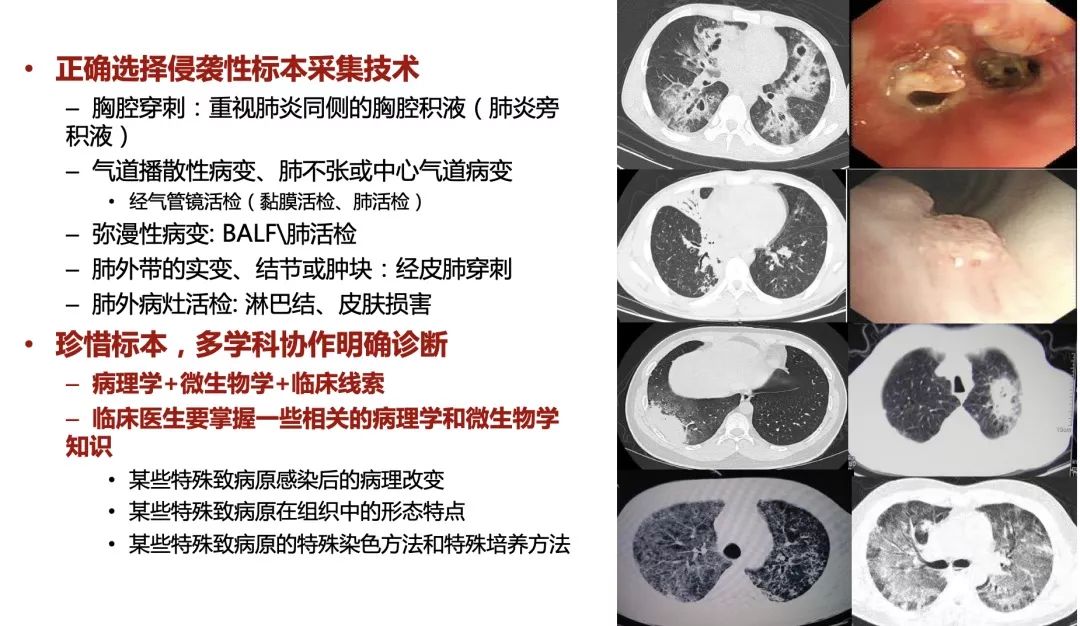
而侵袭性技术在免疫缺陷人群感染诊断中的应用也需要被重视,我们要掌握好必要性、阳性率与风险的平衡,详情如下图:
参考文献
[1] Croce MA. Am J Surg. 2000;179(suppl 2A):26S-30S.
[2] Meduri GU, et al. Chest. 1994;106:221-235.
* 未完待续,更多精彩内容,敬请关注下期《抗菌药物误区谈系列》
专家介绍

曹彬
主任医师,教授,博士生导师;教育部长江学者特聘教授,国家杰出青年科学基金获得者;中日医院呼吸中心副主任(常务)、呼吸与危重症医学科主任。

王一民
中日医院呼吸与危重症医学科主治医师,中国医师协会呼吸分会青年委员会委员,中国医疗保健国际交流促进会临床微生物与感染分会委员。


