推荐语
现场专家40余次争相发言和《呼吸界》直播间互动区的频繁联动,昨晚第13期PCCM病例讨论直播不同寻常、出人意料。
这位中年女性患者病情复杂,双肺多发病灶伴全身多发淋巴结重大,1年多来先后辗转重庆6家三甲医院,抗生素、激素、抗痨药一一尝试无果,病因何在?结缔组织病?淋巴瘤?
在十几位大咖唇枪舌剑时,为何提到被寄予厚望的病理有局限性?「尽可能详尽获取第一手临床资料」的告诫背后又有哪些教训?郭述良主任等专家在直播最后做了高水平的评析……
患者何X,女,53岁,因「右侧背痛,发现肺部阴影18个月」入院。
现病史:18月前右侧背部隐痛,偶咳,少痰,胸部CT示:双肺多发斑片影,磨玻璃结节影。气管镜示支气管黏膜慢性炎症性改变,刷检及灌洗液未找到肿瘤细胞和抗酸杆菌。经皮肺穿病检:慢性炎症伴纤维组织增生。先予甲强龙、莫西沙星治疗后病灶有部分吸收好转,之后予莫西沙星、阿莫西林、抗结核、伏立康唑,多次复查胸部CT示肺内斑片影及多发磨玻璃结节影无变化。患病以来无体重减轻。
既往史:
有鼻炎和荨麻疹病史,海鲜、头孢过敏史。
2013年出现双侧颈部及耳后出现肿大淋巴结,颈部淋巴结活检为「反应性增生」。
有贫血病史,治疗后好转(具体不详)。
个人史、月经史及家族史:无特殊。
入院查体:
T:36.4℃ P:90次/分 R:20次/分 Bp115/84mmHg,浅表淋巴结未扪及肿大,右颈部见4cm长陈旧手术瘢痕。心肺腹查体未见明显异常,双下肢不肿,无杵状指(趾)。
外院补充辅助检查结果:
血沉 94mm/h ;血常规:血红蛋白 101 g/L,余无异常;2次鳞状细胞癌抗原:6.4ng/ml、 4.4ng/ml(0~1.5)。
2次ANA:颗粒型1:100+ ; PM-SCL75抗体阳性 ;血清本周蛋白增高2倍;多克隆丙种球蛋白增高 ;肺功能正常。
胸部CT演变与主要治疗经过:
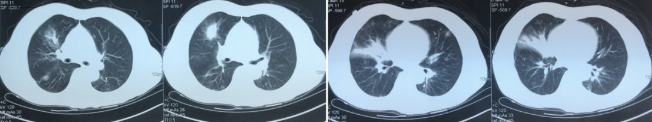
2017-1-24胸部CT(治疗前)
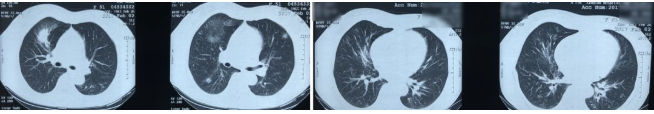
2017-2-2胸部CT(2017-1-20至2017-2-2 甲强龙40mg qd)
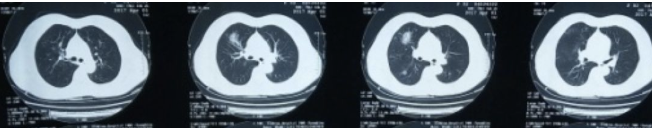
2017-4-1 胸部CT(2017-2-2至2017-4-1莫西沙星)
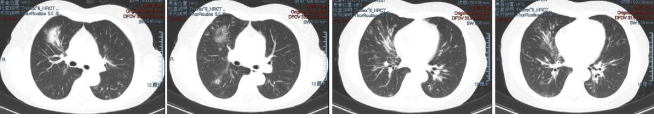
2018-5-31胸部CT(莫西沙星1+月,阿莫西林1+月,抗结核2周,伏立康唑2月)
总结病例特点
中年女性,过敏体质,既往有浅表淋巴结肿大,病检提示反应性增生。
多次胸部CT示双肺多发斑片、实变、磨玻璃结节影;1年前气管镜、肺穿示炎症改变。
使用糖皮质激素及莫西沙星治疗有吸收,抗痨及抗真菌治疗无吸收。
入院后检查
肺功能:仅弥散功能轻度下降( DLCOS 79%)。 支气管激发试验阴性。 FENO: 21ppb。
支气管镜:右上叶支气管粘膜稍充血水肿
BALF细胞分类计数:单核-巨噬细胞百分率94%,淋巴细胞6%,嗜酸性及中性粒细胞0%。
痰白细胞分类:细胞总数4.53×10^6/L,嗜酸性粒细胞18.5% ↑ 单核巨噬细胞百分比25.0%↓,淋巴细胞53.3%,中性53.2%
感染筛查:血G试验:286.6 pg/ml ↑ 。血清隐球菌荚膜抗原、血GM、EBV-DNA 、CMV-DNA均阴性。
肿瘤筛查:肺癌谱正常,多次痰找癌细胞、气管镜脱落细胞均阴性。 血本周蛋白:κ 30.60 g/↑,λ 16.00↑,κ/λ 1.91 。骨髓穿刺:涂片浆网细胞增生(2%),病检示骨髓增生活跃。 2018-5 全身 PET-CT: 1.双肺内见多发片状影,倾向炎性病变; 2.颏下、双侧腋窝增大淋巴结,FDG代谢增高。
免疫指标筛查:多克隆高丙种球蛋白血症。ANA: 1:320阳性(颗粒型)。ANCA、肌酶谱均正常。
补充病史
职业史:废品收购站工作15年,环境偏潮湿,粉尘较多;汽车报废公司车间工作2年,环境中有胶、油漆味、汽油味、金属粉尘及其他粉尘。
考虑可能的诊断
1.亚急性过敏性肺炎?
2.隐源性机化性肺炎?
3.结缔组织疾病相关性间质性肺病(CTD-ILD)?
4.肺淋巴瘤?
?
下一步诊疗措施:再次取肺组织活检。选择哪种肺活检方式?
经皮肺穿刺活检?经支气管钳夹活检(TBLB)?经支气管冷冻肺活检(TBCB)?外科肺活检(SLB)?
患者1+年前外院行肺穿后出现大咯血,不愿再次肺穿。考虑到该患者诊断ILD可能性大,需要较大组织块送病检,而TBCB具有创伤小、标本较大且质量高(可满足诊断大部分ILD病因的需求)、并发症和费用比SLB显著低等优点,最后选择TBCB。
病检结果:
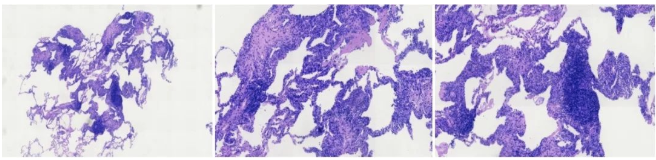
我院:肺组织多灶较多淋巴细胞浸润,局部形态呈淋巴细胞间质性肺炎改变,请结合临床,除外继发。特殊染色:抗酸(-)、PAS(-),银染(-)。
上海同济医院病理会诊:结合病史,考虑吸入(过敏)相关的间质性肺病;其中一块组织呈淋巴细胞性间质性肺炎改变。
最终考虑诊断
具有自身免疫特征的间质性肺炎(IPAF)?
继发性LIP?
过敏性肺炎(HP)?
治疗及转归:
脱离致敏原
激素:泼尼松30mg/天(0.5mg/kg)×16天
20mg/天×1周
30mg /天×4周
20mg/天×3天
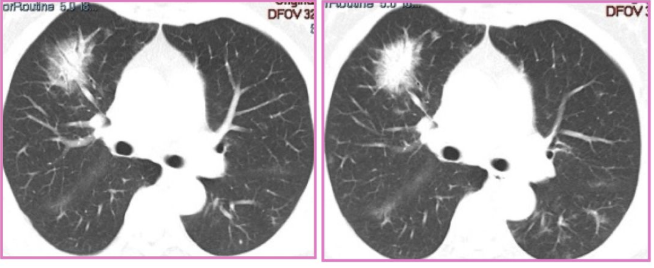
2018-5-31胸部CT(再次激素治疗前)
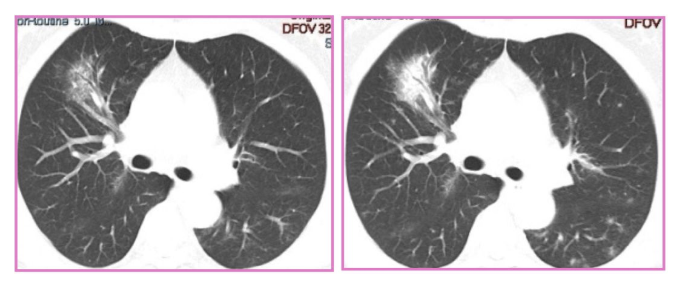
2018-5-31胸部CT(再次激素治疗后)
现场大咖点评
放射科李琦主治医师
该患者胸部CT的影像学特点为多发磨玻璃密度影、实变影和间质增厚(小叶间隔增厚、支气管血管束增粗)。
结合影像学特征考虑间质性肺炎,重点需考虑以下几种疾病:
1、机化性肺炎(OP):典型影像学表现为胸膜下、支气管血管束周围多发的实变、磨玻璃密度影,病灶内常见支气管扩张,该患者有沿支气管血管束分布的多发磨玻璃影、实变影,但胸膜下病灶、病灶内支气管扩张均不明显,故该患者可能不是一个典型的OP表现。
2、过敏性肺炎:过敏原经支气管吸入后以细支气管为中心受累,在影像学上常表现为边缘模糊的多发小叶中央结节,这例患者也有弥漫性分布的边界不清小结节影,沿小叶中心和细支气管周围分布。另外,小气道受累后气道闭塞,远端肺组织气体潴留,影像学表现为含气囊腔,但该患者没有。
3、淋巴细胞间质性肺炎:典型表现为沿淋巴管分布的多发磨玻璃密度影、结节影,含气囊腔常见。该患者符合前者,但无含气囊腔表现。从影像学看,这三类疾病均要考虑,但却并不太典型,还是需要结合临床和病理资料综合判断。
病理科曹友德教授
该例患者采用TBCB方式获取肺组织,标本较大,质量良好,优于普通TBLB和经皮肺穿刺标本,可以观察到完整的肺泡、肺间质结构。这例患者病理表现的特点为肺间质中有较多的淋巴细胞浸润,部分肺泡间隔增宽,切片中未见明确的浆细胞和嗜酸性粒细胞。从病理上来看可以基本排除真菌、结核和肿瘤。
结合临床病史要考虑以下几个疾病:
1、亚急性过敏性疾病:典型表现为淋巴细胞浸润为主的间质性肺炎,结合患者有长期职业暴露史(有机粉尘)要考虑,但从切片上看小气道周围炎症不明显,这一点不支持。
2、淋巴细胞间质性肺炎(LIP):典型病理表现为肺间质中弥漫的淋巴细胞浸润,常见淋巴滤泡,纤维化不明显。该患者从病理改变上支持LIP诊断。
3、淋巴瘤:在病理上,结外粘膜相关B细胞淋巴瘤也是表现为以淋巴细胞浸润为主,有时很难与LIP相鉴别。但对于这个患者,淋巴细胞分化成熟,无单核样B细胞分布,鉴别诊断时要考虑,但结合病史及病理改变,可能性较小。过敏性肺炎和LIP在病理上很难鉴别,需要结合临床、影像来进行综合分析。
病理诊断常常被寄予厚望,对于「癌」与「非癌」病理诊断确实是金标准,但在间质性肺疾病上常常有局限性,需要与临床医生、影像科医生共同讨论得出最后的诊断。
风湿免疫科周国庆副教授
该患者PM-SCL75抗体阳性,这个抗体与肌炎、硬皮病相关,但只是相关性抗体,而并非特异性抗体。患者外院查ANA前两次1:100,低滴度阳性不具有特异性,在老年患者、感染、肿瘤患者中均可以出现;但也不能否认与自身免疫性疾病有关,如果有自身免疫性疾病相关的临床表现,仍应考虑并动态随访。入院后复查ANA为1:320,若多次复查均为1:320甚至更高,可以确定患者存在结缔组织疾病。
若考虑患者存在结缔组织疾病,其次要思考的问题是具体是哪一种结缔组织疾病,这例患者症状不典型,缺乏特异性抗体,达不到诊断系统性红斑狼疮、硬皮病、皮肌炎、干燥综合征等具体某一种结缔组织疾病的标准。但不可否认患者ANA阳性,曾有口干、眼干等症状,带有一定的自身免疫性疾病特征,结合肺部间质性改变,考虑为具有自身免疫特征的间质性肺炎(IPAF)可能性大。
血液科张红宾教授
肺淋巴瘤是原发于肺组织或支气管的淋巴瘤,发病率低,占淋巴瘤的0.36%~1.2%,80%以上都是B细胞淋巴瘤。常见临床表现包括咳嗽、咳痰、气促、发热、胸腔积液,少数患者咯血。
这例患者从临床上来说淋巴瘤依据不足,主要有以下几点原因:
1、病程1+年,但发热时间短暂,无持续或周期性发热;
2、曾有全身多发性淋巴结肿大,但经过白介素、干扰素治疗后淋巴结肿大有消散,目前已经无可扪及的肿大淋巴结、肝脾不大。需要再次获取肺组织病理活检排除诊断。
另外,该患者多发淋巴结肿大,还需要警惕一种疾病——Castleman病,按病理类型分为透明血管性、浆细胞型、混合型,发病原因部分与人类疱疹病毒(HHV-8)感染有关,常伴有IL-6异常升高,部分可演变为淋巴瘤。这名患者反复多次淋巴结活检均未提示Castleman病,可能性较小。
PCCM科唐小葵教授
这例患者倾向于诊断IPAF,支持点:中年女性,起病缓,有间质性肺疾病的影像学表现,有一些自身免疫性疾病的临床表现,多次ANA阳性但缺乏特异性抗体,没有具体结缔组织疾病类型的指向性,也许是on the way to CTD,也许就是具有免疫特征的间质性肺炎。LIP是IIP中的少见类型,这个患者从病理上可以诊断LIP,但是结合临床,诊断IPAF更合适。
需要提出一点:BALF对于吸入性过敏性肺炎(HP)的诊断很重要,BALF中淋巴细胞比例增高要考虑结节病和HP的可能,若淋巴细胞>40%且有过敏原接触史高度提示HP。
CTD-ILD和IPAF的治疗目前没有指南,根据现有文献和学术会议专家们的共识治疗方式可参考如下:
1、症状轻,肺部病变少,肺功能良好患者:可动态观察,暂不用药。
2、若症状比较明显、肺部病变较多、肺功能有一定程度下降但不严重:口服激素+免疫抑制剂为基础的治疗。
3、呼吸困难明显,肺部病变多、肺功能明显下降:静脉激素+静脉免疫抑制剂。
4、就诊时病情危重:大剂量激素冲击+免疫抑制剂。
该患者属于第二种情况,临床症状不严重但肺部浸润病变较多,可以首先选择激素治疗,若效果不好时可考虑联合使用免疫抑制剂。
郭述良教授总结性发言
该例患者病情复杂,18个月病因未明,就诊过程曲折,通过fellow、专家们的充分讨论,最终拨开迷雾,理出了一条清晰的诊断路线。经过多学科合作目前的诊断虽然未完全明确,但确定了大致方向和具体治疗方案。通过这次病例讨论我们有许多收获和启发:
1、通过对这例患者的讨论使大家对间质性肺疾病的诊断思路有了更清晰的认识,更加深刻地体会到多学科合作的重要性,间质性肺疾病的最终诊断一定是需要通过结合临床、影像、病理而获得的。
2、疾病的诊断过程就如同警察破案一样,根据线索层层推进,最终「破案」需要拿到铁证(活检)。临床医师应积极发展组织活检技术,由传统的经验医学向现代精准医学转化。
3、临床医生尤其是年轻医生要重视基本功的培养,包括询问病史、体格检查、理论学习、临床实践等,尽可能获取详尽的第一手临床资料,避免因临床资料不全而导致的漏诊。
4、此次病例讨论展示了fellow及各位医生良好的临床诊疗思维能力,通过充分而热烈的讨论让大家受益匪浅,有利于提升呼吸专科医生的诊疗能力,以更好的照护患者。
作者介绍

感谢正大天晴药业集团
对本季PCCM疑难病例讨论直播的支持
点击文末「阅读原文」可回看本次直播


