推荐语
慢性阻塞性肺疾病(COPD)简称慢阻肺,是一种常见的、可以预防和治疗的疾病,以持续的呼吸道症状和气流受限为特征,通常是由于明显暴露于有毒颗粒或气体引起的气道和/或肺泡异常所导致。
慢阻肺急性加重会降低患者的生活质量、增加住院率、加速疾病进展。因此,规范诊断和治疗是临床上一项重大和艰巨的医疗任务。
在本文中,山西医科大学一附院的李爱民医生就慢阻肺急性加重期(acute exacerbation of chronic obstructive pulmonary disease,AECOPD)的诊断及严重程度评估、分级治疗等展开了讲解——哪些情况下患者需入院或入住ICU?常用的药物与非药物治疗有哪些?患者并发呼吸衰竭机械通气的目的有哪些……
一、慢阻肺急性加重期的诊断及严重程度评估
慢阻肺急性加重期的诊断
1、慢阻肺急性加重的定义为呼吸系统症状的急性恶化,导致需要额外的其他治疗。
目前AECOPD的诊断完全依赖于临床表现,即患者主诉症状的突然变化(基线呼吸困难、咳嗽、和/或咳痰情况)超过日常变异范围。AECOPD的诊断主要是一种临床除外诊断,临床和/或实验室检查排除可以解释基线呼吸困难、咳嗽和(或)咯痰情况的突然变化的其他特异疾病后,才能确定AECOPD的诊断。要重点排除肺炎、充血性心力衰竭、气胸、肺栓塞和心律失常等疾病。
2、实验室检查:
(1)常规实验室检查:红细胞计数及红细胞压积有助于了解红细胞增多症或有无出血。部分患者肺部感染加重时白细胞计数可增高和/或出现中性粒细胞核左移。如果伴有痰或外周血中嗜酸粒细胞增多,则对全身糖皮质激素治疗的反应性更好;
(2)胸部影像学检查:鉴别是否合并胸腔积液、气胸与肺炎;
(3)动脉血气分析:PaO2<60mmHg和/或PaCO2>50mmHg,提示呼吸衰竭。
如PaO2<50mmHg,PaCO2>70mmHg,pH<7.30,需严密监控病情发展或入住ICU治疗;
(4)肺功能测定:因为患者无法配合且检查结果不够准确,故急性加重期间不推荐进行肺功能检查;
(5)心电图(ECG)和超声心动图(UCG):对右心室肥厚、心律失常及心肌缺血诊断有帮助;
(6)血液生化检查:有助于确定引起AECOPD的其他因素,如电解质紊乱(低钠、低钾和低氯血症等)、糖尿病危象或营养不良(低白蛋白)等;
(7)痰培养及药物敏感试验等:应及时根据痰培养及抗菌药物敏感试验指导临床治疗。
慢性阻塞性肺疾病急性加重期的
严重程度评估和临床分级
1、通常AECOPD分为:
(1)轻度急性加重:仅单独使用短效支气管扩张剂(short-acting bronchodilators,SABD)治疗;
(2)中度急性加重:使用SABD和抗生素,加用或不加用口服糖皮质激素;
(3)重度急性加重:患者需要住院或需就诊急诊、ICU治疗。重度急性加重可能并发急性呼吸衰竭。
2、对于需要住院的AECOPD患者根据其严重程度可以分为3种类型:
1、无呼吸衰竭
呼吸频率20~30次/min;未应用辅助呼吸肌;无精神意识状态改变;低氧血症可以通过鼻导管吸氧或文丘里(Venturi)面罩28%~35%浓度吸氧而改善;无PaCO2升高。为AECOPDⅠ级。
2、急性呼吸衰竭 - 无生命危险
呼吸频率>30次/min;应用辅助呼吸肌;无精神意识状态改变;低氧血症可以通过文丘里面罩25%~30%吸氧浓度而改善;高碳酸血症即PaCO2较基础值升高或升高至50~60mmHg。为AECOPDⅡ级,适合普通病房治疗。
3、急性呼吸衰竭 - 有生命危险
呼吸频率>30次/min;应用辅助呼吸肌;精神意识状态急剧改变;低氧血症不能通过文丘里面罩吸氧或>40%吸氧浓度而改善;高碳酸血症即PaCO2较基础值升高或>60mmHg或存在酸中毒(pH≤7.25)。为AECOPDⅢ级,需要入住ICU治疗。
二、慢性阻塞性肺疾病急性加重期的治疗
AECOPD治疗目标为最小化本次急性加重的影响,减轻急性加重的病情,预防再次急性加重的发生。
AECOPD住院治疗指征和分级治疗:
根据AECOPD严重程度和/或伴随疾病严重程度的不同,患者可以门诊治疗或住院治疗。
1、AECOPD的住院治疗指征:
(1)严重的症状,如静息状态下呼吸困难突然加重,血氧饱和度降低,意识模糊,嗜睡;
(2)急性呼吸衰竭;
(3)出现新的体征(如发绀、外周水肿);
(4)初始治疗失败;
(5)有严重的伴随疾病(如心力衰竭或新发心律失常等);
(6)院外治疗无效或医疗条件差。
2、入住呼吸或内科ICU的指征:
(1)对初始急诊治疗反应差的严重呼吸困难;
(2)意识状态改变(如意识模糊、昏睡、昏迷等);
(3)经氧疗和无创机械通气后,低氧血症(PaO2<40 mmHg)仍持续或呈进行性恶化,和/或高碳酸血症(PaCO2>70mmHg)无缓解甚至恶化,严重进行性加重的呼吸性酸中毒(pH<7.25);
(4)需要有创机械通气;
(5)血流动力学不稳定,需要使用血管活性药物。
3、AECOPD的分级治疗:
● Ⅰ级,无呼吸衰竭AECOPD患者的处理(见表1);
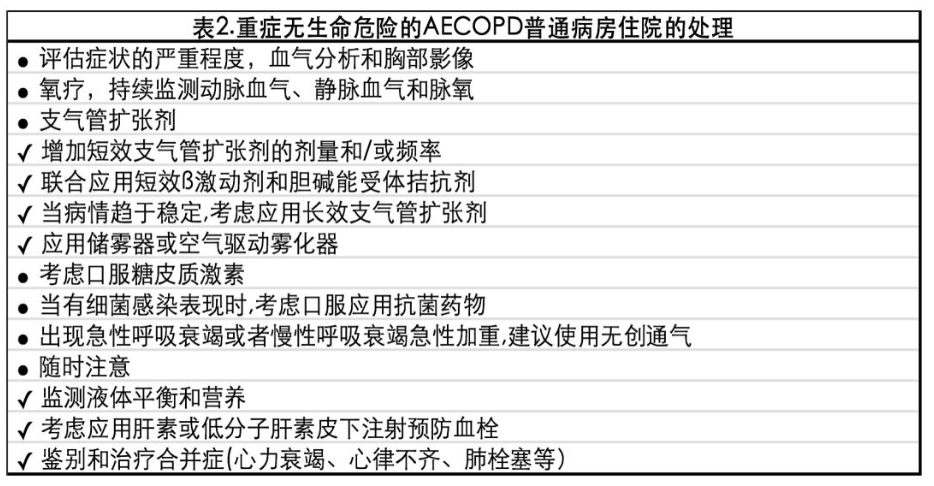
● Ⅱ级,无生命危险的急性呼吸衰竭AECOPD患者普通病房住院的处理(见表2);
● Ⅲ级,有生命危险的急性呼吸衰竭AECOPD患者入住ICU的处理(见表3)。


AECOPD患者的药物治疗:
慢阻肺急性加重常用的药物主要有三类:抗菌药物、支气管扩张剂、糖皮质激素。
1、抗菌药物:
感染是慢阻肺急性加重的主要原因,对有抗菌指征的慢阻肺急性加重患者进行积极、有效的抗菌药物治疗,可以快速改善临床症状,提高感染治愈率,降低病死率,缩短住院时间。
目前推荐AECOPD患者抗菌药物治疗的指征:
(1)出现呼吸困难加重、痰量增加和脓性痰3个必要症状;
(2)脓性痰在内的2个必要症状;
(3)需要有创或无创机械通气。
抗生素的选择常需参考当地的病原流行病学及患者的药敏试验结果。对没有铜绿假单胞菌感染的危险因素、病情较轻的患者选用青霉素、阿莫西林单药或联合克拉维酸、大环内酯类、氟喹诺酮类和第1代或第2代头孢菌素类等治疗。对病情较重的患者可选用β-内酰胺酶抑制剂、氟喹诺酮类和第2代或第3代头孢菌素类等。对有铜绿假单胞菌感染危险因素的患者,推荐选用环丙沙星、抗铜绿假单胞菌的β-内酰胺类单药或联合酶抑制剂。推荐的抗生素的使用疗程为5~7天。
2、支气管扩张剂:
短效的β受体激动剂(沙丁胺醇溶液或硫酸特布他林雾化液)在AECOPD时为优先选择,若效果不显著建议加用抗胆碱能药物(如异丙托溴铵等)。虽然尚无临床研究评价吸入长效支气管扩张剂(β2受体激动剂或抗胆碱能药物或联合制剂)联用或不联用吸入糖皮质激素在慢阻肺急性加重中的作用,但是在急性加重期间推荐继续应用这些药物,或者出院后立即开始应用这些药物。静脉使用甲基黄嘌呤类药物(氨茶碱)因其显著的副作用并不推荐静脉应用于急性加重患者,对于较为严重的COPD加重者,可考虑静脉滴注茶碱类药物。
3、糖皮质激素:
AECOPD患者应用糖皮质激素可以改善肺功能和氧合,降低早期病情反复和治疗失败的风险,缩短住院时间。目前AECOPD糖皮质激素的最佳疗程尚没有确定,短疗程组(5 天)和常规疗程组(14 天)患者的急性加重发作频率、死亡率、FEV1 改善情况比较均无差异,推荐应用泼尼松每天40mg治疗5天。口服激素与静脉应用激素疗效相当。新近研究提示糖皮质激素对于血嗜酸粒细胞水平低的急性加重患者的治疗效果欠佳。对于一些慢阻肺急性加重的患者单独雾化吸入布地奈德可能是一种安全有效的替代全身性激素治疗AECOPD的方法。雾化吸入布地奈德8mg相当于全身使用泼尼松龙40mg 。
非药物治疗
1、氧疗:
调节氧流量以改善患者低氧血症、保证氧饱度在无高碳酸血症风险的患者SaO2达到94%~98%,有高碳酸血症风险的为88~92%。氧疗30~60min后应进行动脉血气分析,以确定氧合满意而无二氧化碳潴留或酸中毒。文丘里面罩(高流量装置)与鼻导管相比,其提供的氧流量更精准更可控。如果吸氧不能纠正低氧血症,或高碳酸血症加重导致pH<7.2,或中枢神经抑制明显,应及时气管插管和机械通气。
2、经鼻高流量氧疗(HFNC):
与普通吸氧相比,HFNC有更好的加温湿化效果,并且可以冲刷CO2改善血气,产生一定的气道正压改善呼吸困难症状。与无创相比,HFNC有更好的舒适性及耐受性,更容易被患者接受。但HFNC在AECOPD患者的使用经验不多,还需大样本研究进一步证明。若短时间血气效果及临床症状改善不明显,及时更改为无创或有创机械通气。
3、机械通气:
AECOPD患者并发呼吸衰竭机械通气的目的:
(1)纠正严重的低氧血症,增加PaO2,使SaO2>90%,改善重要脏器的氧供应;
(2)治疗急性呼吸性酸中毒,纠正危及生命的急性高碳酸血症;
(3)缓解呼吸窘迫,纠正呼吸肌群疲劳。
(4)降低全身或心肌的氧耗量。
■ 无创机械通气:
NIV为慢阻肺患者急性加重住院治疗急性呼吸衰竭的首选通气模式。NIV能改善氧合和急性呼吸酸中毒(增加 pH 和降低PaCO2),降低呼吸频率和呼吸功,缓解呼吸困难严重程度,降低AECOPD住院患者的气管插管率、病死率、治疗并发症和住院时间及入住ICU时问。AECOPD患者NIV适应证(至少符合以下1个条件):
(1)呼吸性酸中毒(PaCO2 ≥ 6.0 kPa 或45 mmHg 且动脉pH ≤ 7.35);
(2)严重呼吸困难且具有呼吸肌疲劳或呼吸功增加的临床征象,或二者皆存在,如辅助呼吸肌的使用、腹部矛盾运动或肋间凹陷;
(3)应用氧疗后仍存在持续性低氧血症。常用NIV通气模式包括:压力/容量控制通气(PCV/VCV)、双水平正压通气模式(PSV+PEEP),其中以双水平正压通气模式最为常用。
■ 有创机械通气:
在积极的药物和无创通气治疗后,患者的呼吸衰竭仍进行性恶化,出现危及生命的酸碱失衡和/或意识改变时,宜用有创机械通气治疗。
具体应用指征:
(1)不能耐受NIV或NIV失败;
(2)呼吸或心跳骤停;
(3)意识丧失、镇静无效的精神运动性躁动;
(4)大量误吸或持续呕吐;
(5)持续性气道分泌物排出困难;
(6)严重的血流动力学不稳定,补液和血管活性药无效;
(7)严重的室性或室上性心律失常;
(8)存在危及生命的低氧血症患者且不能耐受NIV。
通气模式的选择:常用的通气模式包括辅助控制通气(A/C)、同步间歇指令通气(SIMV)和压力支持通气(PSV),其中SIMV+PSV目前临床最为常用。
作者介绍



