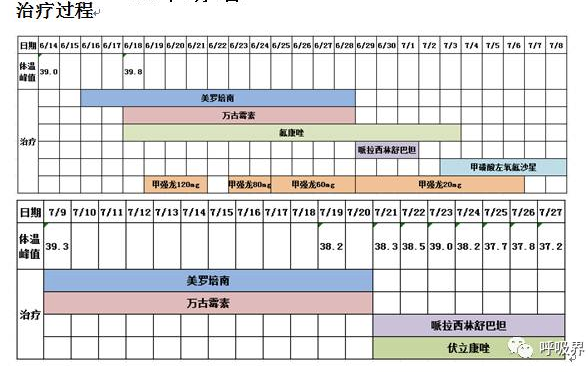
患者,女性,58岁。主因“反复发热、咳嗽、咳痰1月余入院。患者于入院前1月余无明显诱因感全身不适、食欲下降,畏寒、发热,呈进行性加重,体温最高达39.8℃,伴咳嗽、咳黄痰、乏力。外院查血常规白细胞进行性升高,抗感染治疗4天病情无缓解,呼吸困难加重,当时R 40次/分,吸氧10L/min时SpO2 76%;胸片示:双肺弥漫实变影。考虑“社区获得性肺炎、急性呼吸窘迫综合征”。转入ICU予气管插管呼吸机辅助通气;给予美罗培南、万古霉素、氟康唑抗感染、甲泼尼龙抗炎及对症支持等治疗后,发热、呼吸困难缓解,复查胸片双肺实变影逐渐吸收。10天后(2015-06-28)拔除气管插管,甲泼尼龙逐渐减量至停药。复查胸部CT示双肺多发磨玻璃实变影,以双下肺为著,双肺多发小结节。停用糖皮质激素3天后再次发热,体温39.3℃,伴咳嗽、咳黄黏痰,偶有痰中带鲜红色血丝,呼吸困难、恶心、呕吐;调整抗感染方案患者病情无好转,体温仍反复上升至39.0℃;复查胸部CT示双肺上叶后段、双肺下叶结节影及斑片实变影,较前增多;为进一步诊治入院。
既往史、个人史和家族史:糖尿病史1年,血糖控制欠佳。2月余前诊断弥漫大B细胞淋巴瘤,行R-CHOP方案化疗2疗程。2年前行扁桃体切除术。近3天间断血压升高,最高160/90mmHg。
入院查体:T:36.0℃,P:90次/分,R:18次/分,Bp:154/91mmHg,SpO2 100%(鼻导管吸氧2L/min)。发育正常,营养良好,神志清楚,查体;口唇无发绀,口唇及颜面部可见血痂,无颈静脉怒张,左侧锁骨上窝可及多个肿大淋巴结,质地韧,活动可,轻触痛;双下肺呼吸音稍低,可闻及少许湿性啰音,未闻及胸膜摩擦音;剑突下无异常搏动,心率90次/分,律齐,P2<A2,各瓣膜听诊区未闻及明显杂音,未闻及心包摩擦音;腹软,未触及包块,无压痛、反跳痛,肝脾肋下未触及;双下肢轻度凹陷性水肿。
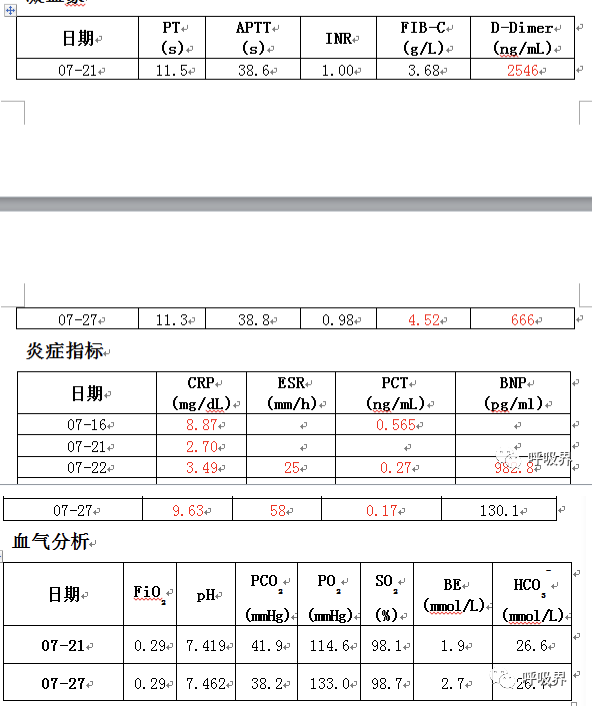
辅助检查:
血常规:

痰培养:
凝固酶阴性葡萄球菌(+)、丝状真菌(不合格痰)
深静脉置管管端细菌培养(-)
G试验:
<10pg/mL;GM试验:3.48(使用哌拉西林后)
浓缩痰找结核杆菌(-),T-SPOT.TB(-)
呼吸道病原谱抗体检测(-)
感染三项:
阴性
肿瘤标志物:
CEA 7.2ng/mL、CA199 40.6U/mL,余项(-)
自身抗体:
ANA 胞浆型1:40、Ro-52(+),余项(-)
超声心动图(2015-07-17):
各房室内径正常范围,室间隔室壁厚度及收缩幅度正常,主动脉瓣回声增厚、增强,余各瓣形态及运动未见异常,心包腔内未探及液性暗区。LVEF 60%。多普勒:二尖瓣E/A<1。诊断:主动脉瓣退行性变,左室舒张功能减低。
胸部影像学:

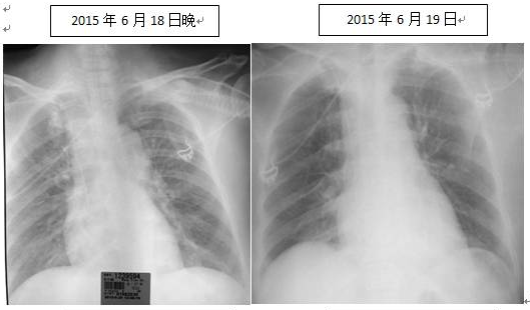
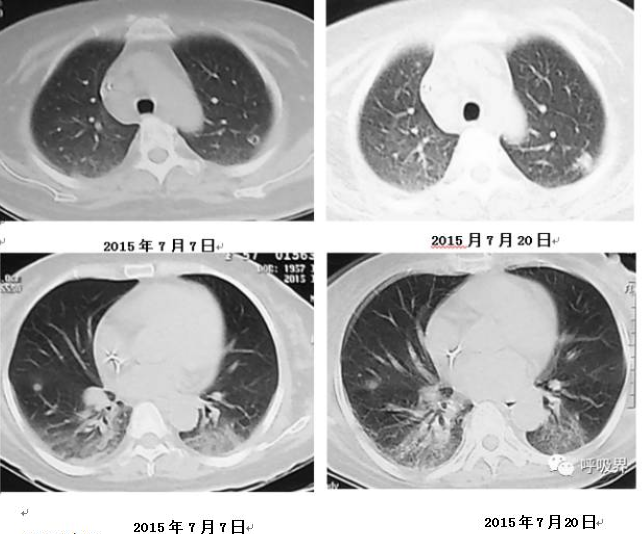
2015年7月21日入院后患者仍反复发热,体温最高39.0℃,给予哌拉西林舒巴坦钠、伏立康唑及营养支持、保肝等治疗。患者体温峰值有所下降,但在37.0-38.0℃之间波动;鼻导管吸氧2L/min时SPO299%~100%,但仍间断感胸闷,平卧位时加重,喜高枕卧位,考虑存在心功能不全,予呋塞米、螺内酯利尿治疗后症状可好转。
入院后进一步完善检查如下:
2015年7月29日血培养:新型隐球菌
2015年7月31日血清隐球菌荚膜抗原:阳性
2015年8月04日腰穿脑脊液墨汁染色:阴性
2015年8月06日脑脊液荚膜抗原:阳性
明确诊断:
1.播散性隐球菌病
隐球菌血症
隐球菌中枢神经系统感染
隐球菌肺病不除外
2.弥漫大B细胞淋巴瘤ⅢA期化疗2程后
3.2型糖尿病
4.高血压病
5.扁桃体切除术后
治疗方案:
根据2010年IDSA隐球菌感染诊治指南给予两性霉素B联合氟胞嘧啶抗真菌治疗达到标准剂量4周后,改为氟康唑巩固及维持治疗。
预后:治疗1年后复查胸部CT提示双肺结节影较前吸收,支持肺部结节影为隐球菌感染所致。
(文/特约作者 王一民)
高手支招:北京医院呼吸与危重症医学科许小毛教授
患者病程中经历了2个不同阶段:第一个阶段是6月18日—6月28日,出现急性呼吸衰竭;第二个阶段为7月7日停用糖皮质激素以后,出现持续发热。
第一阶段:起病初期急性呼吸衰竭伴双肺迅速出现的实变影。患者起病后高热伴突发呼吸困难,胸片迅速出现双肺实变影,外院行气管插管机械通气治疗,给予抗感染及糖皮质激素治疗后患者缓解。患者起病非常急,胸片1天之内变化明显,而1周后又迅速吸收,不符合一般细菌及真菌性病变规律,应考虑急性肺水肿的可能。
第二阶段:停用激素后出现反复高热。由于患者患有淋巴瘤,停用激素后才出现高热,经过多种抗菌药物、氟康唑和伏立康唑治疗后疗效不佳,而且血细菌培养阴性,G试验、GM试验也未能提供真菌感染的证据,此外,结核感染、病毒感染、PCP感染也没有实验室证据和影像学支持,我们一度认为是淋巴瘤复发,幸因血培养隐球菌阳性而确诊。本例患者由于胸部影像学不典型,在诊断之初并未考虑隐球菌感染,未及时检查血清及脑脊液隐球菌荚膜抗原,险些误诊。
非AIDS患者中肺隐球菌病发病率相对较低,Hajjeh等报道为0.2/10000~0.9/10000,隐球菌血症者更是少见报道。国内外报道,隐球菌血症多为免疫受损患者。Lui等研究发现免疫正常肺隐球菌病患者中隐球菌血症发生率为10%,而免疫受损患者中则高达35.3%。需要在患者发热时及时抽取足量血培养提高病原菌检出率。
本例患者的发热,因为同时具备了感染性发热(淋巴瘤化疗后、气管插管、机械通气和激素应用等)和非感染性发热(淋巴瘤)的危险因素,给临床诊断带来一定的困难。因为两者治疗方向截然不同。对于有感染危险因素的患者,即使影像学表现不典型,仍应积极除外感染性发热,进行相关实验室的筛查(包括病毒、细菌、真菌和结核等),及早明确诊断。


