编前语
「从出发奔赴武汉疫情一线到回京,历时81天,如果将每一天比作一难,正好是『九九八十一难』……一家医院只能负责一个病房!这提醒我们,永远要正视疫情的威力!」北京协和医院呼吸与危重症医学科副主任医师孙雪峰教授通过几个不同情况的新冠肺炎危重症病例,总结凝练出新冠肺炎带给他的新启示。
一晚收18名危重症患者……形势的发展远超大家预期
我在同济医院中法新城院区C9西ICU病房
这是一位63岁的老年女性患者,我们回顾她的整个发病过程,她刚被诊断为新冠病毒肺炎的时候还只是一个普通型的轻症患者,有发烧、咳嗽(白痰)症状,但很快出现气短症状,肺CT提示双肺有多发实变影。患者在外院用过甲强龙、利巴韦林等药物治疗。这个发展过程只在短短两周时间之内。患者发病两周后收入我院普通病房,这时已转为重症,需要靠鼻高流量吸氧。但在加强药物治疗的同时我们又发现,患者对氧的需求逐渐加重,从重症转为危重症仅用3天时间。患者转至重症监护病房,从经鼻高流量变为无创呼吸机的支持治疗。而在重症监护病房,患者只待了1天,我们就发现上无创呼吸机也已无法维持,只能予气管插管和有创呼吸机通气,并且无论对压力还是吸氧浓度都需要调至很高参数才能勉强维持。后续治疗中,虽然给予了很强的呼吸支持、循环支持,包括营养支持,但患者整体各方面参数都在逐步恶化,于发病四星期左右患者抢救无效去世。
这个病例是我们在早期一线接诊病例中遇到的新冠肺炎患者中比较典型的一个病例。也是我对新冠肺炎的第一个印象:「病情发展迅速」。所以即便现在当我回忆从1月26日出发去武汉,到4月15日回北京,这整整81天。我最大的感受就是:如果将每一天比作一难,正好是「九九八十一难」。不仅对于患者而言是在「受难」,对医生而言,看着患者这么痛苦,内心也十分难过。我们出发时,国家队6家医院的121名医护人员就只负责同济医院中法新城院区一个病房的工作,121名医护人员负责一个病房,可见形势严峻。而后面形势的发展远超大家预期,很快就变成了每一家医院只负责一个病房……这不得不时刻给我们敲响警钟,提醒我们:永远要正视疫情的威力!

我(右)和刘正印教授(中)、陈焕医生(左)第一次进新冠病房
我们不得不深刻地认识到:尽管和SARS一样,新冠病毒也是一种以肺炎为主要表现的病毒感染,但传染性却比SARS更高更强。我们在临床中遇到的患者,出现咳嗽、气短等呼吸道症状后,10-20%的患者发展为重症,而重症患者的死亡率明显高于轻型或普通型患者。重症患者中,有一部分可在短时间内发展为危重症。危重症患者是指出现呼吸衰竭需要机械通气、休克或多脏器功能衰竭的患者,其死亡率更是高达60-80%。
从2020年1月底到2月初,武汉新冠肺炎危重症患者数量剧增,有些地方的医疗资源已经跟不上患者的增多。我们所在的中法新城院区ICU开放的第一个晚上就收了18名危重症患者,有一部分转来的患者一到病房就需要立即行气管插管和机械通气。这些患者普遍预后不佳,甚至有一小段时间出现「收治一名死亡一名」的情况。如何诊治这些危重症新冠患者?这是当时我们面临的最大挑战。我们认为:对于危重症患者,只要符合指南要求,应尽早行气管插管以保护肺和保证其他脏器的供氧。
我在调整呼吸机参数
危重症新冠患者后期普遍存在「院内感染」,激素在危重症新冠患者中的作用可能还需要更多数据证实
这是一位83岁的女性新冠患者,表现症状为发热、咳嗽。刚开始我们只给她用的经鼻高流量吸氧,患者病情相对稳定。但在治疗过程中,发现患者对高流量氧的需求逐步上升,复查CT发现双肺弥漫性磨玻璃影较之前明显加重。当时给予比较强的激素治疗,甲强龙40mg q/12h,用3天,减至40mg q/d,用3天,后续减至20mg q/d,用3天后停用,总共用9天。但就在使用甲强龙之后,发现患者白介素-6(IL-6)水平较之前有明显增高,降钙素原也略有升高。停用甲强龙之后患者出现发热症状,气管镜下肺泡灌洗,培养出鲍曼不动杆菌和肺炎克雷伯杆菌,说明存在院内感染。在使用激素的同时我们已经给患者经验性加用了抗感染治疗,还能培养出细菌,我们又调整了抗生素,患者一度出现好转,但最终还是发展为感染性休克去世。
对于发展到危重症的患者,基本上都已经在疾病加重期于普通病房尝试过激素治疗。有部分患者转入ICU后,我们也尝试了再次使用足量至大剂量激素(甲强龙40-160mg/天)治疗,再逐渐减量方案。但从治疗反应来看:一方面,炎症指标、呼吸机参数并未得到明显改善;另一方面,后期呼吸机相关感染的风险显著增加。我们的大部分患者里,给予大剂量激素治疗的患者预后普遍不佳,当然也不排除患者选择上存在偏倚,可能还需要更多数据来证实激素在危重症新冠患者中的作用。

我与病房里的「院训」合影
对ICU有转归的患者进行分析后发现,药物治疗中,只有丙种球蛋白可改善患者预后
这是一位53岁的女性患者,确诊时为一个普通型新冠患者,后转变为重型,使用经鼻高流量吸氧过程中出现病情加重,呼吸难以维持,逐步转成危重型,行气管插管。我们给予丙种球蛋白每天20克,用了5天,同时加上抗凝治疗和短时激素治疗。后续效果不错,患者大约2周后拔管。
我们对ICU有转归的患者进行分析后发现:药物治疗中,只有丙种球蛋白可改善患者预后,而其他的药物,比如激素、抗病毒药物、抗生素等,均与预后无明确相关性。
丙种球蛋白在临床上广泛应用于自身免疫性疾病急性加重,以及细菌病毒重症感染。我们早期的分析发现,存活者中,91.7%使用过丙种球蛋白,而死亡者中只有52.6%使用过丙种球蛋白。由于丙种球蛋白安全性高,若有条件,我们推荐在病情急剧恶化时给予丙种球蛋白每天每公斤体重300-500mg,使用3-5天。但受限于丙种球蛋白的紧缺和价格,以及目前尚无非常充分的循证医学证据,只推荐用于有条件的患者。
只要凝血指标中D-Dimer明显升高,即使临床尚无明确血栓表现,只要无禁忌症,均建议预防性低分子肝素抗凝治疗;若已经有明确血栓证据,比如肢端缺血样表现,则应给予足量抗凝治疗
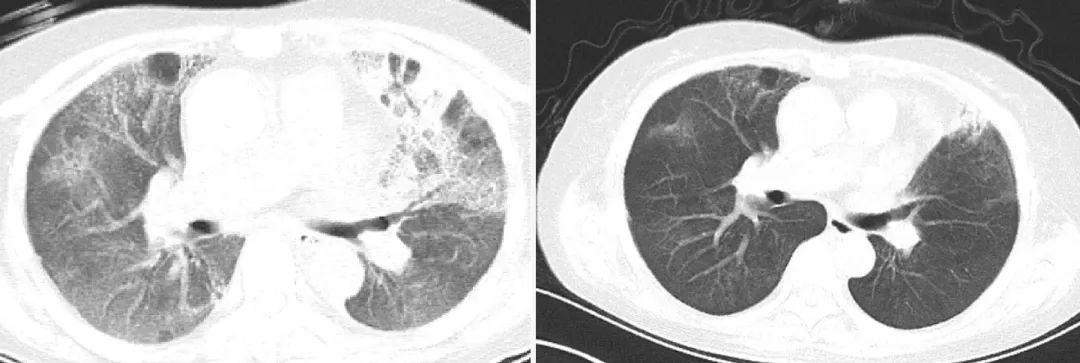
急性加重伴足部紫斑患者的CT影像学资料
同样是一位53岁女性患者,她在病情急剧加重的同时,我们发现她的腿部出现了紫斑样表现,提示已经开始出现肢端缺血。我们对该患者及时地加用足量的抗凝治疗,克赛4000U q12h,使用3天后就看到下肢紫斑有明显的吸收。
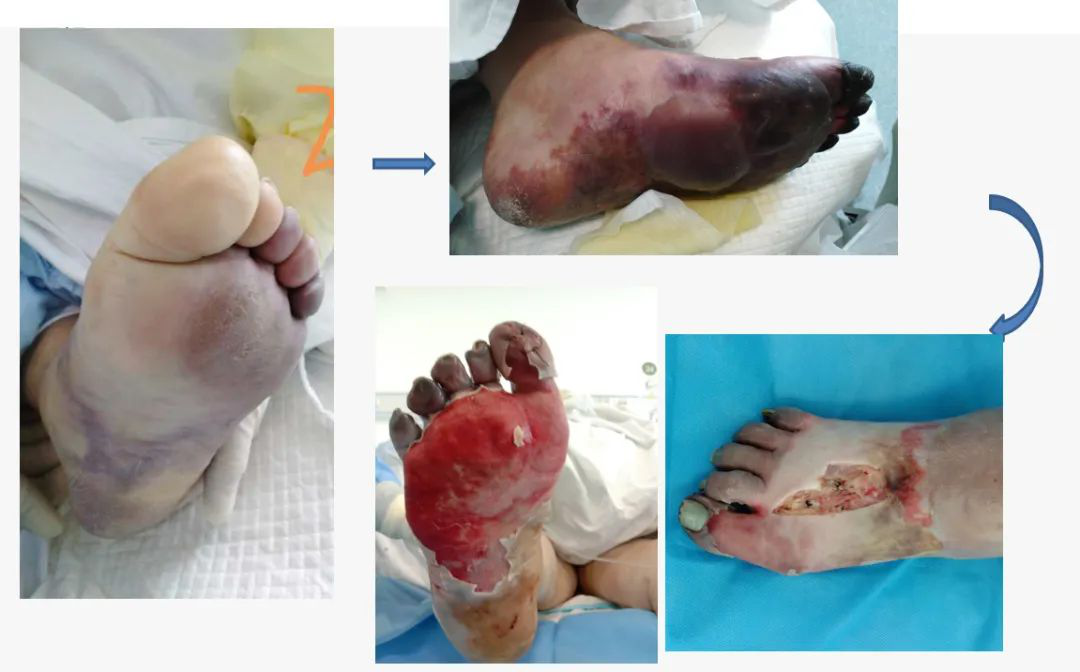
危重症新冠患者足部缺血,抗凝后仍发展为坏疽,最终合并感染,切开引流
上图为另一位危重症新冠患者足部坏疽表现,这位患者在确诊早期外院一直给予了预防量的低分子肝素抗凝,一直到逐步看到约一半足部皮肤出现发紫现象,才将肝内低分子肝素加到足量抗凝。入我院治疗后,尽管我们还用了一些其他治疗手段,患者其他脏器也一度有所改善,但肢端缺血症状仍然进一步加重,直到晚期坏死、感染。这也提示我们,太晚进行抗凝效果不好。
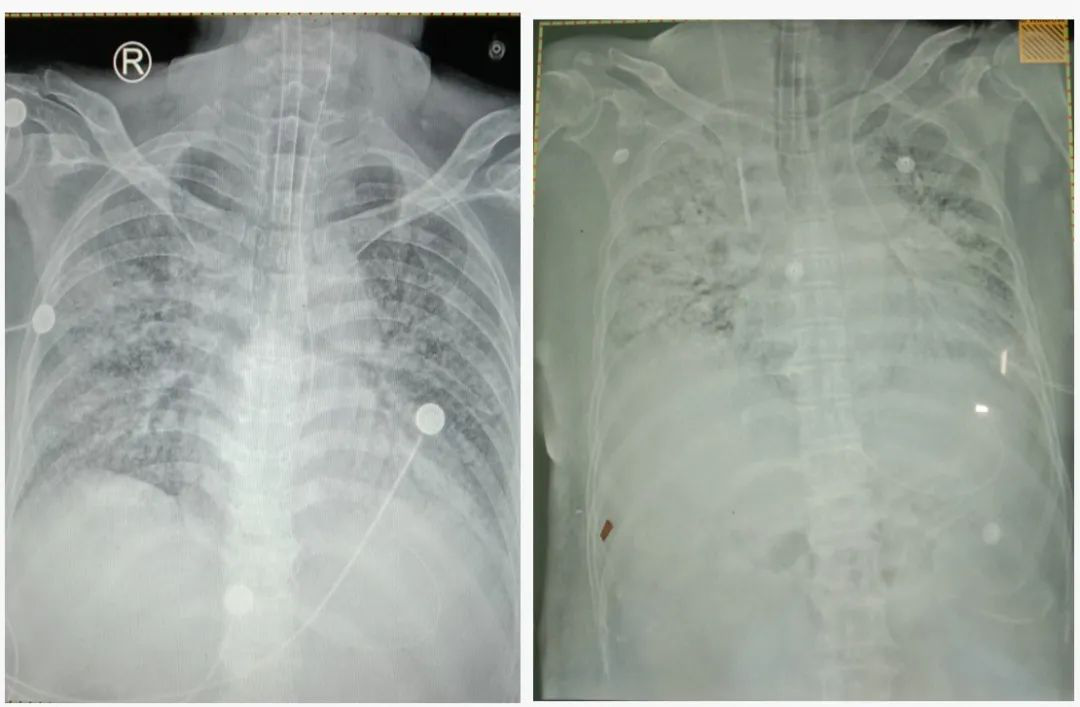
足坏疽患者病情加重后虽经积极治疗,肺内病变仍继续加重
虽然在我们的分析中,抗凝治疗与否并未改善患者的总预后,但我们仍然推荐使用。之前也有同事分享过足部肢端缺血后导致发黑坏疽的图片,这在我们初期收治的患者中非常多见,而在后期收治的患者中相对少见。我们推测,一方面初期收治患者未能及时气管插管,缺氧时间过长,加重了血管内皮损伤;另一方面,初期收治患者未能预防性抗凝,导致缺血事件的发生。
事实上,若能在发生肢端紫斑的早期及时抗凝,有些患者症状可以得到改善;但如果肢端缺血已经很严重,则再抗凝的效果有限。从多具尸检结果来看,肺动脉、肾动脉均有看到散在微血栓形成,也提示抗凝的必要性。因此,对于新冠肺炎患者,只要凝血指标中D-Dimer明显升高,即使临床尚无明确血栓表现,只要无禁忌症,均建议预防性低分子肝素抗凝治疗;若已经有明确血栓证据,比如肢端缺血样表现,则应给予足量抗凝治疗。
出现严重CO2潴留预示预后不佳,不要拘泥于保护性通气策略,迅速调整参数,维持pH值>7.2
鉴于有效药物治疗的匮乏,我们认为,对于危重症新冠患者,支持治疗的意义更为重要。危重症新冠肺炎患者的临床过程、影像改变以及病理解剖均符合急性呼吸窘迫综合征(ARDS)的诊断,我们推荐,和其他ARDS患者一样,给予这些患者常规的保护性通气策略,即小潮气量、高PEEP的通气策略。
但我们也发现,在相当一部分新冠肺炎中,保护性通气策略很难得到很好的实施。最主要的原因是,许多患者逐渐发展为严重的CO2潴留与呼吸性酸中毒,为了维持必要的pH值,不得不提高潮气量,降低PEEP。
严重的CO2潴留本身就是病情严重的指证,预示着预后不佳,但一旦发生此种情况,则不应再拘泥于保护性通气策略,可能需要调整参数,以维持pH值>7.2。
俯卧位通气可改善肺泡灌注不匹配,并减少呼吸机相关肺炎的发生率,因此被应用于ARDS患者的治疗。
早期的一些研究得出不同的结论,近些年的一些瞻性研究和meta分析来看,PaO2/FiO2<150mmHg的患者可以从俯卧位通气中获益。我们对59例重度ARDS患者分析发现,俯卧位通气可显著改善患者生存,患者死亡率由94.3%降至72.7%。虽然患者数量偏少,且极其危重的患者可能有选择偏倚,但这个结果也在一定程度上说明俯卧位通气的必要性。
从meta分析来看,俯卧位通气时长大于12小时的患者才能从俯卧位通气获益,目前指南推荐每天俯卧位通气时长至少应大于16小时,我们在实践中也均给予每天16-20小时的俯卧位通气。
俯卧位通气的困难在于操作本身,需要至少4人组成的一个熟练团队来实施体位变化,操作中需防止气管插管移位及静脉插管打折、脱出,俯卧位时可在胸部及盆腔部垫上枕头以减轻腹压,并需警惕防止压伤。
对于何时使用ECMO,《重症新冠肺炎诊疗与管理共识》给出了建议。我们诊治的不少患者均有使用ECMO的指证,但事实上由于其高昂的价格和稀缺性,很多患者未能有条件给予ECMO,或太晚给予ECMO。ECMO的目的是让肺组织有充分休息恢复时间,但如果前期呼吸机很高的参数通气已经对肺造成严重损害,则即使用了ECMO,肺功能可能也不能恢复。
因此,如果有条件使用ECMO,则建议尽早使用,以期减轻呼吸机对肺的损害。

进病房前的清洁区
回顾在武汉的81天,似凤凰涅槃,我感到自己的心性也有了本质的提升,而对危重症新冠肺炎患者的治疗,也有了更为深刻的认识。但是,在全世界新冠患者数量一再创下新高的背景下,中国的抗疫成果显得尤其突出。如何更好地诊治新冠病毒感染?如何预防新冠病毒的再次来袭?如何控制散发病例的播散?如何保证复工复产不被新冠病毒影响?这些都是我们目前继续努力去解决的问题。
我(右二)和同事们在ICU值的最后一个班
专家介绍

孙雪峰
毕业于中国协和医科大学八年制,博士学位,现为北京协和医院呼吸与危重症医学科副主任医师,《协和医学杂志》编委,北京医学会呼吸病学分会肺血管病学组委员。关注各种呼吸系统疾病的诊断与治疗,主要致力于肺血管疾病(肺栓塞、肺动脉高压和肺血管炎)、肺部感染和支气管扩张症等的诊治。


